Подготовка к скринингу 1 триместра и анализ его результатов
Содержание:
- Какие значения принято считать нормальными
- Как подготовиться к первому скринингу при беременности
- Расшифровка результатов
- Как сдавать анализы крови?
- Скрининг первого триместра
- Как оцениваются результаты?
- Вычисление МоМ коэффициента
- Суть исследования
- Как проходит УЗИ?
- Обязательная диета
- Что собой представляет обследование и какова его цель?
Какие значения принято считать нормальными
Главной целью, которую преследует 1 скрининг, является подтверждение правильного развития беременности, не осложненного патологиями. Для этого проводится изучение анатомических структур матери и плода, замер основных фетометрических характеристик, определение концентрации важных компонентов плазмы крови и сравнение их со средними.
Одним из ключевых индикаторов нормальности внутриутробного развития является ранее упомянутый КТР. Его нормы в зависимости от срока приведены в таблице.
| Срок, недель | КТР, мм |
| 7 | 5-11 |
| 8 | 10-18 |
| 9 | 16-27 |
| 10 | 24-38 |
| 11 | 34-50 |
| 12 | 42-59 |
Бипариетальный размер эмбриона (БПР)
Еще одним важным фетометрическим параметром является БПР. Чтобы его определить, необходимо измерить расстояние между теменными костями головки ребенка. С его помощью можно не только удостовериться в правильности развития плода, но и сделать выводы о способе родоразрешения, ведь размеры черепа могут попросту не соответствовать родовым путям матери.
| Срок, недель | БПР, мм |
| 10 | 10-18 |
| 11 | 13-21 |
| 12 | 18-24 |
Частота сердечных сокращений (ЧСС)
ЧСС – важная характеристика, за которой наблюдают на протяжении всей беременности. От своевременности выявления отклонений в некоторых случаях зависит жизнь ребенка. Именно по этому параметру можно судить о наличии пороков сердца.
Сердечная мышца начинает работать уже на 3-й неделе после зачатия, но услышать ее сокращение можно лишь на 6-й неделе. Ритм сердцебиения плода на этом этапе совпадает с пульсом матери. Со временем миокард сокращается все чаще и достигает своего пика на 9-й неделе со 175 ударами в минуту.
| Срок, недель | ЧСС, ударов/мин |
| 5 | 80-85 |
| 6 | 102-126 |
| 7 | 126-149 |
| 8 | 149-172 |
| 9 | 155-195 |
| 10 | 161-179 |
| 11 | 153-177 |
| 12 | 150-174 |
Воротниковая зона (ТВП)
ТВП (толщина воротникового пространства) – еще один из обязательных к определению показателей. В этой продолговатой складке, образующейся на стыке между шеей малыша и его телом, на начальных этапах развития скапливается жидкость, которая со временем уходит. Избыточная отечность этой зоны является одним из наиболее объективных маркеров большинства трисомий (появление лишней хромосомы в одной из пар ряда) и моносомий (нехватка одной хромосомы в паре). Отклонением считается и истончение шейной складки.
| Срок, недель/дней | ТВП, мм |
| 10/0-10/6 | 0,8-2,2 |
| 11/0-11/6 | 0,8-2,4 |
| 12/0-12/6 | 0,8-2,5 |
Носовая кость
В задачи УЗИ по беременности, которое назначается на 1-й триместр, входит наблюдение за формированием носовой кости ребенка. К этому моменту она еще не окостенела
Поэтому на 11-й неделе важно лишь удостовериться в ее наличии, а уже с 12-й недели – нужно измерять
Неправильное развитие этой части черепа свидетельствует о присутствии генетических аномалий. Именно ее сплюснутая форма с большой уверенностью дает право предполагать развитие синдрома Дауна.
На сроке 12-13 недель размер носовой кости должен достигать 3 мм. Допускаются отклонения в диапазоне 2,0-4,2 мм.
Нормы биохимического анализа крови
Биохимический анализ материнской сыворотки крови – второй, и не менее ответственный, этап пренатального скрининга. Его результаты помогают подтвердить или опровергнуть предварительное заключение УЗ-сканирования, а также обнаружить ряд других патологий. В программу исследования входит определение концентрации в плазме ХГЧ и РАРР-А.

Норма ХГЧ и свободной β-субъединицы ХГЧ, сравнительные таблицы
Сразу заметим, что ХГЧ и свободная β-субъединица хорионического гонадотропина человека – разные показатели. Причем именно второй считается более информативным в качестве маркера хромосомных болезней плода, в частности, синдрома Дауна.
В зависимости от срока гестации нормальными считаются следующие значения ХГЧ и свободной бета-субъединицы ХГЧ.
| Срок, недель | ХГЧ, мЕД/мл | Свободная β-субъединица ХГЧ, нг/мл |
| 9 | 25,700-288,000 | 23,6-193,1 |
| 10 | 25,700-288,000 | 25,8-181,6 |
| 11 | 25,700-288,000 | 17,4-130,4 |
| 12 | 25,700-288,000 | 13,4-128,5 |
Норма РАРР-А в сравнительной таблице
РАРР-А – специфический протеин, вырабатываемый плацентой, содержание которого в плазме крови с течением беременности постоянно возрастает. По его концентрации можно судить о гармоничном развитии ребенка, а его отклонение от нормы говорит о различных патологиях, включая генетические, а также об угрозе выкидыша.
| Срок, недель | РАРР-А, мЕД/мл |
| 8-9 | 0,17-1,54 |
| 9-10 | 0,32-2,42 |
| 10-11 | 0,46-3,73 |
| 11-12 | 0,79-4,76 |
| 12-13 | 1,03-6,01 |
В разных лабораториях нормы, выраженные в мЕД/мл, при определении гормона и плазматического белка могут различаться. Рекомендуется отталкиваться от МоМ – коэффициента, показывающего степень отклонения полученных результатов от нормы. Допустимый диапазон – 0,5-2 МоМ.
Как подготовиться к первому скринингу при беременности
Некоторые меры подготовки нужны как для УЗИ, так и для проведения анализа крови на гормоны и белки.
- Когда УЗИ проводят трансвагинально, что разрешено в первом триместре, то никаких мер предпринимать не нужно. Если же абдоминально (традиционно – с помощью датчика на внешней стороне живота), то женщина должна иметь полный мочевой пузырь. Перед исследованием нужно выпить как можно больше воды.
- Анализ крови должен проводиться натощак, поэтому лучше всего записаться на раннее проведение УЗИ, а затем сразу сдать кровь, не завтракая с утра. Также желательно за пару дней до анализа придерживаться небольшой диеты – не употреблять жареную и жирную пищу, шоколад и кофе, чтобы не исказить результаты. В остальном никакой другой подготовки от беременной не требуется.
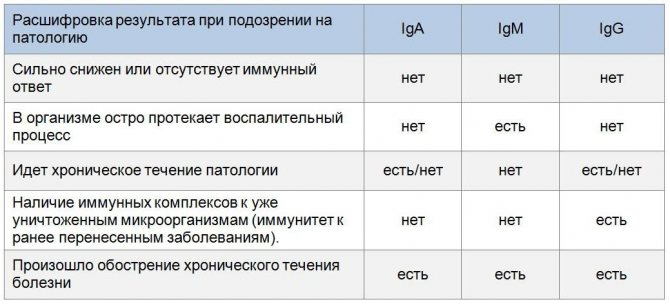
Расшифровка результатов
Интерпретировать только один анализ или УЗИ нельзя. Для установления диагноза требуется обязательная комплексная оценка всех полученных анализов и заключения ультразвукового исследования. Интерпретацию результатов проводит наблюдающий беременную женщину акушер-гинеколог. В сложных клинических случаях может даже потребоваться проведение врачебного консилиума.
Синдром Эдвардса сопровождается также снижением концентрации в крови. Также для этой патологии характерно отклонение от нормы хорионического гонадотропина. Встречается данное заболевание у малышей с частотой 1: 8000. В первом скрининге выявить сочетанные врожденные аномалии внутренних органов при этом достаточно сложно. Они выявляются у плода уже во время проведения 2 и 3 скрининга.

Основные показатели проведенного УЗИ помогают врачам выявлять различные патологические состояния у плода на самых ранних стадиях их формирования. Так, увеличение бипариетального размера может стать признаком формирующейся грыжи мозговой ткани или растущего новообразования. Как правило, такие патологии считаются несовместимыми с жизнью и являются показаниями к прерыванию беременности.
Гидроцефалия головного мозга у плода также проявляется увеличением бипариетального размера. Для оценки этого патологического состояния обязательно оценивается динамика. Для этого врачи назначают несколько повторных УЗИ, которые требуется провести в следующих триместрах беременности. Отрицательная динамика развития данного состояния может привести к необходимости прерывания беременности и срочному назначению медикаментозного лечения.

Опытные специалисты во время проведения первого скрининга также могут выявить различные дефекты строения нервной трубки. Это патологическое состояние врачи называют менингоэнцефалоцеле. Синдром Корне де Ланге — весьма редко встречаемая генетическая патология, которая является несовместимой с жизнью.
Пуповинная грыжа — еще один опасный врожденный порок развития, который сопровождается множественными нарушениями работы внутренних органов. Они при этом состоянии выпадают в область передней брюшной стенки плода. Данная патология является крайне неблагоприятной.
Отклонения от нормальных значений в биохимических анализах являются очень важными признаками развития генетических заболеваний. Снижение РАРР-А довольно часто проявляется при болезни Дауна. Эта патология, выявленная на этом сроке внутриутробного развития плода, может стать ярким признаком самопроизвольного выкидыша или спонтанного аборта.

Синдром Смита — Опитца является одним из опасных генетических заболеваний, которые можно заподозрить во время первого скрининга. Обусловлено оно сильными мутациями в генетическом аппарате. Характеризуется данная патология сочетанными нарушениями синтеза холестерина, патологий нервной системы, а также ортопедическими нарушениями. Встречается данная болезнь не так часто — с вероятностью 1: 25 000.

Повышение гонадотропина также является следствием формирующихся патологий в организме плода. Повышенный ХГЧ может быть также и при некоторых заболеваниях, которые проявляются у будущей мамочки во время ее беременности. Обычно к повышению гонадотропина приводят тяжелые формы сахарного диабета, а также сильный .
Сниженный ХГЧ довольно часто является признаком патологического течения беременности. Такое состояние может развиться также при плацентарной недостаточности. Эта патология может привести к сильной гипоксии плода. Для оценки риска формирования различных болезней врачи используют специальную программу, которая называется PRISCA.


Как сдавать анализы крови?
В конце первого триместра беременности в рамках первого скрининга женщины должны сдать кровь из вены, которая будет проверяться на общую биохимию.
Как правило, забор крови происходит утренние часы. Чтобы крови хватило на два анализа, врач наполняет ею две пробирки.
Биологический материал первой из них будут проверять на количество хорионического гонадотропина человека, а вторая пробирка крови будет исследоваться на количество PAPP-A (белкового протеина).
Хорионический гонадотропин человека, который сокращенно называется ХГЧ – основной гормон, сигнализирующий о состоянии беременности в период первого триместра:
| Неделя | мЕд/мл | нг/мл |
| 9-10 | 20000 – 95000 | 23,6 – 193,1 |
| 11-12 | 20000 – 90000 | 13,4 – 130,4 |
| 13-14 | 15000 – 60000 | 8,9 – 114,7 |
Его количество, соотнесенное со сроком беременности, позволяет установить точный гестационный возраст плода.
Ненормативное содержание ХГЧ в крови женщины может указывать на неправильное течение беременности и на наличие генных аномалий в развитии малыша.
PAPP-A вырабатывается плацентой. На первых сроках беременности содержание этого протеина в крови мало, однако оно должно стабильно расти с каждой новой неделей гестационного развития плода.
| Неделя | Содержание РАРР-А |
| 10 | 0,46 – 3,73 |
| 11 | 0,79 – 4,76 |
| 12 | 1,03 – 6,01 |
| 13 | 1,47 – 8,54 |
Чтобы данные, полученные в ходе этих анализов, содержали точную информацию, соответствующую действительности, врачи-гинекологи просят своих беременных пациенток соблюдать кратковременную диету.
Первое правило этой диеты гласит – никакой еды за четыре часа перед процедурой. Утолять жажду можно только чистой, негазированной водой.
Для этого вам нужно лишь легко поужинать накануне процедуры, лечь спать, а утром направиться в больницу, не позавтракав.
В течение трех-четырех дней перед процедурой сдачи крови, проверяемой на хорионический гонадотропин человека и PAPP-A, беременным нельзя употреблять следующие еду и напитки:
- сладкое (особенно шоколад);
- какао;
- мясо любого сорта и способа приготовления;
- рыбу (морскую и речную);
- субпродукты;
- копчености;
- соления;
- чай, кофе.
Если вы принимаете витамины или другие лекарства, не являющиеся жизненно важными, на время приостановите их употребление.
Они могут исказить данные биохимии. Лучшее время для сдачи крови – восемь – десять часов утра. Помните об этом, записываясь к доктору.
Именно на нем вы впервые сможете увидеть своего ребенка, узнать, правильно ли он развивается и не имеет ли каких-нибудь проблем со здоровьем.
Многие женщины, которые носят первого ребенка, ошибочно считают, что более важной диагностикой этого периода является УЗИ, однако это не совсем верно. https://www.youtube.com/embed/X48OjH_2oX8
Анализы крови, которые проверяют на общую биохимию, также показательны и информативны. Именно в параллельном прохождении этих исследований и заключается смысл первого скрининга беременности.
Если вы хотите заботиться о здоровье своего малыша и мечтаете о том, чтобы он родился здоровым и сильным, то не пренебрегайте визитами к врачам-гинекологам.
Доктора смогут рассказать вам о том, какие действия нужно совершать, чтобы контролировать течение беременности и наслаждаться ее нормальным ходом.
Скрининг первого триместра
Каждая женщина, знающая, что такое беременность, понимает, что ультразвуковое (УЗИ) скрининг 1 триместра – самое волнительное и важное мероприятие, которое ни в коем случае нельзя пропустить. Результаты скрининга 1 триместра показывают отсутствие (либо наличие) каких-либо врожденных пороков развития малыша
Он проводится на сроке 11-13 недель.
Как делается скрининг 1 триместра?
На указанном сроке женщина проходит комплексное обследование. Оно заключается не только в УЗИ (для определения того, как физически и внешне развивается малыш), но и в проведении анализа крови матери. Это делается для того, чтобы выявить возможные изменения, характерные для тех или иных пороков развития плода (в частности, синдрома Дауна, Эдвардса, а также нарушений в развитии нервной системы и иных органов и систем). На УЗИ, как правило, измеряется величина шейной складки, отклонения от нормы которой, являются признаком врожденных заболеваний. Также исследуется то, как осуществляется кровоток ребенка, работает его сердце, и какова длина его тела. Именно по этой причине такое исследование называется «двойным тестом». Срок 11-13 недель беременности важен потому, что если вдруг какие-либо отклонения будут выявлены, будущая мама сможет принять решение о прерывании беременности.
Подготовка к скринингу 1 триместра
Важнейшим элементом подготовки является выбор клиники, которая должна быть оснащена лучшей и наиболее чувствительной аппаратурой. Перед тем, как пройти ультразвуковое исследование, в большинстве случаев необходимо просто наполнить мочевой пузырь (выпить ½ литра воды за час до приема), однако в современных клиниках от этого неудобства избавляют трансвагинальные датчики, не требующие того, чтобы мочевой пузырь был полон. Наоборот, для трансвагинального УЗИ нужно предварительно (за несколько минут до приема) опорожнить мочевой пузырь. Так результативность будет выше.
Для сдачи крови из вены нужно воздержаться от приема пищи минимум за 4 часа до забора, хотя оптимально сдавать ее утром, натощак. Также следует придерживаться специальной диеты для максимальной точности результата, а именно: воздержаться от жирного, мясного, шоколада и морепродуктов. Диета перед скринингом 1 триместра очень важна, так как все возможные ошибки будут трактоваться не в пользу ребенка.
Биохимический скрининг 1 триместра, нормы которого определяются комплексно для каждого показателя, состоит из анализа на:
- ХГЧ (хорионический гонадотропин человека), позволяющий выявить синдром Дауна, либо наличие двойни — при его повышении, а также остановку в развитии плода — при его понижении.
- Протеин А, вырабатываемый плацентой, который должен стабильно увеличиваться по мере развития плода.
Показатели скрининга 1 триместра (нормы для ХГЧ зависят от недели, когда делается анализ) следующие:
- от 25,8 до 181,6 нг/мл на 10 неделе;
- от 17,4 до 130,3 нг/мл – на 11 неделе;
- от 13,4 до 128,5 нг/мл – на 12 неделе;
- от 14,2 до 114,8 нг/мл – на 13 неделе.
Если вы, как и большинство мамочек, на 12 неделе проходите скрининг первого триместра, результаты УЗИ будут следующими:
- копчико-теменной размер – от 51 до 73 мм;
- толщина воротниковой зоны – от 1,6 до 2,7 мм;
- носовая кость – не менее 3 мм;
- частота сердечных сокращений – от 150 до 174 ударов в минуту.
Генетический скрининг 1 триместра не должен внушать страха, ведь это то, что позволяет отказаться от вынашивания однозначно неполноценного плода либо привыкнуть к мысли о том, что он будет особенным. При этом решение в пользу того или другого варианта принимают исключительно родители, прошедшие перинатальный скрининг 1 триместра.
Как оцениваются результаты?

Вычисляется коэффициент фактического отклонения от стандарта. Учитывается регион проживания и срок беременности. Результат маркируется обозначением МоМ и определяет обобщенный коэффициент риска для конкретных генетических заболеваний.
Результаты первого скрининга настораживают, если обобщенный результат в рамках от 1:250 до 1:380, а гормональный показатель крови ниже 0,5 или выше 2,5 медианных единиц.
Показатель РАРР-А ниже нормы может подтвердить возможность заболевания в комплексе с другими признаками. При нормальных остальных результатах, повышение протеина-А не рассматривается как патология. При этом не забываем о вероятности ложноположительных результатов.
Период ожидания не должен сопровождаться страхами и штудированием интернет-сайтов. Если проблема есть, ее надо подтвердить и решить, если все нормально продолжать спокойно вынашивать ребенка с позитивным настроем. Обследование не ставит окончательный диагноз, а только выясняет степени рисков в отношении дальнейшего развития плода и вынашивания.
Диагностическая ценность обследования
В конце первого триместра на скрининге могут быть обнаружены следующие аномалии:
- Нарушения развития нервной трубки – зачатка центральной нервной системы плода.
- Пуповинная грыжа (омфалоцеле) – расположение внутренних органов за пределами брюшной полости в грыжевой сумке.
- Не двойной, а тройной набор хромосом (триплоидия).
- Генетические синдромы: Дауна, Эдвардса, Патау, Смита-Опитца, де-Ланге.
Первый скрининг является высокоинформативным диагностическим исследованием и важен для дальнейшего наблюдения беременности и жизни плода.
Беременные женщины испытывают страхи перед подобными обследованиями, переживая о результатах и здоровье своего малыша.
Важен положительный психологический настрой, разъяснения о важности ранней диагностики для здоровья будущего ребенка – тогда вероятность отрицательных результатов первого скрининга повышается, проверено многими мамами. Медицинские технологии призваны снизить риски беременности для мам и плода, а не загонять женщину в психологический тупик
Относитесь к скринингу, как к этапному подтверждению нормального развития ребенка
Медицинские технологии призваны снизить риски беременности для мам и плода, а не загонять женщину в психологический тупик. Относитесь к скринингу, как к этапному подтверждению нормального развития ребенка.
Вычисление МоМ коэффициента
Расчет этого показателя делают по результатам проведенных исследований. Его значение указывает на степень отклонения результатов анализов от установленных средних норм, которые составляют от 0,5 до 2,5 при одноплодной беременности и до 3,5, когда беременность многоплодная.
В разных лабораториях при исследовании одного и тоже образца крови показатели могут отличаться, поэтому оценивать результаты самостоятельно нельзя, делать это может только врач.

При выведении коэффициента обязательно учитываются не только анализы, но и возраст будущей матери, наличие хронических заболеваний, сахарного диабета, вредных привычек, вес беременной, количество развивающихся внутри плодов, а также то, каким образом наступила беременность (естественным или с помощью ЭКО). Риск развития патологий у плода считается высоким при соотношении ниже 1:380.
Важно правильно понимать значение такого соотношения. Например, если в заключении указано «1:290, высокий риск», это означает, что у 290 женщин, имеющих такие же данные, лишь у одной ребенок был с генетической патологией
Бывают ситуации, когда средние показатели отклоняются от нормы по другим причинам, например:
- если у женщины имеется лишний вес или серьезная степень ожирения, то уровень гормонов часто бывает повышен;
- при ЭКО показатели РАРР-А будут ниже общих средних, а β-ХГЧ, наоборот, будет выше;
- повышение нормального уровня гормонов может наблюдаться и тогда, когда у будущей матери имеется сахарный диабет;
- для многоплодной беременности не установлены средние нормы, но уровень β-ХГЧ всегда выше, чем при развитии одного плода.
Проведение исследований в первом триместре позволяет установить наличие (отсутствие) у развивающегося плода многих патологий, например:
- Менингоцеле и его разновидности (патологии развития нервной трубки).
- Синдрома Дауна. Трисомия по 21 хромосоме встречается в одном случае из 700 обследований, но благодаря своевременному проведению диагностики рождение больных младенцев снизилось до 1 на 1100 случаев.
- Омфалоцеле. При этой патологии на передней брюшной стенке плода образуется грыжевой мешок, в который попадает часть внутренних органов.
- Синдрома Эдвардса представляющего собой трисомию по 18 хромосоме. Встречается в одном из 7000 случаев. Чаще встречается у малышей, матерям которых на момент беременности больше 35 лет. При проведении УЗИ у плода наблюдается наличие омфалоцеле, снижение сердечного ритма, не просматриваются кости носа. Кроме этого, выявляются и нарушения строения пуповины, в которой вместо двух артерий присутствует всего одна.
- Синдрома Патау, представляющего собой трисомию по 13 хромосоме. Встречается очень редко, порядка одного случая на 10 000 новорожденных и, как правило, около 95% младенцев с таким синдромом умирают в течение первых месяцев жизни. При проведении УЗИ в этих случаях врач отмечает замедления в развитии трубчатых костей и головного мозга, омфалоцеле и учащение сердечного ритма у плода.
- Триплоидии, являющейся генетической аномалией, характеризующейся тройным набором хромосом, что сопровождается возникновением многих нарушений развития.
- Синдрома Смита-Опица. Нарушение является генетическим заболеванием аутосомно-рецессивного характера, при котором возникает нарушение метаболизма. В результате у развивающегося плода появляется множество пороков и патологий, аутизм, умственная отсталость. Встречается синдром в одном случае из 30 000.
- Синдрома Корнелии де Ланге, представляющего собой генетическую аномалию, вызывающую у будущего ребенка умственную отсталость. Встречается в одном случае из 10 000.
- Анэнцефалия плода. Эта патология развития встречается в редко. Младенцы с таким нарушением могут развиваться внутри матки, но они неспособны к жизни и умирают сразу после рождения или находясь в утробе на поздних сроках. При этой аномалии у плода отсутствует головной мозг и кости свода черепа.
Проведение скрининга в первом триместре позволяет выявить многие хромосомные заболевания и нарушения развития у будущего ребенка на ранних сроках беременности. Скрининг позволяет снизить процент рождения малышей с врожденными аномалиями, а также сохранить множество беременностей, при которых имеется угроза прерывания, приняв своевременные меры.
Суть исследования
Пренатальные обследования — это очень важные процедуры, появившиеся в России относительно недавно. Разработали ее специалисты Минздрава, которые были обеспокоены высокой материнской и младенческой смертностью. Довольно часто к увеличению этих показателей приводят различные «немые» патологии, которые развиваются во время беременности или у мамы, или у ее малыша.

Скринингом врачи называют специфическое «просеивание». В этом случае выявляются все женщины, имеющие какие-либо патологии беременности. Однако, не всегда патологические состояния проявляются на самых ранних неделях. Довольно часто бывает так, что такие патологии проявляются только во 2 триместре беременности.


Для определения срока врачи пользуются не месяцами, а акушерскими неделями. Они делят весь срок вынашивания малыша на несколько равных периодов, которые называются триместрами. Каждый из них состоит из 12 акушерских недель. Первый скрининг проводится в 1 триместре беременности.
Важно отметить, что акушерский срок не соответствует сроку беременности, который подсчитывают будущие мамочки


За весь период беременности нужно провести 3 таких комплекса исследований. Они проводятся в каждом триместре. Комплекс исследований, проводимый в каждом периоде беременности, разный. Это обусловлено ежедневно меняющимся гормональным фоном у беременной женщины, а также физиологией развивающего плода.
Комплексное скрининговое исследование включает в себя сдачу некоторых анализов и обязательное прохождение УЗИ. Комбинированные методы позволяют получить более точные результаты. Оценку полученных итогов проводит акушер-гинеколог. Если после проведенного исследования врач не может исключить наличия у будущей мамочки каких-либо генетических заболеваний, то он направит ее на консультацию к генетику.


Как проходит УЗИ?
Доктор, который будет планировать процедуру УЗИ, сообщит вам о том, какой вид этой диагностики для вас предпочтительнее.
В период первого триместра беременности УЗИ можно пройти как абдоминально, так и трансвагинально.
Первый способ прохождения УЗИ является классическим и назначается большей части женщин, вынашивающих детей.
Фото:
Сканирование плода и внутренних органов женщины при таком способе осуществляется через стенки брюшной полости.
Врач-сонолог укладывает пациентку на удобную кушетку, расположенную поблизости от аппарата УЗИ, смазывает ее живот специальным гелем, усиливающим фактор электропроводимости кожи, и начинает сканировать живот, поэтапно оценивая состояние плода, плаценты и матки.
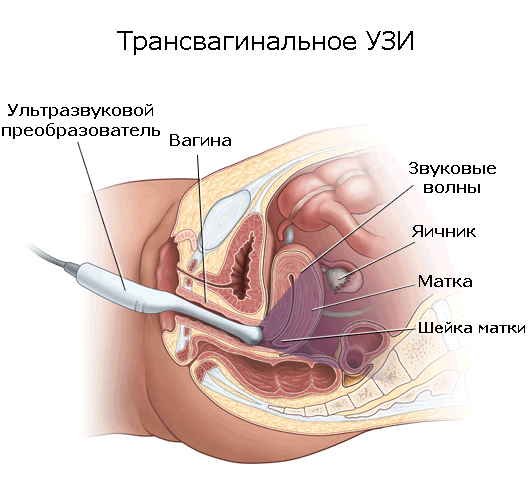
Трансвагинальное УЗИ назначают реже – в тех случаях, когда беременность является тяжелой.
Исследование плода, плаценты и матки женщины осуществляется с помощью специального сканера, вводимого вагинально.
Основательно готовиться нужно только к абдоминальному УЗИ. Перед его прохождением беременной женщине следует выпить несколько стаканов чистой, прохладной воды (без газа).
Такая подготовка создаст дополнительную нагрузку на мочевой пузырь и позволит врачам точнее исследовать матку.
Перед тем как посетить поликлинику, приготовьте предметы, которые возьмете с собой в кабинет УЗИ. К ним относятся бахилы, пеленка, которую вы постелите на кушетку, и полотенце, которым промокнете излишки геля.
Видео:
Если процедура диагностики будет проводиться трансвагинально, то вам потребуется купить специальный презерватив для УЗИ, в который облачают сканирующий датчик.
В день перед процедурой можно мыться и использовать различные ухаживающие и гигиенические средства. Скорее всего, врач заранее сообщит вам о том, какой вид УЗИ вы будете проходить.
Подберите ту одежду, в которой вам будет максимально комфортно. Для абдоминального УЗИ вам придется лишь оголить живот, а для трансвагинального УЗИ – раздеться ниже пояса.
Обязательная диета
Диета должна исключать высокоаллергенные продукты, такие как:
- морепродукты и все сорта рыбы;
- мед;
- куриные яйца,
- коровье и козье молоко;
- фрукты и ягоды, имеющие красную или оранжевую окраску;
- кофе и какао;
- спиртосодержащие и газированные напитки;
- копченые и консервированные продукты;
- шоколад и блюда с большим содержанием сахара;
- грибы;
- орехи;
- бобовые;
- пшеницу;
- фототовары из трав;
- бобовые продуты и арбуз.
От всех вышеперечисленных продуктов, женщина должна отказаться за три дня до похождения анализа. Возьмите на заметку, что если беременная пациентка относится к группе и гиперчувствительных лиц, то на протяжении всей беременности ей лучше избегать этих продуктов или съедать их в незначительном количестве. К низкоаллергенным продуктам, которые разрешены к употреблению, за три дня до прохождения анализов принадлежат кефир, ряженка и аналогичные кисломолочные продукты, нежирные сорта свинины и говядины, зелень, куриное мясо, овощи, оливковое масло, сухофрукты, манная, перловая и рисовая каши, печень.
Отдельно хотелось бы отметить момент термической обработки пищи, за сутки до сдачи анализа крови на биохимический скрининг продукты, что выбрали для употребления, должны быть вареными или тушеными. Запекать или жарить на подсолнечном масле блюда запрещено. Самым лучшим вариантом будут картофельные пюре, каши и легкие салаты со свежих овощей. После того, как женщина сделала анализ, она может возвращаться к привычному рациону, не ограничивая себя в любимых продуктах.
https://youtube.com/watch?v=Rxi7mCWexec
Проводят скрининг натощак или нет, теперь вам известно, и вы будете в курсе, как правильно готовиться, если вдруг возникнет необходимость прохождения этого типа перинатальной диагностики. Перинатальные скрининги вызывают массу споров и противоречий, одни считаютих нецелесообразными, ведь когда-то обходились и без этого, другие положительно относятся к подобной диагностике. В любом случае, недооценивать современные способы обследования женщин нельзя, ведь именно благодаря правильной диагностике, можно своевременно начать правильное лечение.
Женщина вправе решать самостоятельно, готовали она воспитывать ребенка с генетическими отклонениями и пороками развития, или же лучше сделать прерывание беременности на ранних стадиях. Пройти перинатальный скрининг можно в любом медицинском учреждении без направления врача.
Что собой представляет обследование и какова его цель?
Скрининг 1 триместра включает ультразвуковое исследование и биохимический анализ крови. Его основная цель – раннее выявление врожденных патологий развития плода. По результатам обследования врачи могут предположить наличие у ребенка таких хромосомных отклонений, как синдромы Дауна, Эдвардса, Патау, Де-Ланге. Пройти скрининг нужно с 11 по 14 недели беременности.
Ультразвуковое исследование
УЗИ при первом скрининге проводят 1 из 2 способов:
- Трансвагинально. Датчик вводят неглубоко во влагалище.
- Трансабдоминально. Обследование делается через брюшную стенку.
Первый метод предпочтительнее, поскольку позволяет получить более четкую картину. Второй способ используется в следующих случаях:
- у пациентки есть аллергия на латекс (поскольку на вагинальный датчик надевают латексный презерватив);
- отказ будущей мамы проходить процедуру в силу моральных и религиозных убеждений.
При проведении УЗИ в 12-13 недель специалист оценивает место прикрепления плодного яйца, а также следующие параметры плода:
- размер от копчика до темени (КТР);
- характеристики носовой кости;
- толщину воротниковой зоны (ТВЗ);
- развитие полушарий мозга;
- параметры головы (окружность, межтеменной размер (БПР), длина от лба до затылка);
- замеры сформированных трубчатых костей;
- расположение и характеристики внутренних органов;
- окружность живота.
На основании данных о физиологических параметрах плода врач делает вывод о предполагаемой дате родов. При необходимости специалист оценивает состояние внутренних органов матери. Результаты исследования дают возможность врачам определить дальнейшую тактику ведения беременности.
При наличии отклонений от норм специалист дает направление на дополнительные исследования для подтверждения или опровержения возможных хромосомных патологий.
Биохимический анализ крови
Анализ крови на первом скрининге предполагает определение уровня гормона хорионического гонадотропин (ХГЧ) и протеина плазмы А, ассоциированного с беременностью (РАРР-А). Каждому сроку гестации соответствует определенный уровень данных веществ.
Активизация выработки ХГЧ происходит в момент зачатия. По наличию этого гормона в крови можно определить примерный срок беременности. Уровень ХГЧ также указывает на возможные генетические отклонения плода. Однако предположения о нарушениях нельзя делать только по показателям этого гормона. Диагностическое значение имеет совокупное сравнение ХГЧ и РАРР-А.
РАРР-А – это плазменный белок, который вырабатывает внешний слой эмбриона, когда внедряется в полость матки. Этот показатель при беременности целесообразен только до конца первого триместра, то есть до 12 недель. Во втором триместре уровень РАРР-А у всех беременных примерно одинаков. Цель изучения этого показателя на ранних сроках беременности – выявление хромосомных отклонений плода.
Помимо нарушений развития ребенка, анализ на ХГЧ и РАРР-А выявляет:
- угрозу прерывания беременности;
- внематочное прикрепление эмбриона;
- гибель зародыша.
Поскольку при перинатальном скрининге в первую очередь делают УЗИ, в случае выявления замершей беременности анализ на РАРР-А и ХГЧ не проводят. Однако в том случае, когда на остановку развития плода указывает исследование крови, диагноз подтверждают ультразвуковым обследованием.
Для анализа у беременной берут 10 мл венозной крови. В лаборатории используется полученная сыворотка. Наиболее достоверный результат дает изучение свежего материала, поэтому кровь подвергают обследованию на протяжении суток после сдачи.