Неонатолог
Содержание:
- Отличие от инфекции
- Переходные состояния
- Неонатальная патология
- Сфера компетенции
- Кто такой неонатолог?
- Пациенты врача-неонатолога и сфера его деятельности
- 5.1. Кризис новорожденности
- Общая информация
- Какие отклонения могут быть выявлены?
- 2.1. Границы периода новорожденности
- Неонатальный период
- Профилактика сахарного диабета у новорождённых
- Профилактика сепсиса новорождённых
- Первичный осмотр неонатолога
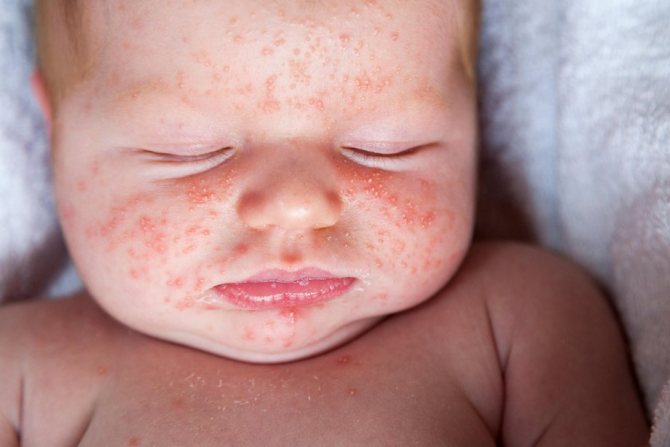
Отличие от инфекции
Склонность к гормональным изменениям патологического характера появляется у новорожденного еще в период внутриутробного развития, когда организм матери в 3-м триместре начинает активно продуцировать эстроген для активной подготовки к родовой деятельности. После рождения сбой в эндокринной системе никак не проявляет себя до 3-й недели самостоятельной жизни младенца, тем самым вызывая панику у взрослых.
Отличить гормональную сыпь от аллергической реакции и тем более инфекции очень просто – внешне прыщи покрывают только кожу лица и шеи, волосистую часть головы. Дополнительно у малыша обнаруживается набухание молочных желез, яичек и мошонки.
Другими явными отличительными чертами являются:
- Отсутствие температуры, признаков воспаления. Если сыпь имеет вирусную, воспалительную, инфекционную или микробную природу, появление пустул всегда сопряжено с увеличением температуры тела до субфебрильных значений (38–39 градусов), учащенным мочеиспусканием, громким плачем из-за ломоты в теле.
- Наличие гнойных скоплений или мутной воды в полости пустулы. Корь, скарлатина, дифтерия, ветрянка и иные сложные инфекции всегда сопряжены с обильным выделением гноя через эпидермис. У гормональных изменений нет включений сторонних агентов, только жировые (сальные) отложения или обычное акне.
- Открытость и закрытость кожных высыпаний. Инфекция всегда распространяется внутримышечно, поэтому высыпания плотно закрыты кожей и лопаются внутри нее. Кроме того, каждый вид поражения кожи имеет четкую локализацию, и опытный врач даже по внешнему виду способен сказать, какой именно вирус «подхватил» ребенок. Исключение составляет вирус простого герпеса, который поражает область носогубной складки и выглядит как заращение жировиков.
- Наличие зуда. Гормональные высыпания не доставляют грудничку неудобств. Он не пытается их расчесать, они не шелушатся и не краснеют.
Переходные состояния
Переходные физиологические состояния новорожденных возникают сразу с момента рождения и вскоре бесследно исчезают. Это естественные процессы для малышей. Они называются пограничными или переходными состояниями потому, что проявляются на границе двух этапов жизни ребенка (внутриутробного и внеутробного). При определенных обстоятельствах могут превратиться в патологию. Переход физиологического состояния новорожденного в патологическое может произойти по причине недоношенности малыша, тяжелых родов, неблагоприятного течения беременности, стресса после рождения.

Наблюдением и лечением новорожденных деток занимаются неонатологи.
Физиологических транзиторных состояний новорожденных очень много, так как каждая система его маленького организма адаптируется. Кроме того, не все физиологические состояния у малыша обязательно проявляются. Многие из них протекают незаметно.
Остановимся подробнее на заметных, явных физиологических состояниях новорожденных.
Неонатальная патология
Недоношенные новорожденные
К причинам недоношенности относятся:
- сопутствующие патологии у матери – анемия, пиелонефрит, ревматизм, дегенеративные изменения в плаценте;
- внутриутробные инфекции – как перенесенные вирусные инфекции, так и хронические инфекции, передающиеся половым путем;
- эндокринные заболевания — сахарный диабет;
- психические и физические травмы во время беременности и до нее;
- вредные привычки — алкоголизм, курение;
- социально-экономические причины – низкий уровень медицинской помощи.
вещества, которое не дает спадаться легким во время дыханияОсобенности раннего периода развития у недоношенных детейпитание через зонджелтухав норме она развивается на второй – третий деньПоказаниями к выхаживанию в инкубаторе являются:
- масса тела менее 2 килограмм;
- асфиксия в родах;
- родовые травмы;
- сопутствующие патологии — отечный, аспирационный синдром.
Асфиксия (гипоксия) в родах
кислородное голоданиеудушьекогда недостаток кислорода фиксируется на несколько минутэлементы кровиПричинами развития асфиксии у новорожденных являются:
- Отсутствие кровотока через пуповину к плоду. Причиной тому могут быть узлы пуповины, тугое обвитие пуповины вокруг ребенка.
- Преждевременная отслойка плаценты, что приводит к недостаточному газообмену в ней и, как следствие, к недостаточному кровоснабжению плода.
- Низкое содержание гемоглобина и, как следствие, кислорода в крови у матери. Это может быть обусловлено анемией, сердечно-сосудистой патологией и другими заболеваниями женщины.
- Сопутствующая патология плода – врожденные аномалии легочной, сердечно-сосудистой системы.
кишечникупочкамв основном – это глюкозагипоксия
|
|
|
|
Центральная нервная система |
|
|
Легочная система |
|
|
Почки |
|
|
Сердечно-сосудистая система |
|
Родовая травма
переломыгипоксияФакторами риска родовой травмы являются:
- ягодичное и другие патологические предлежания плода;
- большие размеры плода;
- затяжные или, наоборот, стремительные роды;
- глубокая недоношенность;
- аномалии развития плода;
- повышенная ригидность («негибкость») родовых путей (например, у пожилых первородящих);
- акушерские маневры — повороты на ножку, наложение акушерских щипцов, вакуума и других приспособлений.
Проявления родовой травмымелкоточечных кровоизлиянийощупываниикровоизлиянияминаследственного нарушения свертываемости кровивитамина
Травма спинного мозга
вывихиподвывихиК травмам позвоночника относятся:
- подвывих в суставах первого и второго шейного позвонка;
- блокировка межпозвоночных суставов;
- смещение (дислокация) тел позвонков (особенно опасна дислокация первого и второго позвонков);
- перелом шейных позвонков;
- кровоизлияния в спинной мозг и его оболочки;
- повреждение межпозвоночных дисков;
- растяжение позвоночника вследствие тракции (вытягивания) за туловище новорожденного.
например, если взять его на рукипри осмотре ребенка можно обнаружить «позу лягушки»апноэ
Какие анализы может назначить неонатолог?
те, что делаются всем новорожденным
Анализ
Что показывает?
Общий анализ крови
Показывает уровень форменных элементов в крови (эритроцитов, лейкоцитов, тромбоцитов) и гемоглобина. Может указывать на анемию, воспалительный процесс.
Биохимический анализ крови
Основным показателем биохимического анализа крови в неонатологии является билирубин. Высокие концентрации билирубина в первый день после рождения не являются нормой. Далее в первую неделю наблюдается транзиторная желтуха, которая сопровождается высокими цифрами билирубина.
Анализ мочи
Рекомендуется для исключения таких врожденных заболеваний как фенилкетонурия, а также для оценки состояния почек и общего метаболизма. Как и у взрослых, у новорожденных детей функция почек является основным жизненным показателем.
Ультразвуковое исследование (УЗИ)
Проводят при синдроме внутричерепной гипертензии, при подозрении на менингит. УЗИ рекомендуется проводить всем детям с неврологическими нарушениями
Особенно важно ультразвуковое исследование при оценке состояния большого родничка.
Рентгенография, компьютерная томография
Проводится для исключения (или подтверждения) трещины в черепе новорожденного, аномалий развития головного мозга и внутренних органов.
Сфера компетенции
После рождения малыша, врач неонатолог проводит тщательный осмотр младенца
Главными органами, на которые обращает особое внимание вышеуказанный специалист, являются:
- Голова. На консультации неонатолог прощупывает кости черепа ребенка, определяет размер родничка, а также, смотрит, нет ли родовой опухоли (отека).
- Шея. Во время осмотра неонатолог прощупывает грудино-ключично-сосцевидные мышцы и ключицы, дабы убедиться в том, что в момент родов они не были повреждены.
- Сердце и легкие. С помощью фенендоскопа врач внимательно прослушивает тоны, ритмичность сердца малыша и легкие (частоту дыхания).
- Животик. На консультации неонатолог обязательно прощупывает животик новорожденного и проверяет размеры печени и селезенки. Помимо этого, врач спрашивает у мамы о стуле малыша.
- Половые органы. У девочек специалист в области неонатологии осматривает половые губы (большие должны прикрывать малые), а у мальчиков прощупывает яички, дабы убедиться, что они опустились в мошонку.
Также, врач неонатолог на консультации уделяет особое внимание мышечному тону младенца (после рождения у всех малышей наблюдается гипертонус мышц), ножкам (они должны легко разводиться и быть симметричными) и основным рефлексам (Бабинского, ползания, хоботковый, поисковый, хватательный и автоматической походки)
Кто такой неонатолог?
Неонатологноворожденногоребенка до одного месяца жизниНаправлениями в неонатологии являются:
- методы реабилитации недоношенных детей и их выхаживание;
- современные аспекты грудного вскармливания детей;
- исследование иммунитета ребенка в неонатальном периоде;
- изучение механизмов адаптации организма новорожденного ребенка к внешним условиям;
- изучение наследственных заболеваний;
- создание современных методов реанимации новорожденных детей.
Что делает неонатолог?
периоде первых 28 дней жизни ребенкародыакушерагинекологахирургаанестезиологабеременностьсердцаК задачам неонатолога относятся:
- лечение заболеваний у детей первого месяца жизни;
- реабилитация новорожденных с патологией;
- создание оптимальных условий для дальнейшего развития ребенка.
К периодам детского возраста относятся:
- внутриутробный период – от момента зачатия до появления на свет;
- неонатальный период – от момента рождения ребенка до 28 дня его жизни;
- грудной период – длится до года;
- период молочных зубов – от года до 6 – 7 лет;
- период младшего школьного возраста – от 7 до 11 лет;
- период полового созревания – от 11 до 15 лет.
Пациенты врача-неонатолога и сфера его деятельности
Медицина признаёт новорождёнными детей в возрасте до 28 дней, то есть в течение первых 4 недель после родов.
Пациентами неонатолога являются и новорождённые младенцы, и дети до года. Впрочем, в большинстве случаев после первого месяца жизни, малыша уже ведёт педиатр.
Недоношенные дети (рождённые между 28 и 38 неделями беременности), доношенные (которые появились на свет в пределах обычного срока – после 38 и до 40 недели), переношенные (рождённые после 40 недели) – все младенцы сразу после рождения попадают на свой первый приём именно к неонатологу
Важно отметить ещё один критерий определения здоровья малыша – зрелость, то есть то, насколько все его системы и органы способны нормально функционировать в новых для них условиях. Незрелыми могут быть и дети, рождённые в срок, и те, кто появился на свет с опозданием или, наоборот, раньше положенного
Ответственность доктора-неонатолога очень значительна – именно этот специалист должен заметить и идентифицировать любые возможные отклонения в развитии, возможные нарушения функционирования органов, расстройства психических реакций и рефлексов. В его компетенцию входит первичное обследование всех систем организма ребёнка, поэтому неонатолога ещё называют микропедиатром.
Для оценки здоровья младенца, доктор использует шкалы Апгар и Сильвермана. Первая из них содержит 5 критериев:
- дыхание;
- мышечный тонус;
- окраску кожных покровов;
- частоту сокращений сердечной мышцы;
- рефлекторную возбудимость.
По результатам оценки состояния ребёнка, врач принимает решение о необходимости проведения реанимационных или иных специальных мер к новорождённому.
Шкала Сильбермана используется для оценки степени дыхательных расстройств у недоношенных детей. При этом анализируется также 5 критериев:
- положение нижней челюсти;
- втяжение грудины;
- дыхание;
- движения грудной клетки;
- втяжение межрёберного пространства.
Это означает, что специалист должен обладать знаниями реаниматолога, невролога, хирурга и диагноста, ведь обнаружение нарушений здоровья на ранних стадиях развития малыша значительно облегчает их лечение и дальнейшую жизнь маленького человека.
Кроме того, в сферу интересов неонатолога входит и будущая мать, поэтому этот доктор должен обладать и знаниями акушера, а также разбираться в заболеваниях беременных женщин. Ведь на здоровье новорождённого, в первую очередь, влияет самочувствие и здоровье матери. Именно неонатолог помогает беременной женщине подготовиться к процессу родов, он впервые кладёт новорождённого на грудь матери, и в первые дни его появления на свет консультирует маму по всем вопросам, возникающим в процессе жизнедеятельности ребёнка.
Кроме диагностирования, к компетенции специалиста относится наблюдение и лечение младенцев. Следует отметить, что большинство методик лечебного воздействия, применяемых для взрослых или детей от 1 месяца, не годятся для новорождённых. Принятие решения о назначении схемы терапии новорождённому осуществляется неоталогом, педиатром и акушером, иногда с участием заведующих отделениями или всего медицинского учреждения.
5.1. Кризис новорожденности
Первый
год
жизни
ребенка
можно
разделить
на
два
периода:
новорожденности
и
младенчества. Периодомноворожденностиназывается
промежуток
времени,
когда
ребенок
отделен
от
матери
физически,
но
связан
с
ней
физиологически,
и
длится
от
рождения
до
появления
«комплекса
оживления»
(в
4–6 недель). Периодмладенчествадлится
от
4–6 недель
до
одного
года.
Кризис
новорожденности –
это
непосредственно
процесс
рождения.
Психологи
считают
его
тяжелым
и
переломным
моментом
в
жизни
ребенка.
Причины
этого
кризиса
следующие:
1) физиологические. Ребенок,
рождаясь,
физически
отделяется
от
матери,
что
уже
является
травмой,
а
в
дополнение
к
этому
попадает
в
совершенно
другие
условия
(холод,
воздушная
среда,
яркая
освещенность,
необходимость
смены
питания);
2) психологические. Отделяясь
от
матери,
ребенок
перестает
ощущать
ее
тепло,
что
ведет
к
появлению
чувства
незащищенности
и
тревоги.
Психика
новорожденного
ребенка
располагает
набором
врожденных
безусловных
рефлексов,
которые
помогают
ему
в
первые
часы
жизни.
К
ним
относятся
сосательный,
дыхательный,
защитный,
ориентировочный,
хватательный
(«цеплятельный»)
рефлексы.
Последний
рефлекс
достался
нам
от
предков-животных,
но,
будучи
не
особенно
нужным,
он
вскоре
исчезает.
Кризис
новорожденности
является
промежуточным
периодом
между
внутриутробным
и
внеутробным
образом
жизни.
Данный
период
характеризуется
тем,
что
в
этом
возрасте
ребенок
в
основном
спит.
Поэтому,
если
бы
рядом
не
было
взрослых,
он
через
некоторое
время
мог
бы
погибнуть.
Взрослые
окружают
его
заботой
и
удовлетворяют
все
его
потребности:
в
еде,
питье,
тепле,
общении,
спокойном
сне,
уходе,
гигиене
и
др.
Ребенок
считается
не
приспособленным
к
жизни
не
только
потому,
что
не
может
удовлетворить
свои
потребности,
но
и
потому,
что
у
него
пока
нет
ни
одного
сформированного
поведенческого
акта.
Наблюдая
за
ним,
можно
заметить,
что
даже
сосанию
ребенка
приходится
учить.
Отсутствует
у
него
и
терморегуляция,
зато
развит
инстинкт
самосохранения:
приняв
внутриутробную
позу,
он
уменьшает
площадь
теплообмена.
Период
новорожденности
считается
временем
адаптации
к
новым
условиям
жизни:
постепенно
увеличивается
время
бодрствования;
развивается
зрительное
и
слуховое
сосредоточение,
т. е.
возможность
сосредоточиться
на
зрительном
и
слуховом
сигналах
(подробно
об
этом
см.
6.2); развиваются
первые
сочетательные
и
условные
рефлексы,
например
на
положение
при
кормлении.
Идет
развитие
сенсорных
процессов
– зрения,
слуха,
осязания,
причем
оно
происходит
значительно
быстрее,
чем
развитие
моторики.
Общая информация
Перед тем как разбираться с причинами и симптоматикой, необходимо понять, что же собой представляет недуг. С продуктами питания в организм поступает сахар, который в дальнейшем расщепляется до глюкозы. Она выступает в роли главного источника энергии, которая необходима для нормального функционирования клеток и органов.
За усвоение глюкозы в организме отвечает инсулин. Его вырабатывают бета клетки, которые размещаются на отдельных участках поджелудочной железы. Если по тем или иным причинам нарушается выделение инсулина, то глюкоза не усваивается, что в результате приводит к энергетическому голоданию.
На сегодняшний день диабет классифицируют по различным параметрам. Если говорить о причинах, которые привели к его возникновению, то здесь выделяют две основные группы:
- Диабет первого типа. Его еще называют аутоиммунным. Причиной развития является нарушение иммунной системы. Именно такую форму зачастую диагностируют у детей. До 11 лет клиническая картина приобретает выраженный характер. Если своевременно не приступить к лечению, то возможны осложнения, которые негативно сказываются на работе всего организма.
- Диабет 2 типа. Это обширная группа, в которую входят формы патологии, которые возникли по различным причинам (ожирение, наследственность и другое). Все эти недуги относятся к неиммунным.
У одного ребенка из десяти диагностируют диабет 1 типа. Он делится на четыре формы:
- диабет 2 типа – в таком случае инсулин вырабатывается в достаточном количестве, но при этом не усваивается;
- Mody – патология возникает на фоне генетического поражения клеток, которые вырабатывают инсулин;
- НСД – к такой группе относят диабет новорожденных и неонатальный диабет, который имеют генетическую природу;
- диабет, как результат развития генетического синдрома.
Независимо от природы возникновения диабет нуждается в квалифицированном лечении. В ином случае возможны осложнения, которые значительно снизят качество жизни. У новорожденных симптомы и признаки патологии могут проявляться довольно ярко. Это возможно уже даже через месяц после рождения. Особенно это касается случаев, когда диагностирован диабет врожденный у детей. Главная рекомендация – обратиться в клинику и начать лечение. Прогноз в большинстве случаев благоприятен.

Какие отклонения могут быть выявлены?
В результате расшифровки анализа могут быть выявлены нарушения, проявляющиеся в отклонениях от нормы как макро-, так и микроскопических показателей.
Отклонения макропоказателей:
- микроспермия – объем материала меньше 1,5 мл, это может говорить о недоразвитии половых органов, заболеваниях простаты или слишком коротком периоде воздержания;
- изменение цвета – не говорит ни о какой патологии, а происходит из-за приема витаминов или отдельных пищевых продуктов (исключением является наличие крови);
- изменение рН материала, удлинение периода разжижения – может быть при простатите и/ или везикулите;
- повышенная вязкость спермы приводит к снижению способности к оплодотворению;
- наличие слизи – признак воспаления.
Отклонения микропоказателей:
- Полизооспермия — слишком большое число сперматозоидов. Часто приводит к снижению способности оплодотворения, такое обилие спермиев, обычно, непостоянно и сменяется снижением количества — олигозооспермией.
- Азооспермия — в сданном материале сперматозоиды могут отсутствовать вовсе или обнаруживаться только после применения центрифуги («криптозооспермия»).
- Астенозооспермия — процент прогрессивно подвижных сперматозоидов ниже нормы.
- Тератозооспермия — морфологически нормальных сперматозоидов в материале менее 14%.
- Некрозооспермия — высокий процент неподвижных сперматозоидов;
- Гемоспермия (гематоспермия) — наличие эритроцитов в эякуляте. Присутствие крови в эякуляте может быть признаком онкологических заболеваний или мочекаменной болезни.
- Лейкоспермия — повышенное содержание лейкоцитов в сперме, – обычно является признаком воспалительного процесса.
- Агглютинация (склеивание) или агрегация (объединение в конгломераты) сперматозоидов свидетельствуют об иммунных нарушениях.
- Присутствие в материале более 4% незрелых форм сперматозоидов говорит о секреторном бесплодии.
Оценку результатов спермограммы проводит врач в совокупности с другими данными. Во всех случаях обнаружения отклонений в результате необходимо повторно сдать анализ сперматозоидов. Сделать это можно через 2 недели, при этом обязательно соблюдать те же условия подготовки сдачи материала.
ВАЖНО! Помните, что ни один показатель спермограммы не может с достоверностью 100% свидетельствовать о бесплодии или его отсутствии. Диагноз может поставить только врач с учетом результатов дополнительных обследований.. Чтобы улучшить показатели анализа (а, соответственно, и качество спермы), нужно:
 Чтобы улучшить показатели анализа (а, соответственно, и качество спермы), нужно:
Чтобы улучшить показатели анализа (а, соответственно, и качество спермы), нужно:
- беречься от влияния негативных факторов (например, высоких температур);
- придерживаться правильного режима дня, чередования работы и отдыха;
- сбалансировано и полноценно питаться;
- вести размеренную половую жизнь;
- делать упражнения на тазовые мышцы и мышцы брюшного пресса.
Если же причиной отклонений в спермограмме являются какие-либо заболевания, то их необходимо лечить. От состояния здоровья потенциальных родителей зависит здоровье будущего потомства.
2.1. Границы периода новорожденности
Новорожденность
– это кратковременный период особых
физиологических состояний, отражающих
процесс приспособления ребенка к новым
условиям среды (установление легочного
дыхания, замена внутриутробного
кровообращения внеутробным, начало
функционирования пищеварительных
органов, появление самостоятельной
терморегуляции и др.). Вопрос же о границах
новорождённости постоянно дискутируется.
Физиологи на основе отпадения пуповины,
аблитерации баталова протока и пупочной
вены, набору первоначальной массы тела
и подобных признаков называют верхней
границей 6-7-й, 10-й, 20-21-й день и т.д.
Физиологически этот период длится около
трех недель, и незаметно, без резкой
грани ребенок переходит ко второму
младенческому периода.
Физиологические
и психологические критерии возраста
могут и совпадать. В психологии верхняя
граница новорождённости попадает на
конец первого—начало второго месяца
жизни, когда наступает поворот в
психическом развитии, связанный с
изменением социальной ситуации развития.
Этот поворот связан с появлением
комплекса
оживления»,
т.е.
с первой специфической реакцией ребенка
на человека, которая включает в себя 4
компонента:
1)
улыбка:
первые
улыбки могут фиксироваться на 1-ой неделе
2-го месяца жизни. В опытах М. И. Лисиной
установлено, что с возрастом улыбка
ребенка меняется. Первые улыбки легкие,
с растягиванием рта, но без размыкания
губ. Постепенно ребенок начинает
улыбаться спокойно, с серьезной спокойной
мимикой. В развитом «комплексе оживления»
улыбка оживленная, широкая, с
открыванием рта и с оживленной мимикой;
2)
вокализации:
ребенок
гулит, гукает, лепечет, вскрикивает
навстречу взрослому;
3)
зрительное
сосредоточение
на лице взрослого;
4)
двигательные
реакции, оживление:
открывается «комплекс оживления»
поворачиванием головки, скашиванием
глазок на взрослого, слабыми движениями
ручек и ножек. Постепенно ребенок
начинает вскидывать ручки, сгибать ноги
в коленях, поворачивается на бок с
выгибанием спинки. В развитом комплексе
отмечаются энергичные повторные прогибы
спинки с упором затылком и пятками
(«мостики») со столь же энергичным
выпрямлением, а также шагающие движения
ножками, вскидывание, размахивание и
опускание ручек.
«Комплекс
оживления» проходит 3 стадии: 1) улыбка;
2) улыбка + гуление; 3) улыбка + вокализации
+ двигательное оживление (к 3 месяцам).
Кроме того, начало «комплекса оживления»
связано с генерализованным привлечением
любого
взрослого,
конец характеризуется появлением
избирательного общения.
Неонатальный период
Период новорожденности
длится с момента первого вдоха ребенка
до 28 дня жизни.
В
этот период начинает функционировать
легочное дыхание, второй круг
кровообращения. Все функции организма
находятся в состоянии неустойчивого
равновесия, адаптационные механизмы
легко нарушаются, что существенно
отражается на общем состоянии
новорожденного. Идет интенсивное
развитие анализаторов, прежде всего
зрительного, начинают развиваться
координационные движения, образуются
условные рефлексы.
Новорожденный,
родившийся в сроке 38-42 недели, с массой
тела 2501 г и более, длиной тела 46 см и
более, считается доношенным.
В
первую минуту жизни состояние
новорожденного ребенка оценивается по
шкале Верджинии Апгар.
Определяется пять важнейших признаков,
каждый из которых получает оценку от 0
до 2 баллов.
Шкала Апгар
|
Признак |
Оценка в баллах |
||
|
1 |
2 |
||
|
Частота и ритм |
отсутствует |
100 и менее в 1 |
более 100 в 1 минуту |
|
Характер дыхания |
отсутствует |
крик слабый;
редкие, нерегулярные |
громкий крик;
ритмичное дыхание |
|
Мышечный тонус |
отсутствует |
конечности слегка |
активные движения, |
|
Рефлекторная |
отсутствует |
слабая (гримаса) |
хорошо выражена |
|
Цвет кожных |
синюшная или |
розовое тело, |
розовая и тела |
Здоровые дети
оцениваются в 8-10 баллов.
В
конце 5-ой минуты состояние ребенка
повторно оценивается по шкале Апгар
(при необходимости
каждые 5 минут до 20-ой минуты), что в
динамике позволяет определить
компенсаторные возможности организма
ребенка.
Оценивается
степень
зрелости новорожденного
это состояние, характеризующее способность
органов и систем к обеспечению внеутробного
существования. Устанавливается по
комплексу внешних и функциональных
признаков.
-
Внешние
(анатомические) признаки:
-
длина тела от 48
до 56 см (в среднем 51-53см); -
масса тела от 2800
до 6000 г (в среднем 3200-3500 г); -
массо-ростовой
коэффициент от 60 до 65 (частное от деления
массы в граммах на рост в сантиметрах); -
пропорции тела:
-
туловище длиннее,
чем ноги; -
окружность головы
равна или больше окружности груди на
1-2 см; -
руки длиннее ног;
-
ширина размаха
рук меньше длины тела; -
длина головы
составляет ¼ длины тела;
голос громкий,
требовательный;
кожа розовая,
чистая, бархатистая, покрыта сыровидной
смазкой;
подкожно-жировой
слой развит хорошо, выражен равномерно;
большой
родничок открыт (в 15% случаев
открыт и малый родничок);
кости
черепа, хрящи носа, ушей
плотные;
пупочное кольцо
расположено посредине живота;
ногтевые пластинки
полностью покрывают ногтевые фаланги
пальцев;
пушковый покров
(лануго) расположено только на головке,
на плечиках, между лопатками;
половая щель у
девочек закрыта и клитор не виден, т.к.
большие половые губы прикрывают малые;
Профилактика сахарного диабета у новорождённых
Чтобы устранить риск развития сахарного диабета у малыша, родителям следует исключать всевозможные факторы риска. Девушки, перед зачатием ребенка должны обязательно сдать анализ, чтобы проверить ген, провоцирующий передачу СД по наследству. Если такой риск имеется, то следует при рождении избегать каких-либо простудных заболеваний младенца, чтобы не нарушать работу его поджелудочной.
Кормление при возможном риске появления должно быть только грудным, без каких-либо добавок. Так как стресс и раздражения новорожденного могут вызвать сбои в работе поджелудочной, необходимо устранять риск нервных потрясений.
К основным профилактическим действиям относятся:
- Необходимость грудного вскармливания до 6 месяцев жизни малыша.
- Оберегание младенца от вирусных инфекций (гриппа, свинки, ветрянки, краснухи).
- Устранение стрессовых ситуаций, которые могут негативно сказываться на состоянии малыша.
- Постоянное измерение количества глюкозы с помощью глюкометра.
- Не перекармливать младенца, следить за его весом (так как ожирение становится причиной появления сахарного диабета).
Когда ребенку диагностируют сахарный диабет, родители не должны впадать в панику, а настроиться на длительный лечебный процесс, опираясь на указания и рекомендации лечащего врача. До 10 лет ребенок требует особого к себе внимания, так как он не в силах самостоятельно измерять и контролировать уровень сахара.
Молодым родителям необходимо ответственно относиться к рождению малышу и заранее избавляться о вредных привычках, сдавать анализы и проверять свой организм, чтобы исключить риск появления страшной болезни у новорожденного.
Несмотря на то, что сахарный диабет является неизлечимым заболеванием, справиться с ним можно. Современная медицина делает все, чтобы люди, имеющие данный диагноз могли чувствовать себя спокойнее и увереннее, снижая вероятность появления осложнений и патологий.
Профилактика сепсиса новорождённых
Предупреждение болезни во многом зависит от сознательности будущей матери. Ещё во время планирования беременности пара должна посетить специалистов, тщательно обследоваться и избавиться от хронических воспалительных процессов.
Стоит отказаться от вредных привычек во время планирования беременности и вынашивания ребёнка, что повысит сопротивляемость организма женщины и обезопасит малыша от развития патологий.
Во время беременности будущая мать должна регулярно посещать гинеколога и выполнять все предписания
Если всё-таки произошло заражение инфекцией, важно вовремя выявить и вылечить недуг, не допускать распространение и хронизации процесса
Во избежание генерализации инфекции медперсонал должен тщательно следить за чистотой в родзалах, дезинфекцией инструментов и помещений. Все сотрудники проходят регулярные медицинские осмотры и проверку на носительство инфекций.
Обязательно соблюдение правил ухода за новорождённым ребёнком, обучение матерей. При выписке из родильного дома мама должна знать всё о гигиене ребёнка и уметь осуществлять уход за новорождённым.

Первичный осмотр неонатолога
Неонатолог оценивает состояние ребенка в первые 30 секунд жизни, в первую очередь обращая внимание на дыхание и частоту сердечных сокращений. Восстановление дыхания при первичном апноэ (остановка дыхания возникает после попыток сделать первый вдох) может достигаться вытиранием насухо или похлопыванием по стопам
Восстановление дыхания при первичном апноэ (остановка дыхания возникает после попыток сделать первый вдох) может достигаться вытиранием насухо или похлопыванием по стопам.
Если такая стимуляция оказалась неэффективной и наступило состояние вторичного апноэ или частота сокращений сердца ребенка составляет менее 100 ударов в минуту, неонатологу приходится помогать ребенку сделать вдох и расправить легкие, используя мешок или маску с кислородом.
Оценивание состояния малыша по шкале Апгар проводится после того, как ребенок начал эффективно дышать. Врачом-неонатологом дважды, на 1-й и на 5-й минуте жизни, оцениваются в баллах:
- частота сердечных сокращений;
- дыхание;
- тонус мышц;
- рефлекторная раздражительность;
- цвет кожных покровов.
Баллы суммируются и выставляется общая оценка по шкале Апгар, которая заносится в историю родов.
Если оценка ниже 7, через каждые 5 минут на протяжении 20 минут проводятся дополнительные измерения.
У преждевременно родившихся детей первичная оценка показывает степень тяжести асфиксии, что позволяет подобрать наиболее эффективный комплекс реанимационных мероприятий.
После выставления оценки неонатологом ребенка взвешивают, замеряют окружность головы и груди (замеры делает акушерка), после чего неонатолог детально осматривает новорожденного.
При детальном осмотре врач обращает внимание на:
- Позу малыша. В норме наблюдается легкое приведение головы к груди, согнутые в локтевых суставах руки со сжатыми в кулаки кистями прижаты по бокам к телу, согнутые в тазобедренных и коленных суставах ноги. При лицевом прилежании обычно наблюдается запрокинутая голова, а при тазовом — резко согнутые в тазобедренных и разогнутые в коленных суставах ноги.
- Выражение лица. При многих заболеваниях лицо ребенка приобретает болезненное выражение, при субарахноидальных кровоизлияниях взгляд становится «испуганным», а почти полное отсутствие мимики бывает при субдуральных гематомах и энцефалопатии.
- Цвет и состояние кожи. Подкожный жировой слой у доношенных детей хорошо развит, бархатистая розовая кожа покрыта пушковыми волосами (преимущественно в области плечевого пояса). Околососковый кружок молочной железы достигает 1 см и более, ногти должны быть плотными, а ушной хрящ – упругим.
- Крик ребенка. Он оценивается по силе, длительности и модуляции. Слабый крик наблюдается у глубоконедонешенных детей, а афония свидетельствует о поражениях ЦНС, если не проводилась интубации трахеи. Раздраженный крик наблюдается при субарахноидальных кровоизлияниях и повышенном внутричерепном давлении, а монотонный — при врожденной гидроцефалии.
- Форму и размеры головы ребенка, состояние швов и родничков. У доношенных детей окружность головы составляет 33-36 см. (может быть больше окружности грудной клетки на 1-2 см.). Большой родничок, в норме достигающий 2,5-3 см, открыт. Малый родничок не должен превышать 0,5 см. в диаметре.
- Ротовую полость ребенка, чтобы исключить незаращение неба.
- Ключицы, чтобы исключить перелом.
- Форму грудной клетки. Осматриваются также ручки, ножки, стопы и ладони.
- Разведение ножек в тазобедренном суставе для исключения вывиха.
- Половые органы и анус.
Затем неонатолог прослушивает сердце и легкие, прощупывает живот, проверяет мышечный тонус и рефлексы ребенка.
Если у ребенка выявляется 5 и более малых аномалий развития, назначается более глубокое обследование с целью выявления генетической патологии и пороков развития.
После первичного осмотра делается заключение о состоянии ребенка.












