Систолическое артериальное давление в легочной артерии
Содержание:
- Причины возникновения
- Прогноз и возможные осложнения
- Признаки заболевания
- Как урегулировать
- Прогноз
- Диагностика
- Симптомы легочной гипертензии
- Легочная гипертензия симптомы
- Методы лечения легочной гипертензии
- Методы лечения
- Особенности лечения
- Хирургическое лечение
- Факторы, вызывающие гипертонию в малом круге
- Диагностика
- Классификация
Причины возникновения
На сегодняшний день причины повышения легочного давления до конца не установлены. Большинство заболеваний, и прием некоторых медикаментов могут спровоцировать развитие патологии. Так, в странах Европы наблюдался прирост больных, вследствие приема средств контрацепции, и препаратов для снижения массы тела. В Испании патология была диагностирована у пациентов, которые употребляли рапсовое масло, содержащие триптофан.
Причины возникновения острой легочной гипертензии:
- Острая левожелудочковая недостаточность различной этиологии.
- Астма.
- Тромбоз легочной артерии.
- Воспалительное поражение бронхо-легочной системы.
Причинами хронической ЛГ выступают следующие заболевания:
- Увеличение кровоснабжения легких (дефекты в сердечных структурах).
- Повышенное давление в левом предсердии (наличие тромба в структуре).
- Повышенная сопротивляемость в системе легочной артерии (вследствие обструкции или гипоксии).
В большинстве случаев, регистрируют вторичную форму патологического состояния, поскольку первичная форма диагностируется у 1-2 пациентов на 1 млн. населения. Заболеванию подвержены лица молодого возраста (35-40 лет). Важную роль в механизме формирования ЛГ играет наследственный фактор, когда в гене рецептора костного морфогенетического белка происходит мутация.
Провоцирующими факторами в возникновении болезни являются:
- заражение вирусом герпеса;
- нарушения в транспортировке серотонина;
- ВИЧ-инфекция;
- аутоиммунные заболевания;
- ревматоидный артрит;
- красная системная волчанка.
Прогноз и возможные осложнения
Лёгочная гипертензия относится к серьёзным заболеваниям, поэтому лечение должно быть незамедлительным. Отсутствие терапии усугубляет течение патологии, в результате чего повышается вероятность летального исхода.
Отсутствие вмешательства или несвоевременное начало лечения может приводить к осложнениям. Имеется вероятность перехода первичной формы во вторичный тип, в результате чего состояние пациента ухудшится. Распространённым осложнением является усиление кислородной недостаточности, что приводит к ухудшению питания тканей. У пациента формируется одышка, возникающая даже при нахождении в спокойном состоянии. Кроме того, гипоксия увеличивает вязкость крови, что влечёт за собой образование тромбов, закупоривание сосудов.
Отёчность лёгких часто наблюдается при гипертонических кризах. У пациента усиливается чувство удушья, что особенно часто происходит ночью. Состояние сопровождается сильным кашлем с выделением мокроты, а в некоторых случаях наблюдается кровохарканье. Кожные покровы приобретают синеватый оттенок, шейные вены набухают и пульсируют. Летальный исход чаще связан с тромбоэмболией артерии или сердечно-лёгочной недостаточностью острого и хронического типа.
Признаки заболевания
Умеренная лёгочная гипертензия не даёт никаких выраженных симптомов, в этом и состоит основная опасность. Признаки выраженной лёгочной гипертензии определяют только в поздних периодах её развития, когда лёгочное артериальное давление поднимается, по сравнению с нормой, в два и более раза. Норма давления в лёгочной артерии: систолическое 30 мм.рт.ст., диастолическое 15 мм.рт.ст.
Начальные симптомы лёгочной гипертензии:
- Необъяснимая одышка, даже при небольшой физической активности или в полном покое;
- Постепенное снижение массы тела даже при нормальном, полноценном питании;
- Астения, постоянное чувство слабости и бессилия, настроение подавленное – вне зависимости от сезона, погоды и времени суток;
- Постоянный сухой кашель, голос охрипший;
- Дискомфорт в области живота, чувство тяжести и «распирания»: начало застоя крови в системе воротной вены, проводящей венозную кровь от кишечника к печени;
- Головокружения, обмороки – проявления кислородного голодания (гипоксии) головного мозга;
- Учащённое сердцебиение, со временем на шее становится заметна пульсация ярёмной вены.
Более поздние проявления ЛГ:
- Мокрота с прожилками крови и кровохарканье: сигнализируют о нарастающем отёке лёгких;
- Приступы стенокардии (боль за грудиной, холодный пот, чувство страха смерти) – признак ишемии миокарда;
- Аритмии (нарушение сердечного ритма) по типу мерцательных.
Боли в подреберье справа: в развитии венозного застоя уже задействован большой круг кровообращения, печень увеличилась и её оболочка (капсула) растянулась – поэтому появилась болезненность (сама печень не имеет болевых рецепторов, они расположены только в капсуле)
Отёки ног, в области голеней и стоп. Накопление жидкости в животе (асцит): проявление сердечной недостаточности, периферический застой крови, фаза декомпенсации – прямая опасность для жизни пациента.

Терминальная стадия ЛГ:
Тромбы в артериолах лёгких, приводят к отмиранию (инфаркту) активной ткани, нарастанию удушья.
Гипертонические кризы и приступы острого отёка лёгких: чаще происходят ночью или под утро. Начинаются с чувства резкой нехватки воздуха, затем присоединяется сильный кашель, выделяется кровянистая мокрота. Кожа приобретает синюшный оттенок (цианоз), вены на шее пульсируют. Больной возбуждён и испуган, теряет самоконтроль, может хаотично двигаться. В лучшем случае криз закончится обильным выделением светлой мочи и неконтролируемым отхождением кала, в худшем – летальным исходом. Причиной смерти может быть перекрытие тромбом (тромбоэмболия) лёгочной артерии и последующая острая сердечная недостаточность.
Как урегулировать
Регулируется повышенное давление рецепторами стенки сосудов, ветками блуждающего нерва и симпатическим нервом. В крупных, средних артериях, венах и местах их разветвления находятся самые обширные рецепторные зоны. При спазме артерий происходит нарушение подачи кислорода в кровь. А тканевое кислородное голодание стимулирует выброс в кровь веществ, которые повышают тонус и усиливают легочный градиент давления.
Волокна блуждающего нерва при раздражении повышают кровоток через ткани легких, а симпатический нерв, напротив, оказывает сосудосуживающее действие. Если легочное давление в норме, взаимодействие нервов уравновешено.
Прогноз
Часто синдром легочной гипертензии может заканчиваться неблагоприятно: в 20% случаев – летальным исходом. Без надлежащего лечения продолжительность жизни человека может составлять до трех лет. По статистике благоприятный прогноз можно ждать в случае своевременной диагностики и лечения ЛГ на ранних стадиях.
Прогноз заболевания во многом зависит от формы ЛГ. При вторичной форме, которая развилась из-за аутоиммунных болезней, он менее благоприятен.
Важными являются показатели СДЛА. Если показатель будет превышать 55 мм рт. ст., даже несмотря на длительное лечение, продолжительность жизни пациента резко сокращается.
Плохо поддается медикаментозной терапии идиопатическая ЛГ. При данной форме лишь препаратами тяжело повлиять на причину, которая привела к повышению давления в легочной артерии.
Легочная гипертензия может иметь и относительно благоприятный прогноз. Так, если при продолжительном лечении ЛГ блокаторами кальциевых каналов будет отмечаться общее улучшение состояния, то можно надеяться на улучшение качества жизни и остановку или замедление прогрессирования болезни.
| Дифференциальный диагноз | Диагностические процедуры | Диагностические критерии |
| Наследственная ЛАГ | Кариотипирование с цитогенетическим исследованием | BNPR2; ALK1, ENG, SMAD9, CAV1, KCNK3 |
| ЛАГ, индуцированная лекарствами и токсинами | Анамнез, анализ крови на токсины. | Выявление приема препаратов из списка (таблица 2) |
| ЛАГ, ассоциированная с ВПС | ЭхоКГ, катетеризация ПОС | Диагностика ВПС с лево-правым шунтированием крови. |
| ЛАГ, ассоциированная с ВИЧ | Иммунологические исследования | Диагностика ВИЧ |
| ЛАГ, ассоциированная с СЗСТ | СРБ, АСЛО, РФ, АНА, АФЛА. | Диагностика системного заболевания соединительной ткани. |
| ЛАГ, ассоциированная с портальной гипертензией | Биохимический анализ крови с определением печеночных ферментов, билирубина с фракциями. УЗИ органов брюшной полости, ФЭГДС. | Диагностика портальной гипертензии. |
| ЛГ, связанная с заболеваниями левого сердца | ЭКГ, ЭхоКГ, КАГ, АКГ. | Диагностика систолической/ диастолической дисфункции левого желудочка, клапанных пороков левого сердца, врожденных/приобретенных обструкций левого желудочка. |
| ЛГ, связанная с заболеваниями легких. | Рентгенография органов грудной клетки, дыхательные тесты, спирография | Диагностика ХОБЛ, интерстициальных болезней легких, прочих заболеваний легких со смешанным рестриктивным и обструктивным компонентом, расстройств дыхания во время сна, альвеолярной гиповентиляции, хронического воздействия высокогорья, пороков развития легких |
| ХТЭЛГ | Вентиляционно – перфузионная сцинтиграфия, ангиопульмонография, ЭхоКГ. | Диагностика дефектов перфузии и вентиляции легких, обнаружение ХТЭЛГ. |
| Дифференциальный диагноз | Диагностические процедуры | Диагностические критерии |
| Наследственная ЛАГ | Кариотипирование с цитогенетическим исследованием | BNPR2; ALK1, ENG, SMAD9, CAV1, KCNK3 |
| ЛАГ, индуцированная лекарствами и токсинами | Анамнез, анализ крови на токсины. | Выявление приема препаратов из списка (таблица 2) |
| ЛАГ, ассоциированная с ВПС | ЭхоКГ, катетеризация ПОС | Диагностика ВПС с лево-правым шунтированием крови. |
| ЛАГ, ассоциированная с ВИЧ | Иммунологические исследования | Диагностика ВИЧ |
| ЛАГ, ассоциированная с СЗСТ | СРБ, АСЛО, РФ, АНА, АФЛА. | Диагностика системного заболевания соединительной ткани. |
| ЛАГ, ассоциированная с портальной гипертензией | Биохимический анализ крови с определением печеночных ферментов, билирубина с фракциями. УЗИ органов брюшной полости, ФЭГДС. | Диагностика портальной гипертензии. |
| ЛГ, связанная с заболеваниями левого сердца | ЭКГ, ЭхоКГ, КАГ, АКГ. | Диагностика систолической/ диастолической дисфункции левого желудочка, клапанных пороков левого сердца, врожденных/приобретенных обструкций левого желудочка. |
| ЛГ, связанная с заболеваниями легких. | Рентгенография органов грудной клетки, дыхательные тесты, спирография | Диагностика ХОБЛ, интерстициальных болезней легких, прочих заболеваний легких со смешанным рестриктивным и обструктивным компонентом, расстройств дыхания во время сна, альвеолярной гиповентиляции, хронического воздействия высокогорья, пороков развития легких |
| ХТЭЛГ | Вентиляционно – перфузионная сцинтиграфия, ангиопульмонография, ЭхоКГ. | Диагностика дефектов перфузии и вентиляции легких, обнаружение ХТЭЛГ. |
Диагностика
Диагностика легочной гипертензии проводится исключительно в стационарных условиях. Чтобы поставить диагноз прибегают к ряду обследований.
Инструментальные и лабораторные обследования
Сначала врач проводит опрос пациента, внешний осмотр, выясняет болезни в анамнезе, затем дает направление на обследования:
- Анализ крови:
- функциональные пробы печени и почек;
- анализ на аутоантитела (помогает выявить системные заболевания соединительной ткани);
- тиреотропный гормон (обнаружение проблем со щитовидной железой);
- общий анализ крови (проверка на инфекции, повышенный уровень гемоглобина и анемию);
- анализ на определение уровня proBNP (необходим, чтобы подтвердить диагноз сердечной недостаточности, оценить состояние пациента и узнать, насколько эффективно назначенное лечение).
- ЭКГ. Необходимо проводить, чтобы оценить степень поражения правого желудочка.
- Эхокардиография помогает ориентировочно поставить диагноз и зафиксировать первичные нарушения, которые вызвали ЛГ, а также измерить давление в легочной артерии.
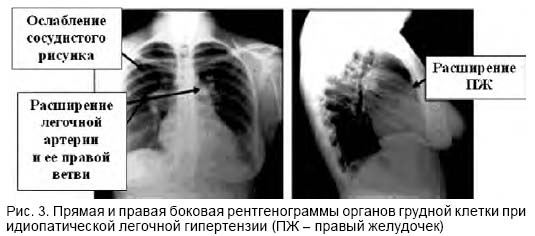
- Рентген органов грудной клетки делается в двух проекциях: левая боковая и прямая. Помогает исключить болезни легких, ЛГ.
- МРТ органов грудной клетки и средостения помогает увидеть размеры сердца, объем предсердия желудочков.
- Дуплексное сканирование периферических сосудов конечностей – для выявления тромбоза глубоких вен, который может стать причиной тромбоэмболии легочной артерии.
- Шестиминутный тест ходьбы необходим для объективного оценивания толерантности больных с ЛГ к физическим нагрузкам. Помогает установить тяжесть заболевания и эффективность его лечения.
- Спирография – определение жизненной емкости легких, дыхательного объема легких. Помогает оценить степень дыхательной недостаточности.
- Проведение катетеризации правых отделов сердца с ангиопульмонографией и измерением давления в них.
Консультации врачей
При определенных показаниях могут понадобиться консультации таких специалистов:
- кардиолога (необходимо исключить ВПС, болезни левых отделов желудочка; помогает назначить терапию правожелудочковой недостаточности, и в целом определить степень вовлечения в патологический процесс сердца);
- кардиохирурга (для диагностики сердечных патологий);
- пульмонолога (для диагностирования первичного поражения легких);
- ревматолога (для дифференцирования ЛГ с системными патологиями соединительной ткани);
- фтизиатра (при появлении симптоматики, характерной для туберкулеза легких);
- нефролога (при появлении патологии почек);
- онколога (при возникновении симптомов, характерных для опухолевых заболеваний);
- инфекциониста (для исключения инфекционных заболеваний);
- генетика (консультация требуется, если есть подозрения на то, что легочная гипертензия передалась по наследству).
Симптомы легочной гипертензии
Иногда это необычная одышка во время упражнений (главный признак легочной артериальной гипертонии). Боль в груди может также наблюдаться, что сильно напоминает стенокардию, сухой кашель при болезни, дискомфорт без потери сознания, который может включать обморок, постоянную интенсивную усталость, учащенное сердцебиение, кашель с кровью или голосовая модификация.
Многие из них можно спутать с симптомами распространенных заболеваний, таких как бронхиальная астма.
Косвенные симптомы, связанные с легочной гипертензией, включают:
- Одышка при напряжении — подъем по лестнице или во время рутинной деятельности.
- Интенсивная усталость.
- Головокружение или обморок.
- Боль в груди.
- Отек в лодыжках, ногах или животе.
- Быстрый сердечный ритм.
- Губы или кожа синеватого оттенка.
Легочная гипертензия симптомы
Так как легочная гипертензия является по своей природе довольно-таки сложным заболеванием и развивается в ходе действия определенных факторов, то и ее клинические признаки и синдромы будут отличаться большим многообразием
Важно понимать, что первые клинические признаки при легочной гипертензии будут появляться тогда, когда показатели давления в кровеносном русле легочной артерии в 2 и больше раза превысят нормальные показатели
Первые признаки легочной гипертензии — это появление одышки и гипоксических поражений органов. Одышка будет связана с постепенным снижением дыхательной функции легких, вследствие высокого внутриаортального давления и сниженным кровотоком в легочном круге кровообращения. Одышка при легочной гипертензиии развивается довольно рано. Сначала она возникает только вследствие воздействия физических нагрузок, но очень скоро начинает появляться независимо от них и приобретает постоянный характер.
Кроме одышки также очень часто развивается кровохарканье. Больные могут отмечать выделение при кашле незначительного количества мокроты с прожилками крови. Кровохарканье появляется благодаря тому, что в результате воздействие легочной гипертензии, в легочном круге кровообращения происходит застой крови. Как результат — будет наблюдаться пропотевание части плазмы и эритроцитов сквозь сосуд и появление отдельных кровяных прожилок в мокроте.
При осмотре больных с легочной гипертензией можно обнаружить цианоз кожных покровов и характерное изменение фаланг пальцев и ногтевых пластин — «барабанные палочки» и «часовые стекла». Эти изменения происходят благодаря недостаточному питанию тканей и развитию постепенных дистрофических изменений. Кроме того, «барабанные палочки» и «часовые стекла» являются ярким признаком бронхообструкции, что также может быть косвенным признаком развития легочной гипертензии.
Аускультативно можно определить повышение давления в легочной артерии. Об этом будет свидетельствовать слышимое через стетофонендоскоп усиление 2 тона во 2 межреберье слева — точке, где обычно выслушивается клапан легочной артерии. Во время диастолы кровь, проходящая через клапан легочной артерии встречается с высоким кровеносным давлением в легочной артерии и звук, который при этом выслушивается будет значительно более громким, чем в норме.
Но одним из самых главных клинических признаков развития легочной гипертензии будет развитие так называемого легочного сердца. Легочное сердце — это гипертрофические изменения правых сердечных отделов, которые развиваются в ответ на воздействие повышенного артериального давления в легочной артерии. Этот синдром сопровождается целым рядом объективных и субъективных признаков. Субъективными признаками синдрома легочного сердца при легочной гипертензии будет наличие постоянных болей в области сердца (кардиалгий). Эти боли будут исчезать при ингаляциях кислородом. Основной причиной такого клинического проявления легочного сердца является гипоксическое поражение миокарда, в ходе нарушенного к нему транспорта кислорода из-за высокого давления в легочном кровеносном круге и высокого сопротивления нормальному току крови. Кроме болей при легочной гипертензии также могут отмечаться сильные и периодические сердцебиения и общая слабость.
Кроме субъективных признаков, по которым нельзя в полной мере оценить наличие или отсутствие у больного развившегося синдрома легочного сердца при легочной гипертензии, существуют и объективные признаки. При перкуссии области сердца можно определить смещение левой его границы. Это происходит благодаря увеличению правого желудочка и оттеснению им левых отделов за пределы нормальных границ перкуссии. Так же увеличение правого желудочка за счет его гипертрофии приведет к тому, что можно будет вдоль левой границы сердца определить пульсацию или так называемый сердечный толчок.
При декомпенсации легочного сердца будут развиваться признаки увеличения печени и набухать шейные вены. Кроме того характерным показателем декомпенсации легочного сердца будет позитивный симптом Плеша — при надавливании на увеличенную печень появится одновременное набухание шейных вен.
Методы лечения легочной гипертензии
Лечение пациентов с легочной артериальной гипертензией заключается в устранении симптомов и приостановке развития патологических процессов. В этих целях используются различные методы терапии.
Общие рекомендации
Наличие легочной гипертензии предполагает коррекции образа жизни пациентов. К подобным мерам следует отнести:
- выполнение ежедневных упражнений ЛФК, способствующих улучшению тонуса кровеносных сосудов, но не требующих повышенной дыхательной активности;
- избежание чрезмерных физических нагрузок;
- профилактика инфекционно-воспалительных заболеваний дыхательной системы (бронхит, пневмония), а при их возникновении своевременное лечение;
- профилактика анемии, заключающаяся в приеме специальных лекарственных препаратов (Сорбифер);
- отказ от гормональных методов контрацепции;
- отказ от курения и чрезмерного употребления алкогольных напитков.
Медикаментозная терапия
- Сосудорасширяющие препараты (например: Нифедипин, Кардилопин). Широко применяется при лечении ЛГ. Они снижают тонус сосудистых стенок, способствуя их расслаблению и в венах и артериях. В результате этого увеличивается диаметр сосудов и улучшается кровоток.
- Простагландины (например: Трепростинил). Лекарственные средства, способствующие снятию сосудистого спазма. Прием простагландинов является профилактикой образования тромбов. Эффективны при всех типах ЛГ.
- Сердечные гликозиды (Дигоксин, Строфантин, Коргликон). При их приеме снижается спазм сосудов, увеличивается приток крови к сердечной мышце, повышается толерантность сосудистой системы к внешним неблагоприятным факторам. При легочной гипертензии используются в целях профилактики и лечения поражений сердца.
- Антикоагулянты (Аспирин, Эликвис). Предупреждают развитие тромбоза, а также растворяют уже имеющиеся кровяные сгустки.
- Диуретики (Фуросемид). Мочегонные препараты обеспечивают отток лишней жидкости из организма, что снижает объем циркулирующей крови. Это минимизирует нагрузку на сердечно-сосудистую систему и способствует снижению давления в большом и малом круге кровообращения.
- Антагонисты рецепторов эндотелина (Бозентан, Траклир). Патологический процесс в сосудах у пациентов с легочной артериальной гипертензией обусловлен разрастанием внутренней выстилающей поверхности сосудов – эндотелия. Прием лекарств этой группы значительно замедляет развитие заболевания.
Дополнительно применяются:
- Кислородотерапия. Используется, в первую очередь, у пациентов с дыхательной недостаточностью и наличием пороков сердца. В результате проведения процедуры происходит насыщение крови кислородом, что обеспечивает нормальное питание тканей организма.
- Оксид азота. Вдыхание оксида азота положительно воздействует на сосуды легких. Улучшается кровоток, снижается сопротивление их стенок. Устраняется одышка и боли, а также увеличивается толерантность к физическим нагрузкам.
Диета
Правила питания при легочной гипертензии предполагают ограничение в рационе соли и жиров животного происхождения. Разрешены к употреблению:
- овощи;
- фрукты;
- молочные продукты;
- маложирная мясная пища (говядина, птица);
- нежирная рыба;
- орехи, сухофрукты.
Следует избегать частого употребления кофе и крепкого чая.
Важно соблюдать питьевой режим во избежание отеков. Объем потребляемой жидкости должен составлять около 2 л воды в сутки
Методы хирургического вмешательства
- Пересадка сердца или системы легкие-сердце. Это высокотехнологичная операция применяется, когда методы стандартной терапии исчерпывают себя. Трансплантация сердца и легких представляет собой значительную проблему ввиду нехватки доноров, а также возможных проблем, связанных с отторжением их организмом реципиента. Пациенты после трансплантации с этим живут в среднем около десяти или пятнадцати лет.
- Тромбэндартерэктомия. Данное операционное вмешательство подразумевает механическое удаление тромба в русле легочной артерии. Относится к малоинвазивному виду хирургии.
Методы народной медицины
- Настой плодов рябины. Чайную ложку ягод рябины необходимо заварить одним стаканом кипятка и оставить настаиваться на протяжении одного часа. Полученное средство процедить и употреблять по половине стакана 3 раза в день. Длительность приема составляет один месяц. Средство способствует устранению выраженности симптоматики заболевания (устранение одышки, загрудинных болей).
- Настойка из соцветий календулы. 50 грамм высушенных соцветий необходимо залить 150 граммами спирта и настаивать в течение недели в сухом холодном месте без доступа солнечного света. Принимать средство необходимо по 25 капель трижды в сутки на протяжении одного месяца.
Методы лечения
Любые методы лечения легочной гипертензии дают лишь временный эффект. Полностью избавить пациента от заболевания, независимо от причины повышения давления в сосудах легких, невозможно. При хорошем ответе на лечение, улучшается общее состояние заболевшего, возможность выполнять физические нагрузки и более чем вдвое увеличивается продолжительность жизни. Если не лечить патологию, то летальный исход наступает в течение 2 лет после выявления заболевания.
Общие рекомендации пациентам с высоким уровнем давления в сосудах легких, позволяющие значительно понизить риск ухудшения общего состояния и течения болезни:
- избегать физических нагрузок после употребления пищи и при неблагоприятных температурных условиях (очень жарко или холодно);
- выполнять ежедневные дозированные физические упражнения, которые не вызывают появления симптомов и поддерживают хороший тонус сосудов;
- использовать кислородотерапию при авиаперелетах;
- избегать и профилактировать воспалительные заболевания бронхов и легких;
- не использовать гормонозамещающую терапию в менопаузе;
- по возможности воздержаться от беременности и родов;
- не использовать гормональные методы предохранения от беременности;
- не допускать снижения уровня гемоглобина (анемии).
Лекарства
Медикаментозная терапия – основной способ коррекции легочной гипертензии. В лечении используют несколько групп препаратов, чаще всего в сочетании друг с другом.
1. Базовое лечение – пациент получает лекарство на постоянной основе
| Группа лекарственных средств, цель назначения | Основные представители |
|---|---|
| Дезагреганты – профилактика образования сгустков в просвете сосудов | Аспирин |
| Антикоагулянты – снижение вязкости крови, улучшение ее текучести и профилактика тромбообразования | Варфарин
Гепарин |
| Диуретики – уменьшение нагрузки на сердце | Фуросемид
Спиронолактон |
| Сердечные гликозиды – улучшают работу миокарда в условиях нагрузки и нарушенной функции правых отделов | Дигоксин |
| Антагонисты кальция – основные препараты базисной терапии, расширяют сосуды мелкой капиллярной сети легких | Нифедипин
Дилтиазем |

2. Курсовое лечение – используют несколько раз в год или по необходимости
| Группа лекарственных средств, цель назначения | Основные представители |
|---|---|
| Простагландины – расширяют сосуды, разжижают кровь и не дают образовываться сгусткам | Простагландин Е
Трепростинил |
| Антагонисты рецепторов эндотелина – расслабляют гладкие мышцы капиллярной сети легочной ткани, подавляют процессы деления клеток сосудов | Бозентан |
| Ингибиторы фосфодиэстеразы – снижают сосудистое сопротивление в легких и нагрузку на правый желудочек | Силденафил |

Кислородотерапия – высокоэффективный способ повышения уровня насыщения крови при ухудшении состояния или в неблагоприятных условиях внешней среды.
Оксид азота – обладает высоким сосудорасширяющим эффектом, используется для ингаляций в течение нескольких часов только при госпитализации в стационар.
Хирургические методы лечения
Применяют в случае низкой эффективности проводимого медикаментозного лечения и при пороках развития сердечной мышцы.
| Метод | Когда используют |
|---|---|
| Предсердная септостомия – создание сообщения между предсердиями | При выраженной недостаточности функции правого желудочка, как подготовительный этап перед пересадкой сердца и легких |
| Тромбэндартерэктомия – удаление сгустков крови из артерий | Производят удаление сгустков из начальных отделов ветвей легочной артерии, чтобы снизить нагрузку на правый желудочек и уменьшить проявления сердечной недостаточности.
Можно провести только при условии, что тромб не начал перерождаться в соединительную ткань (первые 5–10 дней) |
| Пересадка сердца или комплекса «легкие – сердце» | Проводят у пациентов с первичной, идиопатической легочной гипертензией в последней стадии сердечной недостаточности
При тяжелых пороках сердца, ставших причиной нарушения кровотока в легких |

Особенности лечения
Сразу отметим, что отклонение в давлении в легочной артерии требует немедленного лечения. Терапии должна быть направлена на устранение первопричины. На начальной стадии используются противоастматические препараты. Также будут уместны сосудорасширяющие. При наличии признаков эмболизации назначается оперативное лечение. Хирургическое вмешательство сложное и практически каждый десятый случай приводит к летальному исходу.

Тромбоэмболия является одним из осложнений легочной гипертензии
При первичной форме необходимыми будут блокаторы кальциевых канальцев. Это поможет снизить давление даже в тяжелых случаях. Средства могут вводиться как внутривенно, так и в виде ингаляций.
Силденафил также дает хороший эффект, но его применение пока ограничено, так как исследования в плане изучения его влияния на организм еще не окончены. Помимо перечисленного, необходимыми будут диуретики и антикоагулянты. Неплохой эффект дает Но-шпа.

Пациентам с легочной гипертензией необходимо регулярно наблюдаться у врача и проходить лечение
В крайне тяжелых случаях может выполняться пересадка легких. Операция особенно сложная и проводится только в крупных клиниках врачами, имеющими опыт в трансплантации.
Что касается народного лечения, то оно в принципе не может существовать. Конечно, теоретически можно использовать мочегонные препараты и средства для снятия кашля, но проблема в том, что при данной патологии выражена аллергическая настроенность и любая трава может спровоцировать неадекватную реакцию. Поэтому от самостоятельного лечения БАДами и отварами лучше отказаться.
Из видео вы подробно узнаете о легочной гипертензии:
Хирургическое лечение
При неэффективности медикаментозной терапии прибегают к хирургическому вмешательству. Проводят следующие операции:
- тромбэктомию из легочной артерии (удаление тромбов из легочной артерии хирургическим путем);
- хирургическое исправление ВПС (такие операции снижают влияние врожденных пороков на кровоток; прогноз после проведения операции для пациента весьма благоприятен);
- баллонную предсердную септостомию (межпредсердное шунтирование, которое проводится для снижения давления в ЛА и правом предсердии; данная операция в некоторых случаях может стать подготовительным этапом накануне трансплантации легких);
- трансплантацию легких (назначается при идиопатической ЛГ, на терминальной стадии сердечной недостаточности; данные операции проводятся редко, но являются эффективными).
Факторы, вызывающие гипертонию в малом круге
Основные факторы патологии, по классификации В. Парина, делят на 2 подвида. К функциональным факторам относятся:
- сужение артериол в ответ на низкое содержание кислорода и высокую концентрацию углекислоты во вдыхаемом воздухе;
- рост минутного объема проходящей крови;
- повышенное внутрибронхиальное давление;
- увеличение вязкости крови;
- недостаточность левого желудочка.
В анатомические факторы включают:
Есть ли несколько типов артериального давления
Каковы причины легочной гипертензии
Важно ли знать причину заболевания. Как проявляется болезнь? Для пациентов с легочной гипертензией симптомы не являются специфическими
Они также проявляются при других заболеваниях, поэтому диагноз не может считаться с самого начала. Большинство пациентов сначала жалуются на отсутствие воздуха при физической нагрузке, усталости и уменьшении усилий. Впоследствии возникает ощущение стеснения в груди, аномальное сердцебиение и обморок.
- полную облитерацию (перекрытие просвета) сосудов тромбом или эмболом;
- нарушенный отток из зональных вен в связи с их сдавлением при аневризме, опухоли, ;
- изменение кровообращения после удаления легкого хирургическим путем.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
6. Рентгенография органов грудной клетки в 2х проекциях (прямая, левая боковая).
9. КТ ангиопульмонография
Жалобы: – утомляемость – слабость – ангинозные боли в грудной клетке – синкопальные состояния
Наличие в анамнезе: – тромбоз глубоких вен – ВИЧ – инфицирование – заболевания печени – заболевания левых отделов сердца – заболевания легких
– наследственные заболевания – прием препаратов и токсинов (таблица 2)
Таблица 2 Уровень риска препаратов и токсинов, способных вызвать ЛГ
Физикальное обследование: – периферический цианоз – жесткое дыхание при аускультации легких – усиление сердечных тонов по левой парастернальной линии – усиление легочного компонента II тона – пансистолический шум трикуспидальной регургитации – диастолический шум недостаточности легочных клапанов – правожелудочковый III тон – органический шум врожденных пороков сердца
Физическая толерантность (Таблица 1) Объективная оценка толерантности к физической нагрузке у больных с ЛГ является важным способом установления тяжести болезни и эффективности лечения. При ЛГ используется тест с 6-минутной ходьбой (6МТ) с оценкой параметров газообмена.
– Общеклинические лабораторные обследования проводятся с целью выявления первичной причины развития ЛГ (Приложения 2,3).
Инструментальные исследования
Эхокардиография Эхокардиография является важным исследованием при диагностике ЛГ, так как помимо ориентировочного диагноза, позволяет зафиксировать первичные нарушения, вызвавшие ЛГ (ВПС с шунтированием, нарушение работы левых отделов сердца, возможные кардиальные осложнения). Критерии установления диагноза допплер-эхокардиографическим методом (Таблица 3).
Таблица 3 Допплер-эхокардиографический диагноз ЛГ
Классификация
− ЛГ при заболеваниях левых отделов сердца.
5.4 Другое: обструкция опухолью, фиброзирующий медиастинит, хроническая почечная недостаточность, сегментарная легочная гипертензия.
Таблица 1. Модифицированная функциональная классификация ЛГ (NYHA). Согласована ВОЗ :
Описание
Класс I
Пациенты с ЛГ, но без ограничений физической активности. Стандартная нагрузка не вызывает одышку, усталость, боли в груди, синкопы.
Класс II
Пациенты с ЛГ, с незначительным ограничением физической активности. Чувствуют себя комфортно в покое. Стандартная нагрузка вызывает незначительную одышку, усталость, боли в груди, синкопы.
Класс III
Пациенты с ЛГ, со значимым ограничением физической активности. Чувствуют себя комфортно в покое. Нагрузка, менее стандартной вызывает одышку, усталость, боли в груди, синкопы.
Класс IV
Пациенты с ЛГ, неспособные выдерживать всякую физическую активность без симптомов. У данных пациентов признаки сердечной недостаточности по правожелудочковому типу. В покое могут наблюдаться одышка и/или усталость. Дискомфорт возникает при малейшей физической нагрузке.














