Деструкция стекловидного тела — симптомы и лечение
Содержание:
- Патогенез [ править | править код ]
- Методы диагностики
- Дисплазия соединительной ткани
- Профилактика
- Оценка результатов ДСТ
- Противопоказания и побочные действия
- Коллаген под микроскопом
- Результаты диаскинтеста
- Противопоказания и побочные действия
- Причины и механизмы развития
- Что такое ДСТ?
- Классификация
- Признаки заболевания
Патогенез [ править | править код ]
В основе развития как ДСТ, так и ННСТ лежат мутации генов, ответственных за синтез/катаболизм структурных белков соединительной ткани или ферментов, участвующих в этих процессах, количественное изменение образования полноценных компонентов экстрацеллюлярного матрикса, нарушения фибриллогенеза (Яковлев В.М., Нечаева Г.И. 1994, Кадурина Т.И. 2009) . Реализация генетических детерминант либо в наибольшей степени определяется внешними условиями, как в случае ДСТ, либо мало зависит от внешних условий, как в случае ННСТ . В случаях ДСТ заболевание носит полигенно-мультифакториальный характер (заболевание с наследственной предрасположенностью), когда имеют место мутации большого количества генов, а случайная перекомбинация аллелей от отца и матери каждый раз приводит к формированию нового уникального генотипа . Нутрициальные факторы, прежде всего, дефицит витаминов, макро- и микроэлементов, являются одной из основных причин, способствующих развитию ДСТ. Витамины группы В (В1, В2, В3, В6) нормализуют белковый обмен, витамин С и витамин Е поддерживают нормальный синтез коллагена, обладают антиоксидантной активностью. Макроэлементы (кальций, фосфор, магний) и микроэлементы (медь, цинк, селен, марганец, фтор, ванадий, кремний, бор) являются ко-факторами ферментов, активирующих синтез коллагена и минерализацию костной ткани. Микроэлементы также участвуют в водно-солевом и кислотно-щелочном обменах. Ионы калия, магния и цинка способствуют росту кости и поддерживают минеральную плотность костной ткани (Громова О.А., Торшин И.Ю., 2009) . Все группы факторов вносят существенный вклад в развитие ДСТ.
Методы диагностики
Прежде чем начинать лечение дисплазии, необходимо определить ее тип: дифференцированный или недифференцированный. Для этого пациенту назначается обследование, включающее такие диагностические методы:
- Сбор анамнеза и внешний осмотр больного. Специалист производит замер всех частей тела, проверяет степень мобильности суставов.
- Лабораторные анализы крови (иммунологическое исследование, формула биологической жидкости, биохимический анализ) и мочи (присутствие оксипролинов и глюкозаминогликанов — продуктов распада коллагена).
- Рентгеноскопия суставов и позвоночника.
- УЗИ внутренних органов.
- Бронхоскопия.
- Электромиография (исследование мышечной ткани).
- МРТ и КТ.
- Диагностика желудка.
Пациентам могут назначать УЗИ сердца, если есть подозрение на нарушение функциональности клапанов.
Дисплазия соединительной ткани
Дисплазия соединительной ткани развивается у детей, как во внутриутробном периоде, так и после рождения. При этом нарушается развитие соединительной ткани. Эту ткань составляют клетки, волокна и межклеточное вещество. Она широко распространена в организме человека и есть в коже, костях, хрящах, стенках сосудов и в крови. Важнейшую роль в строении этой ткани играют волокна. Это коллаген, который отвечает за поддержку формы, и эластин, который отвечает за способность к расслаблению и сокращению.
Дисплазия соединительной ткани является генетически предопределенным недугом, ведь основой развития болезни является мутация генов, которые отвечают за синтез волокон. Подобные мутации происходят в разных генах, и в итоге имеет место неправильное формирование цепей коллагена и эластина. Те структуры, которые образовались под их воздействием, не могут выдержать сильных механических нагрузок.
Болезни соединительной ткани наследственного характера принято подразделять на дифференцированные и недифференцированные.
Как правило, люди, страдающие дисплазией соединительной ткани, высокие, худые и сутулые, у них выступают лопатки и ключицы. Впрочем, больные могут иметь маленький рост и очень хрупкое сложение тела.
Дисплазия соединительной ткани проявляется очень разнообразными симптомами, при этом у больных, как правило, есть очень много разных жалоб. Соответственно, установить диагноз не всегда просто.
Однако в большинстве случаев к специалистам люди обращаются с жалобами кардиального характера. У них также присутствует вегетативная симптоматика: может проявляться артериальная гипотензия, ощущение общей слабости, головная боль и т.п. Кроме того, у больных с дисплазией соединительной ткани часто имеют место разнообразные диспепсические явления, запоры, метеоризм, боли в животе неопределенного характера.
Также у больных с данным недугом могут развиваться заболевания дыхательной системы, а именно – часто повторяющиеся бронхиты, пневмонии, которые обуславливает врожденная слабость стенки альвеол и бронха. Кроме того, в анамнезе таких пациентов, как правило, значатся грыжи, плоскостопие, слабость, мышечная гипотония, кифосколиоз, плохой аппетит. Врачи выделяют следующие признаки, свидетельствующие о том, что у человека развилась дисплазия соединительной ткани: слишком низкая масса тела, наличие деформации грудной клетки, присутствие разных патологий позвоночника (это может быть сколиоз, гиперкифоз, гиперлордоз). Кроме того, о данном недуге свидетельствует долихостеномелия (слишком длинные конечности, кисти рук, стопы, что в целом делает тело ассиметричным), гипермобильность суставов, деформированные конечности, кожа, сквозь которую проглядывает сосудистая сетка, ушные раковины очень мягкие.
Чтобы правильно поставить диагноз, необходим очень тщательный осмотр больного и дополнительные исследования. Для обследования больного ему проводят ультразвуковое исследование, а также анализ на дисбактериоз. В процессе обследования пациенту необходимо также проверить состояние зрения, наличие ЛОР-патологий.
Людям с дисплазией соединительной ткани важно очень серьезно отнестись к вопросу планирования семьи, ведь у родителей с данной патологией дети рождаются с таким же заболеванием. Родители должны осознать, что наиболее трудным заданием является борьба с уже сформировавшейся дисплазией, поэтому лечением дисплазии у малыша нужно заниматься сразу же после установления диагноза
При ранней терапии предотвратить ее прогрессирование возможно.
При лечении дисплазии соединительной ткани применяется комплексный подход, при котором используются как немедикаментозные, так и медикаментозные методы терапии.
Для терапии медикаментозными средствами используются препараты, которые стимулируют образование в организме коллагена. В данном случае применяется лечение аскорбиновой кислотой, препаратами мукополисахаридной природы, прием витаминов группы В и микроэлементов (цинк, медь, магний).
В качестве немедикаментозной терапии применяется коррекция режима дня, психологическая поддержка, массаж, физиотерапия, иглорефлексотерапия, упражнения лечебной физкультуры. Людям, которые болеют дисплазией соединительной ткани, нельзя заниматься спортом, предполагающим сильные нагрузки. Поэтому в данном случае показана именно лечебная физкультура
Важно также скорректировать питание больного, чтобы он получал достаточное количество белков, аминокислот и микроэлементов
Профилактика
Чтобы избежать гипертрофических изменений в правой стороне сердца, нужно принимать меры для профилактики флеботромбоза нижних конечностей. Для этого:
- При первых проявлениях болезни нужно посетить врача.
- Обращаться к специалистам не реже раза в год для профилактического осмотра.
- Если было выполнено оперативное вмешательство для устранения флеботромбоза, нужно составить нормальный режим физической активности, больше двигаться.
- Нужно с точностью следовать всем рекомендациям специалистов.
- Не пребывать в условиях низких температур и на сквозняке.
- Избегать курения и не находиться рядом с людьми, которые курят.
- Проводить терапию легочных патологий на начальных стадиях развития.
- Отдавать предпочтение адекватным и умеренным нагрузкам, избегать малоподвижного образа жизни.
- Употреблять кислородные коктейли.
Чтобы своевременно обнаружить патологические изменения, нужно периодически делать кардиограмму, не курить и не употреблять спиртное, следить за состоянием своего организма.
Оценка результатов ДСТ
Полученный результат оценивается через 3 дня после инъекции. Проведение оценку результата теста на туберкулез должен делать медицинский работник
Измерение проводится прозрачной гибкой линейкой с миллиметровыми делениями, принимается во внимание какого размера папула, наличие и область гиперемии, и иные реакции
Результатом проверки является:
- отрицательная реакция: не видна папула, нет явного покраснения, след от укола до 2 мм.
- сомнительная реакция: есть гиперемия, но папула небольшая (более 4мм) или отсутствует;
- положительная реакция: присутствует уплотнение после инъекции размером свыше 5мм в диаметре.

Небольшая гематома в месте укола, не является плохим признаком, образуется лишь при поражении кровеносного сосуда. Иногда это может мешать интерпретации результата. Если гематома не позволяет оценить область покраснения, то результат реакции оценивается как «сомнительный» и пациент направляется на повторное исследование спустя пару месяцев.
Отрицательная реакция означает, что инфекции в организме человека нет. Это нормальная реакция, делать другие тесты и обследования нет необходимости. Для детей такой результат дает право посещать детский коллектив, и следующая прививка может ставиться по графику (только БЦЖ через месяц).
Сомнительная реакция является спорной и требует дополнительного обследования. При оценке результата нужно учитывать многие факторы: был ли пациент полностью здоров перед тестом, подвержен ли аллергическим реакциям, насколько соблюдал требования врача после проведения теста, и все-все что может иметь значение в совокупности.
Положительная реакция означает инфицирование организма. Если видимых признаков болезни нет, это латентная форма, скорее всего только заражение. Хороший иммунитет не допустит развития инфекции в болезнь. Человек, который долгое время является носителем инфекции, не знает об этом.
При выявлении положительной реакции, необходимо серьезное обследование. Пациенту показана рентгенологическая диагностика и повторное лабораторное исследование (путем взятия пробы Манту). При подтверждении диагноза больной подлежит постановке на учет в тубдиспансер.
Противопоказания и побочные действия
При проведении Диаскинтеста применяется препарат нового поколения, который крайне редко вызывает побочные реакции. Но все же перед использованием такого метода диагностики следует исключить наличие противопоказаний.
Запрещается делать ДСТ в таких случаях:

- воспалительный процесс любой локализации и выраженности;
- повышенная температура тела;
- сухой или влажный кашель;
- эпилепсия;
- наличие на коже высыпаний, гнойников;
- непереносимость компонентов препарата для Диаскинтеста;
- сильный насморк;
- состояние аллергии;
- вирусное, респираторное заболевание.
Влияние ДСТ на течение беременности, развитие эмбриона до сих пор не изучено. Поэтому женщинам, которые вынашивают малыша, Диаскинтест применяется лишь в том случае, когда его польза превышает потенциальные риски для будущего ребенка.
Диаскинтест может вызывать такие побочные реакции:
- повышение температуры до уровня субфебрилитета вечером в день постановки укола;
- аллергические проявления в виде крапивницы, кожного зуда, одышки, покраснения глаз и отека слизистой;
- общее недомогание;
- нарыв либо синяк в месте укола;
- головная боль;
- скачки артериального давления (характерны для людей преклонного возраста, гипертоников).
Все эти проявления обычно проходят самостоятельно спустя несколько часов либо дней. При выраженной аллергической реакции следует принять антигистаминное средство (например, Диазолин, Эриус, Фенистил, Кларитин). При образовании нарыва стоит обратиться к доктору, так как это может говорить об инфицировании места инъекции. Предупредить развитие побочных эффектов легко путем правильной подготовки и соблюдения всех рекомендаций врача.
Делать ДСТ требуется только спустя месяц после вакцинации.
Коллаген под микроскопом
Источник
Эти белки встречаются практически везде
Благодаря им наша кожа может растягиваться и возвращаться в свою исходную форму, связки не дают суставам вывихнуться под нагрузкой, а соединительная ткань склеры глаза гарантирует ему постоянство геометрии, что важно для нормального фокуса
Синтез коллагена многоэтапный, с кучей регуляторных механизмов. Осуществляют его фибробласты, как на иллюстрации выше. Если все идет хорошо, то соединительная ткань формируется именно такой как нужно. В норме процесс создания волокон соединительной ткани похож на большую фабрику по выпуску альпинистского снаряжение. Берем несколько кевларовых нитей, немного капрона и переплетаем строго определенным образом. В итоге получается прочный долговечный трос.
Результаты диаскинтеста
 Достоверный результат можно получить не ранее, чем через 72 часа после пробы.
Достоверный результат можно получить не ранее, чем через 72 часа после пробы.
Для этого внимательно изучают место введения препарата. Здесь может быть просто след от укола, папула разных размеров, везикула или другие элементы. Они могут располагаться на гиперемированном или не гиперемированном фоне.
Диаметр всех найденных морфологических элементов измеряется линейкой. Данные заносятся в амбулаторную карту или другой медицинский документ.
Возможные результаты
Реакция на диаскинтест может быть разной. Существует три основных результата диаскина:
- Отрицательный – на месте введения препарата нет никаких следов, кроме следа от укола шприцем;
- Сомнительный – вокруг места введения наблюдается небольшое покраснение вровень с кожей;
- Положительный – в месте введения есть элементы, возвышающиеся над поверхностью кожи.
Выделяют несколько вариантов положительного результата:
- Слабая – на месте введения есть узелок (папула), размером менее 5 мм;
- Умеренная – узелок на месте введения от 6 до 9 мм;
- Выраженная – размер папулы от 10 до 15 мм;
- Гиперергическая – папула превышает в диаметре 15 мм или имеется папула любого диаметра с пустулами, везикулами, воспалением лимфоидной системы.
Оценка результатов
Отсутствие реакции, то есть отрицательный результат, означает, что иммунитета к микобактериям туберкулеза нет.
Такая реакция может наблюдаться у детей, которые еще не переносили первичный туберкулез. У взрослых отсутствие контакта с палочками Коха очень маловероятно. Отрицательный результат скорее говорит об угнетении иммунитета.
Такая реакция возможна у ,ВИЧ-инфицированных в стадии СПИД, у гематологических пациентов, у людей, получающих химиотерапию. При этом у них может быть даже активный туберкулез, но полное отсутствие реакции на него.
Положительный результат требует более детального изучения. Он означает, что контакт с микобактериями был, след в иммунной системе остался. Основная задача – определить, имеется ли активный туберкулез на данный момент или встреча с палочками Коха произошла в прошлом и осталась незамеченной и человек здоров.
Изменение реакции по дням
За защиту от микобактерий туберкулеза отвечает клеточное звено иммунитета. Все реакции этого звена являются медленными. Это так называемая “гиперчувствительность четвертого типа” она же – замедленная гиперчувствительность.
Ответ на введение аллергена развивается не раньше, чем через 24 часа после постановки пробы.
Если еще учитывать, что объем введения препарата очень маленький, на первые сутки можно ожидать только начало развития процесса.
Аллергические реакции
На введение препарата может развиться неспецифическая аллергическая реакция. Она отражает реакцию иммунитета не на антигены микобактерий, а просто на чужеродный белок.
Неспецифическая аллергия возникает практически сразу после введения или через несколько часов, сопровождается всеми признаками воспаления: покраснением, зудом, повышением локальной температуры. Реакция исчезает после введения антигистаминных препаратов.
Гематома на месте введения препарата
Гематома возникает тогда, когда кровь изливается в кожу или под кожу. Механизм образования гематомы – ранние поверхностного капилляра.
Противопоказания и побочные действия
Диаскинтест хорошо переносится и разрешен для туберкулинодиагностики детям и беременным. Но, как и у любого исследования, у ДСТ имеются определенные противопоказания и побочные эффекты.
Запрещается выполнять тестирование ДСТ в таких случаях:

- Была проведена иммунизация комплексной прививкой 3-5 месяцев назад.
- Наличие сильной аллергической реакции на пищевые, химические средства, медикаменты.
- Непереносимость компонентов средства.
- Эпилепсия.
- Была введена однокомпонентная вакцина месяц назад.
- Объявление карантина в том учреждении, где находился пациент.
- Наличие в организме инфекции (нетуберкулезной).
- Хронические патологии в стадии обострения.
- Сомнения касательно состояния здоровья человека.
При проведении Диаскинтеста при таких состояниях есть риск получить ложную реакцию или спровоцировать возникновение неприятных симптомов.
Поскольку для выполнения анализа ДСТ используется препарат нового поколения, побочные реакции на его фоне развиваются крайне редко.
- образование гематомы в зоне постановки укола;
- общее недомогание;
- гипертермия первые сутки после введения препарата;
- повышение артериального давления (чаще наблюдается у гипертоников либо пожилых лиц);
- появление гнойника в месте инъекции;
- аллергические проявления в виде покраснения глаз, одышки, высыпаний, кожного зуда.
Побочные явления, как правило, возникают по таким причинам:
- человек не соблюдал рекомендации медика (посещал сауну, расчесывал место инъекции и т.п);
- был использован препарат с вышедшим сроком годности;
- были нарушены правила асептики, антисептики при постановке укола;
- применялось низкокачественное средство.
Иногда на месте постановки укола появляется гематома. Это не считается плохим симптомом, а говорит о поражении кровеносного сосуда во время инъекции. Синяк способен мешать интерпретации результата. В таком случае пациента направляют на дообследование.
Причины и механизмы развития
Однозначно, практически единственной причиной развития данной патологии является наследственная. Хотя первые признаки могут выявляться в довольно позднем возрасте, чаще всего в период полового созревания, когда происходят быстрый рост и перестройка организма и всех его систем (соединительной ткани особенно), все же точно установлен врожденный характер заболевания. Изменения в костях, суставно-связочном аппарате и соединительнотканных структурах внутренних органов выявляются еще в период новорожденности. В последующем же, когда все более усиливаются механические нагрузки на опорно двигательный аппарат, выявляются осложнения, связанные с деформацией тех или иных структур. Намного в более ранние периоды обнаруживаются изменения со стороны различных внутренних органов в виде малых аномалий развития. Эти изменения клинически проявляются в нарушении функций тех или иных систем при развитии некоторой декомпенсации. Довольно часто вместе с тем они оказываются совершенно случайной находкой во время профилактических осмотров. Однако, как правило, в этом случае диагностируется не нарушение развития соединительной ткани в целом, а патология конкретного органа или системы.
Наследственная природа патологии подтверждается рядом факторов.
- Часто патология действительно входит в состав различных наследственных синдромов (например, достаточно часто встречаемый в популяции синдром Марфана).
- Довольно распространены семейные формы заболевания. При наличии данной патологии у одного из членов семьи возрастает риск ее появления у ближних родственников.
- Выявляемые при патологии структурные изменения со стороны соединительной ткани имеют достаточно четкую генетическую детерминацию. Соответствующие гены можно выявить при биохимических методах исследования. Однако в клинической практике такие методики не применяются ввиду нецелесообразности.
Причиной рождения ребенка с наличием данной патологии является либо мутация генома на уровне половых клеток и эмбриона, либо передача дефектного гена от родителей
Немаловажное значение имеет также и действие различных вредных факторов на организм беременной матери в период внутриутробного развития
Генетическая природа заболевания отнюдь не исключает значения внешних факторов. Однако они играют больше производящую, нежели причинную роль и приводят к развитию вторичных изменений.
Наибольшее значение имеют следующие виды внешнего воздействия.
- Постоянные и значительные физические нагрузки, что особенно актуально в отношении опорно-двигательного аппарата, и в частности позвоночного столба. Нарушения нормального формирования соединительной ткани в сочетании с механическим фактором приводят к таким нарушениям, как различные искривления позвоночника, раннее развитие остеохондроза, дисковые грыжи.
- Длительное неподвижное положение тела в неудобной позе. В этом случае также страдает позвоночный столб.
- Травмы. На фоне травматизма у людей с недифференцированной дисплазией соединительной ткани чаще впоследствии развиваются изменения в виде деформирующих остеоартрозов, грыж межпозвонковых дисков.
- Инфекционные процессы. Наибольшее значение данный фактор имеет по отношению к внутренним органам. При фиксации возбудителей в патологически измененных органах инфекция протекает более длительно, с большей силой, часто приобретает тенденции к хроническому течению. Развиваются такие заболевания, как хронический ринит, ларингит, фарингит, бронхит (у взрослых людей), пиелонефрит, цистит. Нередко измененная соединительная ткань поражается инфекционным или аутоиммунным процессом, и на этой почве развиваются различные ревматические заболевания.
Основное вещество соединительной ткани — коллаген. По видимому, именно с нарушением его нормальной структуры и связано развитие патологии.
Следует отметить и то, что не исключена аутоиммунная природа заболевания. Это подтверждается тем, что у таких больных детей часто развивается так называемый ювенильный ревматоидный артрит, о котором отдельно будет сказано ниже.
Из всего вышесказанного можно сделать вывод о большом многообразии клинических проявлений патологии, что наряду с не до конца изученной этиологией делает ее выявление в клинике весьма затруднительным. Кроме того, ввиду системности поражения и отсутствия четкого очага патологии совсем не существует этиологических методов лечения. Лечебные мероприятия могут носить лишь патогенетический и симптоматический характер.
Что такое ДСТ?
Выявление туберкулеза ранее всегда производилось с помощью пробы Манту. Этот метод предполагает введение в организм ослабленной формы возбудителя туберкулеза, в результате чего на месте инъекции развивается реакция. Современные методы диагностики предполагают использование Диаскинтеста (ДСТ). По своей природе он не относится к прививкам, а является своего рода индикатором наличия в организме возбудителя.
После постановки ДСТ фиксируется ответ организма на введение препарата. По его интенсивности можно судить, «знакома» ли иммунная система с антигеном. В результате положительной реакции можно с высокой долей вероятности утверждать, что организм пациента инфицирован палочкой Коха (возбудитель туберкулеза) или болен туберкулезом. Препарат используется для выявления заболевания у детей с 8 лет и у взрослых.
Диаскинтест и манту – в чем разница?
Нередко родители сталкиваются с ситуацией выбора: что делать ребенку – Диаскинтест или Манту? Это два схожих метода диагностики, однако они имеют ряд отличий. Манту используют исключительно, чтобы выяснить, необходима ли повторная вакцинация против туберкулеза, выработан ли в организме пациента иммунный ответ. Проба Манту может быть ложноположительной в случае недавней вакцинации, ревакцинации.
Так званая прививка ДСТ (что это такое указано выше) реагирует исключительно на наличие микобактерий в организме пациента. Он позволяет точно установить, присутствует ли латентная форма туберкулеза, имеется ли штамм, вызывающий болезнь. Положительный Диаскинтест указывает на присутствие палочки Коха, которая в любой момент может начать размножаться и вызовет туберкулез.

Когда нужно делать Диаскинтест?
Выявление туберкулеза у детей чаще проводится с помощью Манту, однако все чаще в педиатрической практике используют ДСТ. Он легче переносится организмом, не вызывает аллергии, имеет меньше противопоказаний. Основными показаниями для проведения Диаскинтеста являются:
- подозрение на туберкулез;
- оценка активности заболевания;
- исключение туберкулеза при наличии патологии со схожей симптоматикой.
Нередко прививку ДСТ (что это такое, мы уже выяснили) используют для проведения дифференциальной диагностики ответной реакции. Когда результаты Манту являются сомнительными, Диаскинтест помогает точно определить, присутствует ли в организме возбудитель туберкулеза. Тест может проводиться спустя 2 месяца с момента Манту. На протяжении данного периода могут присутствовать остатки возбудителя, что вызовет ложноположительный результат ДСТ.
Как часто проводят Диаскинтест?
Решение о необходимости проведения теста принимает врач. С целью профилактического обследования тест ДСТ проводится 1 раз в год у детей, и 1 раз в 2 года у взрослых. При наличии необходимости ДСТ может проводиться и чаще (по индивидуальным показаниям). Одним из таких случаев является диагностика эффективности проводимой терапии туберкулеза: врач определяет по реакции концентрацию остаточных форм возбудителя в организме пациента.
Диаскинтест – противопоказания
Как и лекарственные препараты, ДСТ имеет ряд противопоказаний. Можно ли делать Диаскинтест в конкретном случае – должен определить врач, выдающий направление на исследование. Так, при проведении обследования детей медики собирают полный анамнез ребенка, расспрашивая его родителей. Пробу не рекомендуется проводить в следующих случаях:
- развитие инфекционных заболеваний;
- обострение хронических соматических болезней;
- острые проявления патологий кожных покровов;
- повышенная предрасположенность к аллергии;
- эпилептические припадки.
Классификация
Все проявления данной патологии можно разделить на 2 большие группы:
- Дифференцированная дисплазия. Генные дефекты дифференцированной дисплазии хорошо изучены, а клинические симптомы ярко выражены. К этой группе относятся синдром Марфана, синдром Элерса-Данлоса, несовершенный остеогенез.
- Недифференцированная дисплазия. Этот диагноз ставят, если признаки патологии не укладываются в рамки дифференцированных синдромов.
Синдром Марфана
Является самым частым из дифференцированных дисплазий. Причиной патологии является дефект гена FBN1, отвечающего за синтез фибриллина. В результате волокна соединительной ткани теряют свою упругость и прочность. По степени выраженности синдром Марфана может сильно варьировать. От легкой (внешне практически неотличимой от обычных людей) до тяжелой, приводящей к смерти от сердечной недостаточности на первом году жизни.
Для таких людей характерно:
- Высокий рост.
- Длинные конечности.
- Длинные, тонкие, гиперподвижные пальцы рук.
- Нарушения зрения (подвывих хрусталика, голубые склеры, близорукость, отслойка сетчатки).
- Сердечно-сосудистые нарушения. Чаще всего бывает пролапс митрального клапана, врожденные пороки сердца, нарушения ритма, аневризма аорты.
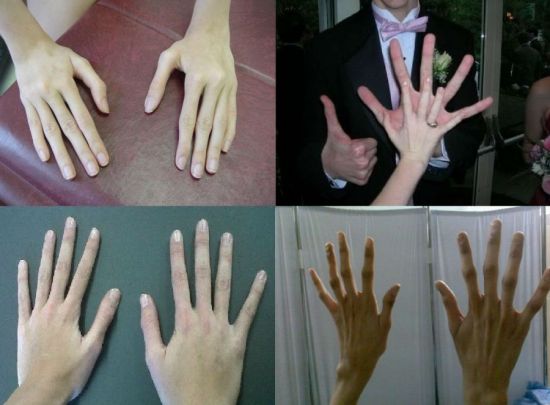
Такие пациенты находятся под контролем нескольких специалистов – кардиолога, офтальмолога, терапевта, ортопеда. У них велик риск внезапной смерти. Продолжительность жизни зависит от степени выраженности нарушений, в первую очередь, в сердечно-сосудистой системе. Так, 90% больных не доживают до возраста 45 лет.
Синдром Элерса-Данлоса (синдром гиперэластичной кожи)
Это группа наследственных заболеваний (выделяют 10 типов этого синдрома), характеризующихся нарушением синтеза коллагена. Так как коллаген присутствует во всех органах и тканях, нарушения при данной патологии являются генерализованными. Они захватывают сердечно-сосудистую, зрительную, дыхательную систему. Ведущим признаком синдрома Элерса-Данлоса являются кожные проявления.
Кожа у таких детей нежная, бархатистая и плохо фиксирована к подлежащим тканям, легко собирается в складки. Она морщинистая на стопах и подошвах. Очень ранимая, особенно после 2 лет. Малейшая травматизация кожи приводит к появлению ран. Такие ранки заживают очень долго, с образованием рубцов и псевдоопухолей.
Несовершенный остеогенез
В данном случае наследственно обусловленная мутация приводит к нарушению формирования костной ткани (остеогенезу). Кости при этой патологии имеют пористое строение, минерализация их нарушена. Вследствие этого, у больных возникают множественные переломы, даже при минимальном механическом воздействии, а в ряде случаев и спонтанные. Таких детей называют «хрустальными».
Прогноз заболевания зависит от типа нарушений остеогенеза. Всего выделяют 4 типа. Наиболее тяжелыми являются 2 и 3 тип генетических аномалий. Продолжительность жизни детей, имеющих несовершенный остеогенез, обычно не превышает нескольких лет. Смерть наступает от последствий множественных переломов и септических (инфекционных) осложнений.
Недифференцированная дисплазия
Недифференцированная дисплазия соединительной ткани у детей – это такая патология соединительной ткани, при которой внешние проявления и клинические симптомы говорят о наличии соединительно-тканного дефекта, но не укладываются ни в один из известных в настоящий момент генетически обусловленных синдромов (синдром Марфана, синдром Элерса-Данлоса, синдром несовершенного остеогенеза и др.).
Ребенок с недифференцированной ДСТ может предъявлять массу неспецифических жалоб: головные боли, быстрая общая утомляемость, боли в животе, неустойчивый стул (чередование запоров и поносов), вздутие живота, плохое зрение. Дети и, особенно, подростки с этой патологией склонны к тревожности, депрессии и ипохондрии. Во взрослой жизни это может привести к снижению социальной адаптации и ограничению социальной активности.
У детей, страдающих ДСТ, часто возникают инфекционные болезни дыхательных путей – от обычного ОРЗ до пневмонии
Поэтому в связи с отсутствием характерных жалоб важно внимательно обратить внимание на внешние симптомы дисплазии соединительной ткани у ребенка
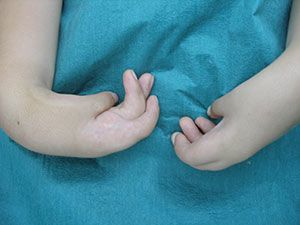
- Гипермобильность суставов.
- Сколиоз.
- Плоскостопие.
- Деформации грудной клетки.
- Непропорционально длинные руки и ноги.
- Различные нарушения прикуса.
Со стороны кожи:
- Гиперэластичность.
- Истонченность.
- Раннее образование морщин.
- Выраженная венозная сеть.
- Склонность к травматизации.

Признаки заболевания
В основе патологии, как уже отмечалось, лежит генерализованная аномалия развития соединительнотканных структур организма. Соответственно, заболевание может проявляться двояко: в виде признаков поражения опорно-двигательного аппарата либо в виде симптоматики со стороны внутренних органов.
Признаки поражения опорно-двигательного аппарата
Все являются неспецифическими. Это такие вторичные изменения, как нарушения осанки, сопутствующие аномалии развития (незаращение дужек позвонков, спинномозговые грыжи), искривления конечностей Х- или О-образного характера, раннее развитие остеохондроза позвоночника, дисковых грыж, деформирующего остеоартроза. Со стороны черепа часто выявляется гидроцефально гипертензивный синдром. У таких детей характерно наличие плоскостопия, ранних деформаций пальцев стопы. Вообще такие больные выглядят характерно: их телосложение астеническое, так называемое марфаноподобное (от термина «синдром Марфана»). Конечности по сравнению с туловищем имеют большую длину. Грудная клетка длинная и узкая. Ребра имеют более наклонное положение, межреберные промежутки слабо выражены. Над- и подключичные ямки определяются отчетливо. Лопатки крыловидно отстоят от туловища. Визуально сразу бывает заметно искривление позвоночного столба. Пальцы у таких детей тонкие и длинные.
Положителен ряд так называемых тестов на арахнодактилию. Если попросить ребенка обхватить средним и большим пальцем своей руки запястье другой, то он может сделать это свободно, причем между пальцами и запястьем даже остается свободный промежуток.
Искривления позвоночника
Все нарушения осанки, в основе которых лежит недифференцированная дисплазия соединительной ткани, относят к врожденным. Чаще всего основной причиной деформаций являются аномалии развития и дисплазии на уровне шейного и пояснично-крестцового отделов позвоночного столба. Причинами постепенного развития искривления служат несостоятельность связочно-суставного аппарата позвоночных сегментов, слабость мышц спины. В итоге обычные ежедневные механические нагрузки становятся для такого позвоночника чрезмерными, развиваются деформации, которые у нормальных людей могут произойти лишь при значительно более сильном воздействии. Некоторые авторы склонны относить все деформации позвоночника в результате недифференцированной дисплазии к разделу патологий, именуемых термином «идиопатический сколиоз», т. е. такой, точная причина развития которого неясна. Однако подобное отождествление далеко не всегда бывает оправданным, так как среди причин идиопатического сколиоза рассматривают не только аномалии развития соединительнотканных структур, но и такие факторы, как сопутствующие патологические изменения в организме, расстройства иннервации и трофики позвоночных сегментов и мышечных структур в результате роста ребенка, остеопороз позвонков. Чаще всего идиопатический сколиоз развивается в возрасте 10-12 лет.
Однако сколиотические изменения позвоночника при этом заболевании могут иметь отчасти и статический характер, т. е. развиваться в результате нарушений со стороны нижних конечностей, чаще всего плоскостопия, о чем будет сказано ниже.
Расщепление дужек позвонков и спинномозговые грыжи достаточно полно рассмотрены в других разделах главы, поэтому здесь мы на них останавливаться подробно не будем. Отметим лишь несколько наиболее важных моментов. Вообще заращение всех очагов окостенения в теле позвонка происходит к 3 годам жизни. В редких случаях оно может продолжаться значительно дольше — до 12 лет. Незаращение наблюдается при аномалиях развития и может быть полным либо частичным. Причинами являются различные пороки развития спинномозговой трубки на разных этапах внутриутробного развития. Механизм развития неясен. Скрытая спинномозговая грыжа длительное время может никак себя не проявлять, а в дальнейшем выражаться в виде болей (например, в поясничной области, по типу радикулита). Под термином «рахишизис» понимают одновременное незаращение тела и дужки позвонка, чаще всего в поясничной области. Следует отметить, что данная патология в свою очередь часто приводит к развитию в дальнейшем сколиоза.













