Симптомы лейкоза у детей, диагностика и лечение. причины и последствия лейкемии
Содержание:
- Виды
- Характеристика заболевания у детей
- Как выявить лейкоз у ребенка – диагностика
- Симптомы лейкоза у детей
- Формы проявления болезни
- Лечение детского лейкоза
- Лечение
- Лейкоз – симптомы у детей анализ крови
- Прогноз при лейкозе
- Основные симптомы острого лейкоза миелобластного типа
- Лечение острого лимфобластного лейкоза у детей
Виды
Классификация всех клинических вариантов достаточно сложна. Она включает в себя все формы заболевания, которые могут развиться как у новорожденных, так и у подростков. Она дает представление медикам о том, как определить заболевание у малышей. Ежегодно онкологические классификации пересматриваются. В них регулярно вносятся различные корректировки в связи с появлением новых результатов научных исследований.
В настоящее время существует несколько основных клинических групп новообразований крови:
- Острые. Данные клинические формы болезни характеризуются полным отсутствием здоровых клеток. При этом специфичные красные тельца крови не образуются. Обычно острые лейкозы у детей имеют достаточно тяжелое течение и характеризуются печальным, неблагоприятным исходом. Адекватная и правильно подобранная терапия способна несколько продлить жизнь ребенку.
- Хронические. Характеризуется замещением нормальных клеток крови белыми. Данная форма имеет более благоприятный прогноз и менее агрессивное течение. Для нормализации состояния используются различные схемы введения и назначения лекарственных препаратов.
Новообразования крови имеют несколько особенностей. Так, острая форма лейкоза не может стать хронической. Это два разных нозологических заболевания. Также течение заболевания претерпевает переход через несколько последовательных стадий. Острый лейкоз может быть лимфобластным и нелимфобластным (миелоидным). Данные клинические формы патологий имеют несколько характерных особенностей.
Острый лимфобластный вариант обычно проявляется уже у грудничков. По статистике, пик заболеваемости этим видом лейкоза приходится на возраст 1-2 года. Прогноз заболевания — неблагоприятный. Патология обычно протекает с тяжелым течением. Данная клиническая форма характеризуется появлением первоначального очага опухоли в костном мозге. Затем характерные изменения появляются в селезенке и лимфатических узлах, с течением времени болезнь распространяется на нервную систему.
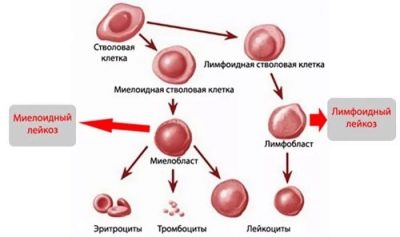
Острый миелобластный вариант характеризуется появлением большого количества незрелых клеток — миелобластов. Первичные изменения происходят в костном мозге. С течением времени опухолевый процесс распространяется по всему организму ребенка. Течение заболевания достаточно тяжелое. Для выявления данного клинического варианта заболевания требуется проведение многочисленных диагностических обследований. Несвоевременное лечение или его отсутствие приводит к летальному исходу.
Основными признаками, характерными для новообразований крови, являются:
- Изменения показателей кроветворения. Появление в анализах нетипичных и незрелых клеток, которые полностью отсутствуют у здорового человека. Такие патологические формы способны очень быстро делиться и увеличиваться в количестве за короткий отрезок времени. Это особенность обуславливает стремительный рост новообразования и тяжесть течения заболевания.
- Анемия. Снижение количества красных кровяных телец – характерный признак новообразований кроветворения. Сниженное содержание эритроцитов приводит к тому, что наступает тканевая гипоксия. Это состояние характеризуется недостаточным поступлением кислорода и питательных веществ ко всем органам и тканям организма. Для онкологических новообразований характерны анемии тяжелого течения.
- . При данном состоянии снижается нормальное количество тромбоцитов. В норме эти кровяные пластинки ответственны за нормальное свертывание крови. При снижении данного показателя у ребенка появляются многочисленные геморрагические изменения, проявляющиеся появлением неблагоприятных симптомов.
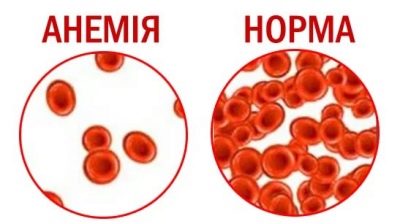
Характеристика заболевания у детей
Лейкемия, или белокровие, у детей представляет собой злокачественное заболевание крови, которое вызывает сбой в формировании клетки. Клетка-зародыш не проходит весь цикл развития и остаётся в стадии бласта. Здоровые лейкоциты в процессе деления замещаются атипичными патогенами. Бластный слой постепенно полностью вытесняет нормальный лейкоцитарный ряд.
Замещение аномальными клетками здоровых называется лейкозом. Опухоль при образовании в определённом участке начинает активно увеличиваться. Болезнь имеет выраженный злокачественный характер. Опухолевый процесс отличается быстрым распространением по организму с кровотоком. Метастазирование тканей происходит быстро, особенно у детей.
Прекратить разрастание раковых клеток поможет воздействие специальных лекарственных препаратов и другие лечебные методики. Самостоятельное прекращение аномального процесса невозможно.
Детский лейкоз отличается агрессивным характером. Метастазы распространяются по крови очень быстро, поражая ткани, и возникают вторичные очаги, патологии. Лечение лейкоза на ранней стадии всегда заканчивается положительно. На более поздних сроках развития также можно вылечить болезнь, но процесс затягивается. Ребёнок легче переносит лечебные процедуры и выполняет клинические рекомендации врача беспрекословно, что значительно повышает шанс на выздоровление.
Дети от 2 до 5 лет страдают лейкозом чаще. Но есть примеры в медицинской практике возникновения болезни у грудных детей до года и у подростков. В основном диагностируется острый лейкоз со стремительно проявляющимися признаками. Педиатрия ищет варианты предотвращения детской заболеваемости раком крови и раннего выявления болезни.
Как выявить лейкоз у ребенка – диагностика
Подозрения на лейкоз у ребенка обычно возникают у врача – педиатра. Дальнейшим обследованием и лечением маленького пациента занимается онкогематолог. Для постановки диагноза необходимо проведение базовых лабораторных методов:
- исследование костного мозга;
- исследование периферической крови.
Анализ крови при лейкозе у детей показывает:
- анемию;
- ретикулоцитопению (невысокое содержание молодых эритроцитов);
- тромбоцитопению (сниженное количество тромбоцитов);
- высокую СОЭ;
- бластемию (выход бластных клеток в периферическую кровь);
- лейкопению (невысокое содержание лейкоцитов в крови);
- полное отсутствие эозинофилов и базофилов.
Классическим симптомом лейкоза у детей является феномен «лейкемического провала», для которого характерно отсутствие промежуточных форм между зрелыми и бластными клетками.
Обязательные процедуры в дальнейшей диагностике лейкоза:
- Стернальная пункция. Процедура выполняется под местной анестезией и направлена на оценку состояния костномозгового кроветворения. Пациент лежит на спине. Иглу Кассирского со специальным предохранительным щитком, исключающим повреждение органов средостения, вводят на уровне 2-3 ребра по средней линии.
- Исследование миелограммы. Для забора диагностического материала выполняется пункция грудины на уровне 2-3 межреберья. Врач использует иглу с предохранителем, поэтому повреждение внутренних органов исключено. Если ребенку нет двух лет, образец костного мозга получают, пунктируя большеберцовую кость (прокол выполняется в верхней трети по внутренней поверхности).
Дополнительно при диагностике лейкоза:
- проводятся иммунологические, цитохимические и цитогенетические исследования;
- назначаются консультации офтальмолога, невролога;
- осуществляется люмбальная пункция (введя пункционную иглу в подпаутинное пространство спинного мозга, врач берет ликвор (спинномозговую жидкость) для дальнейшего ее изучения);
- проводятся рентгенография черепа, офтальмоскопия (исследование структур глаза);
- осуществляется исследование цереброспинальной жидкости.
По показаниям проводятся: УЗИ печени, селезенки, лимфатических узлов, слюнных желез, мошонки у мальчиков. С целью выявления метастазов ребенку назначается компьютерная томография.
Во время диагностических мероприятий важно дифференцировать лейкемию от коклюша, туберкулеза, цитомегаловирусной инфекции, инфекционного мононуклеоза, сепсиса. Полноценную диагностику можно пройти в любой современной гематологической клинике
Симптомы лейкоза у детей

Для клинической картины болезни характерно общее ухудшение самочувствия, постоянна слабость, боль в мышцах, снижение активности и повышение температуры тела. Выявить болезнь на ранних стадиях, без проведения лабораторных тестов, невозможно, потому что ее признаки имеют схожесть с простым ОРВИ.
Не всегда болезнь имеет легкое начало, в отдельных случаях клиника проявления схожа с картиной острого сепсиса. Температура тела повышается до критических отметок, развивается ангина и диатез, осложняется дыхание, на коже возникают петехии и экхимозы, проявляется внутреннее кровотечение.
Поскольку лейкоциты отвечают за защиту организма, заподозрить лейкемию можно по увеличению частоты заболеваемости гриппом и ОРВИ. Эти болезни при раке крови сложно поддаются лечению и часто протекают с осложнениями.
Первые признаки
Первые признаки лейкоза у заболевающих, проявляются так:
- сильная утомляемость организма;
- снижение аппетита;
- нарушения сна;
- незначительное, но беспричинное повышение температуры тела;
- быль в мышцах, костях и суставах.
Внимание! Ранние симптомы лейкемии у детей схожи с проявлениями обычной простуды, потому родители вряд ли смогут идентифицировать болезнь самостоятельно и своевременно, поэтому посещать врача нужно регулярно, не пренебрегая необходимостью сдачи крови на анализ. У детей симптомы также включают увеличение размеров печени и селезенки, по телу образуются красные пятна
Болезнь может сопровождаться симптомами интоксикации организма, тошнотой, рвотой, диареей и носовыми кровотечениями
У детей симптомы также включают увеличение размеров печени и селезенки, по телу образуются красные пятна. Болезнь может сопровождаться симптомами интоксикации организма, тошнотой, рвотой, диареей и носовыми кровотечениями.
При остром течение

Острый лейкоз у детей проявляется с разной интенсивностью. Эта особенность зависит от степени злокачественности процесса. Измененные клетки поражают организм и активно размножаются, потому клиническая картина отягощается.
Отмечается возникновение таких симптомов:
- снижение гемоглобина;
- анемия, вялость, повышенная утомляемость;
- геморрагический синдром, кровоизлияния;
- кровоточивость десен, кровь из носа, снижение свертываемости крови;
- выраженный иммунодефицит, повышенная восприимчивость к инфекционно-вирусным болезням;
- общая интоксикация: отказ от пищи, неукротимая рвота, лихорадка;
- сосудистые изменения, сбой сердечного ритма;
- желтушность слизистых, склер глаз, кожи;
- увеличение размеров и болезненность узлов лимфатической системы;
- головокружение, острые головные боли;
- парез конечностей.
Лейкоз у новорожденных приводит к отставанию в развитии. Грудной ребенок отказывается от еды, плохо набирает вес, питание обеспечивается искусственно, через капельницу.
Хроническая форма болезни

Хронический лейкоз у детей можно разделить на два вида:
- лимфобластный;
- миелобластный.
Каждое заболевание имеет свои симптомы и требует конкретного воздействия.
При лимфобластном раке крови возникают такие признаки:
- общее истощение организма;
- слабость;
- головокружение;
- гипергидроз;
- увеличение лимфатических узлов;
- увеличение селезенки и печени;
- учащенное сердцебиение;
- нарушение сна.
Внимание! Хронический лейкоз, перенесенный в детском возрасте, имеет последствия для женской и мужской половой системы. У мужчин болезнь провоцирует импотенцию и бесплодие, а у женщин – аменорею
При лимфобластном малокровии прослеживается значительное изменение лейкоцитарной формулы с увеличением массы лимфоцитов в крови до 95 %. Масса тромбоцитов изменяется незначительно или остается заниженной, существенно уменьшается гемоглобин. При хронической форме болезни, ее симптомы могут проявиться спустя 3-8 лет.
Миелобластное белокровие прогрессирует постепенно и провоцирует появление таких признаков:
- боль в скелете и мышцах;
- бледность кожи;
- кровотечение из носа и десен;
- гипергидроз;
- потеря веса;
- слабость.
Формы проявления болезни
Специфические симптомы лейкоза у детей обусловлены способностью опухолевых образований накапливаться в разных органах. Они могут быть обнаружены в лимфоузлах, селезенке, печени, и других органах.
Лейкозы могут быть:
- острыми, их отличает бесконтрольный рост патогенных клеток крови; такая форма требует незамедлительного лечения, протекает очень тяжело (могут быть лимфобластными и миелобластными);
- хронические, развиваются не так стремительно, часто обусловлены увеличением количества патогенных клеток в крови, лимфатических узлах, селезенке (могут быть лимфобластыми и миелобластными);
- первичные, с развитием могут метастазироваться по всему организму;
- вторичные, метастазы развиваются в костном мозге.
Можно выделить типы лейкоза:
| Лимфобластный | Когда кровяные клетки здоровых органов (лимфоциты) перерождаются в лейкозные образования |
| Миелобластный | Кровяные тельца, образуются в костном мозгу (миелоциты), а после перерождаются |
Острая форма лимфобластного лейкоза у детей носит очень тяжелый характер. Но, тем не менее, прогноз у детей с этой формой заболевания лучше, чем у пациентов в старшем возрасте.
Острую форму миелобластного лейкоза у детей отличает стремительное течение при активной выработке незрелых клеток крови в повышенном количестве. Прогноз лечения может быть благоприятным при своевременной, дифференцированной и индивидуально подобранной терапии.
Лечение детского лейкоза
На ранних сроках болезнь излечима, но присваивается инвалидность после лейкоза. Больные находятся в специализированном онкологическом центре. Ребёнку требуются стерильные условия, которые выполняются в специальном лечебном боксе. Протокол лечения требует индивидуального подхода к каждому маленькому пациенту при назначении лекарственных доз. Пока ребёнок лечится, для него подбирается сбалансированный и полноценный рацион питания.
Лечат рак при помощи полихимиотерапии, которая блокирует разрастание опухолевых клеток. Используются лекарственные препараты из группы цитостатиков. Дозировка подбирается согласно проводимому этапу лечения. На первом этапе перед врачами стоит цель привести болезнь к ремиссии. Затем идет этап закрепления ремиссионного периода. После этого рекомендуется провести поддерживающую терапию с профилактическими мерами для предотвращения рецидива. При выявлении осложнений после лечения назначается соответствующая терапия по купированию симптомов.
Дополнительно проводится профилактика лечения – проведение прививочного режима – БЦЖ, от оспы, ввод лейкозных клеток с лимфоцитами, интерферона и другие.
Также назначается курс терапии железодефицитной анемии и других нарушений в структуре крови, антибактериальные препараты для купирования инфицирования организма. Возможно проведение переливания крови и лимфы.
Чтобы предотвратить рецидив, маленький пациент находится под наблюдением врача до конца жизни после лечения.
Лечение
Назначение схемы терапии при лейкозе остается за гематологом или детским онкологом. В настоящее время разработаны несколько программ лечения, которые направлены на продление ремиссии. Рецидив болезни лечится в стационарных условиях. Обычно течение заболевания — волнообразное. Периоды полного благополучия, как правило, сменяются рецидивами.
Основная терапия лейкоза — назначение химиотерапевтических препаратов. Схема лечения может быть разной и зависит во многом от клинической формы болезни. Препараты для терапии могут назначаться в различных дозировках и отличаться кратностью применения
Важной задачей лечения является подбор адекватной схемы, чтобы справиться с избыточным количеством опухолевых атипичных клеток и способствовать росту здоровых
В некоторых случаях полихимиотерапия дополняется иммуностимуляцией. Такое лечение необходимо для активизации иммунитета и улучшения работы иммунной системы. Также некоторые форм лейкоза можно лечить с помощью радикальных способов. К ним относятся: пересадка костного мозга от донора и введение стволовых клеток. Для устранения симптомов выраженной анемии прибегают к переливанию крови.

Лейкоз – симптомы у детей анализ крови
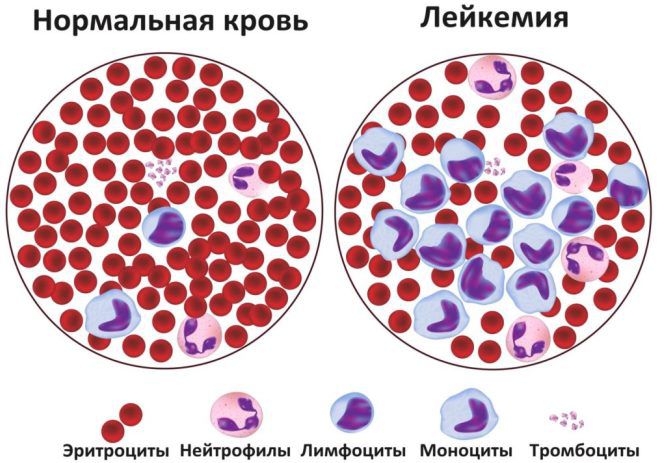
Такое исследование помогает выявить онкозаболевание еще задолго до того, как начнут проявляться другие признаки. При острой лейкемии наблюдаются такие показатели:
- уровень гемоглобина падает почти в 3 раза;
- снижается концентрация ретикулоцитов;
- увеличивается СОЭ;
- снижается показатель гематокрита;
- уровень тромбоцитов уменьшается в 2-2,5 раза;
- полностью отсутствуют эозинофилы и базофилы.
К тому же подтвердить имеющиеся признаки лейкоза у детей по анализу крови можно при помощи таких исследований:
- цитогенетического или цитохимического обследования;
- миелограммы крови;
- пункции.
Прогноз при лейкозе
На прогноз влияют следующие факторы:
- возраст больного;
- вид и подвид лейкоза;
- цитогенетические особенности заболевания (например, наличие филадельфийской хромосомы);
- реакция организма на химиотерапию.
Прогноз у детей с острой лейкемией намного лучше, чем у взрослых. Связано это, во-первых, с более высокой реактогенностью детского организма на лечение, а во-вторых, с наличием у пожилых пациентов массы сопутствующих заболеваний, не позволяющих проводить полноценную химиотерапию. Кроме того, взрослые пациенты чаще обращаются к врачам, когда заболевание уже запущенно, к здоровью же детей родители относятся обычно более ответственно.
Если же оперировать цифрами, то пятилетняя выживаемость при ОЛЛ у детей, по разным данным, составляет от 65 до 85%, у взрослых – от 20 до 40%. При ОМЛ прогноз несколько отличается: пятилетняя выживаемость отмечается у 40-60% пациентов моложе 55 лет, и всего у 20 % больных старшего возраста.
Подводя итог, хочется отметить, что острый лейкоз – это тяжелая болезнь, но излечимая. Эффективность современных протоколов ее лечения достаточно высокая, а рецидивы недуга после пятилетней ремиссии практически никогда не возникают.
Зубкова Ольга Сергеевна, медицинский обозреватель, врач-эпидемиолог
37,936 просмотров всего, 22 просмотров сегодня
Основные симптомы острого лейкоза миелобластного типа
Четко обозначенной симптоматики, присущей этому заболеванию, нет. Его проявления зависят от возраста больного, состояния здоровья, наличия сопутствующих патологий, разновидности ОМЛ и других обстоятельств. Кроме того, симптомы появляются постепенно, от более легких к более тяжелым, что смазывает картину и затрудняет своевременную постановку диагноза.

Наиболее часто о вероятности развития острой миелоидной лейкемии свидетельствуют:
- на ранних стадиях — постоянная слабость, утомляемость, упадок сил;
- недомогание по типу простуды с небольшим повышением температуры тела;
- анемия;
- повышенная потливость, отеки рук, ног и лица;
- на более поздних стадиях – поражения слизистых;
- увеличение печени, селезенки, лимфоузлов, иногда — миндалин;
- боли в позвоночнике, костях, суставах, изменения в костной ткани по типу остеопороза.
При остром миелобластном лейкозе прогноз жизни напрямую зависит от того, насколько рано начато лечение
Поэтому целесообразно обратить внимание уже на первые симптомы болезни, несмотря на то, что они являются неспецифичными. И нанести визит врачу
Диагностика патологии
Как и при любой разновидности лейкемии, при остром лейкозе миелоидной формы пациент сдает анализы крови – общий и биохимический. С целью установления диагноза и уточнения стадии ОМЛ лабораторно исследуется периферическая кровь. Отклонения, с высокой долей вероятности указывающие на лейкоз, наблюдаются по целому ряду показателей ОАК – в эритроцитах, тромбоцитах, лейкоцитах, лимфоцитах, других типах клеток.
В биохимическом исследовании анализируют в первую очередь уровень мочевой кислоты, некоторых ферментов и витамина В12. Отклонения от референсных значений по этим показателям – дополнительный повод для проведения более тщательного обследования.
Если результаты анализов предполагают наличие у пациента ОМЛ, он направляется на биопсийную пункцию костного мозга. Забор гомеопоэтических стволовых клеток осуществляется с целью пересчета незрелых лейкоцитов. Если их количество значительно превышает норму, можно с уверенностью говорить об остром миелоидном лейкозе.
Дополнительными методами исследования являются ЭКГ, МРТ, рентгенография, осмотр и консультации смежных специалистов – если болезнь затронула те или иные органы и ткани. Также, поскольку основной предпосылкой для старта заболевания на сегодняшний день принято считать наследственный фактор, с целью определения оптимальной стратегии и тактики лечения острого миелобластного лейкоза врач может направить пациента на генетическое исследование.
Как лечат острый миелобластный лейкоз
Наиболее эффективным методом борьбы с данным заболеванием является трансплантация костного мозга. В этом случае пациент получает здоровые стволовые клетки, которые, начиная делиться, восполняют недостаток нормальных клеток крови. Однако этот метод сопряжен со многими сложностями, в частности:
поиск подходящего по максимальному количеству параметров донора может занять время, которого у больного зачастую просто нет;
для того, чтобы организм реципиента не отторгнул донорскую субстанцию, перед пересадкой костного мозга он подвергается агрессивной иммуноподавляющей терапии
В этот период человек становится уязвимым к любым инфекциям, поэтому важно соблюдать абсолютную стерильность в месте его нахождения;
хотя сама трансплантация может проводиться в рамках ОМС, расходы, связанные с обследованием неродственных доноров и лечением возможных осложнений, например, отторжения, несет пациент или его близкие. Поэтому процедура обходится достаточно дорого.
В силу вышеперечисленного наиболее распространенным и востребованным методом лечения ОМЛ на сегодняшний день все еще остается химиотерапия. Она позволяет добиться длительной устойчивой ремиссии, а иногда – и полного выздоровления пациента, хотя окончательный прогноз при остром миелобластном лейкозе после такого лечения менее благоприятный с точки зрения возникновения рецидивов, чем при трансплантации костного мозга.
Помимо этого, в рамках терапии пациенту назначают лечение, поддерживающее или восстанавливающее иммунитет, а также направленное на снятие симптомов обострения хронических заболеваний.
Лечение острого лимфобластного лейкоза у детей
Лечение ОЛЛ обычно проходит в несколько этапов:
- Первый этап
– индукционная терапия (лечение при помощи электромагнитных волн). Цель этой фазы – убить как можно больше бластных клеток в крови и костном мозге;
- Второй этап
– консолидирующая химиотерапия. Во время этой фазы необходимо уничтожить бласты, оставшиеся после первого этапа. Они могут быть неактивными, однако, обязательно начнут размножаться и вызовут рецидив;
- Третий этап
– поддерживающая терапия. Цель здесь та же самая, что и на втором этапе, но дозы лекарств значительно ниже. При этом поддерживающая терапия крайне важна, чтобы избавиться от негативных последствий химиотерапии.
На протяжении всего курса лечения у ребенка будут регулярно брать новые анализы крови и костного мозга. Это необходимо, чтобы выяснить насколько хорошо организм реагирует на лечение.
Стратегия борьбы с ОЛЛ будет варьироваться в зависимости от возраста ребенка, подтипа заболевания и степени риска для здоровья. В общих чертах для лечения острого лимфобластного лейкоза у детей используют пять видов лечения:
- Химиотерапия. Это наиболее распространенный метод лечения ОЛЛ и лейкемии. Она обычно предполагает комбинацию из нескольких препаратов (антиметаболиты, винкаалкалоиды, синтетические производные подофиллина, алкилирующие агенты и т.д.). При этом в каждом случае комбинация препаратов подбирается индивидуально. Лекарства для химиотерапии могут приниматься перорально, либо вводиться в вену или мышцы. В отдельных случаях препараты могут вводить непосредственно в спинномозговой канал (дефектные клетки могут «прятаться» внутри спинного мозга).
- Лучевая терапия. Представляет собой метод лечения ионизирующей радиацией, которая убивает раковые клетки и останавливает их рост. Источником излучения может быть специальный аппарат (внешняя лучевая терапия) или радиоактивные вещества, доставляемые в организм или непосредственно к источнику раковых клеток (внутренняя лучевая терапия). При лечении ОЛЛ онкологи назначают лучевую терапию только в самых крайних случаях с высоким риском, поскольку радиация крайне негативно сказывается на развитии мозга, особенно у детей младшего возраста.
- Таргетная (молекулярно-таргетная) терапия. Используется для целевого выявления и уничтожения раковых клеток без ущерба для всего организма. Препараты, называемые ингибиторами тирозинкиназы, блокируют фермент, который стимулирует рост бластных клеток, вызванный специфическими генетическими мутациями.
- Химиотерапия в сочетании с трансплантацией стволовых клеток. Она призвана убить собственные бласты организма и заменить кроветворящие клетки донорскими. Это может быть необходимо, если была замечена генетическая аномалия собственных стволовых клеток или они серьезно пострадали после предыдущих этапов лечения. Собственные стволовые клетки пациента (или клетки донора) замораживают, а затем приступают к интенсивному курсу химиотерапии. После этого сохраненные стволовые клетки пересаживают обратно в костный мозг. Трансплантация стволовых клеток может иметь тяжелые краткосрочные и долгосрочные побочные эффекты, поэтому редко применяется для лечения ОЛЛ у детей и подростков. К ней прибегают при рецидиве болезни.
- Кортикостероиды. Детям с ОЛЛ часто назначают курс кортикостероидных препаратов, таких как преднизон или дексаметазон. Однако у этих препаратов могут быть различные побочные эффекты, включая набор веса, повышение сахара в крови, опухание лица.
Новым подходом при лечении острого лимфобластного лейкоза у детей является так называемая CAR-T терапия, или адаптивная клеточная терапия. Препарат изготавливается из крови самого пациента. Клетки модифицируются таким образом, чтобы позволить им идентифицировать аномальные бластные клетки и устранить их.
Нужно понимать, что лечение острого лимфобластного лейкоза всегда рискованно и сопровождается множеством побочных эффектов. Они могут включать:
- анемию (падение уровня эритроцитов);
- легкое кровотечение;
- тошноту, рвоту;
- язвы во рту;
- выпадение волос;
- диарею;
- истончение костей;
- снижение иммунитета и сопутствующие инфекции.
Пациенту с ОЛЛ необходимо крайне тщательно соблюдать личную гигиену во время всего курса лечения и восстановления. Любая болезнь (даже обычная ОРВИ) может спровоцировать тяжелейшие последствия
Ребенок будет нуждаться в регулярных осмотрах и после успешного лечения, чтобы избежать рецидива.











