Нейрогенный мочевой пузырь: как улучшить качество жизни
Содержание:
- Классификация
- Когда следует заподозрить нейрогенный мочевой пузырь
- Как проявляется нейрогенная дисфункция мочевого пузыря у мужчин
- 1 Причины развития и формы заболевания
- Нейрогенный пузырь и дисфункция
- Анализы и диагностика
- Что означает термин «Нейрогенный мочевой пузырь»?
- Диагностика
- Методы терапии
- 1 Основные признаки ГАМП
- Замена трубки дренажа
- Нейрогенный мочевой пузырь – лечение
- Тактика лечения НДМП у женщин
- Симптомы и причины развития
- 5 причин возникновения нейрогенной дисфункции мочевого пузыря
- Лечение нейрогенной дисфункции мочевого пузыря
Классификация
В урологии выделяют два типа расстройства:
- гипотонический;
- гипертонический.
Этиология расстройства включает причины органического и функционального происхождения. К частым причинам развития дисфункции мочевика относят:
- травмы головного или спинного мозга, возникшие от его сдавливания в результате переломов, хирургических вмешательств;
- поражения мозга на фоне воспалительно-дегенеративных и онкологических болезней (энцефалит, туберкулома, холестеатома, серозный менингоэнцефалит);
- родовая травма может провоцировать развитие дисфункции у детей;
- ранее перенесенные острые или хронические катаральные процессы (цистит, пиелит, пиелонефрит, гломерулонефрит);
- хронические эмоциональные расстройства вследствие постоянных стрессов, эмоциональных потрясений;
- патологии сфинктерного аппарата мочевика из-за его травмирования, деструктивных болезней;
У женщин симптоматика расстройства функционирования органа часто развивается после затяжного родоразрешения, оперативных вмешательств по гинекологическим показаниям, хронических болезнях органов малого таза. У мужчин неврогенная дисфункция иногда формируется на фоне аденомы простаты; постоянная физическая деятельность с поднятием тяжестей также негативно влияет на ЦНС и мочевыделительную систему.
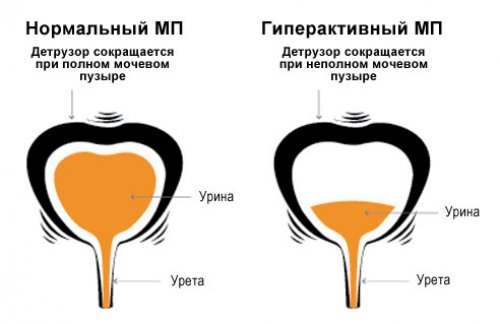
Когда следует заподозрить нейрогенный мочевой пузырь
Характерный симптом НДМП – поллакиурия (постоянные позывы) или недержание при наполнении пузыря. Человек сталкивается с задержкой урины и ее протеканием. У мужчин на фоне нейрогенной дисфункции снижается эректильная функция.
Признаки нейрогенной патологии:
- ночные походы в туалет;
- спазм мочевого, паралич, снижение чувствительности;
- неконтролируемые сокращения мышечной прослойки мочевика, провоцирующие протекание;
- частые позывы в туалет.

Спазм сфинктера не позволяет полностью опорожнить мочевой при нейрогенном МП.
Клиническая картина зависит от уровня повреждения нейронных связей. Мышечный спазм пузыря провоцирует повышение внутреннего давления, несмотря на небольшое количество урины. Слабость сфинктера приводит к учащению позывов посетить уборную.
У ребенка могут возникать сложности с началом или процессом мочеиспускания. Также у взрослых и у детей присоединяется вегетативная симптоматика – усиленное потоотделение, скачки артериального давления, спазмы, боли. Неврологические проблемы провоцируют спонтанное выделение большого количества урины. Такой синдром называют церебральным незаторможенным мочевым пузырем.
При вялом увеличенном мочевом наблюдается парадоксальная ишурия – вытекание урины при полном пузыре и предельном растягивании сфинктера. Моча протекает капельно или маленькими порциями.
Как проявляется нейрогенная дисфункция мочевого пузыря у мужчин
Симптомы нейрогенного мочевика могут значительно отличаться. Все зависит от характера нарушений функционирования центральной нервной системы. С учетом этого фактора признаки дисфункции мочевика появляются:
- периодически;
- эпизодически, т.е. с большими часовыми промежутками;
- постоянно.

Гиперрефлекторный вид
Все признаки гиперрефлекторной дисфункции мочевика указывают на его повышенный тонус. Это обусловлено чрезмерным напряжением мышц, отвечающих за процесс мочеотделения. Оно происходит даже при небольшом количестве скопившейся урины. Напряжение в мочевом пузыре вызывает и другие симптомы:
- резкие и внезапные позывы к мочеиспусканию, особенно в ночное время;
- нестабильное артериальное давление;
- повышенная потливость во время сна;
- недержание мочи;
- отсутствие или недостаточный объем остаточной урины в мочевике;
- часто мочеиспускание, называемое поллакиурией;
- затруднения акта мочеотделения и его произвольного начала;
- недержание мочи;
- никтурия, при которой в ночное время урины выделяется больше, чем днем.
Кроме признаков расстройства со стороны мочевыводящей системы, появляются симптомы нарушения деятельности вегетативной нервной системы. Основные проявления:
- усиленное сердцебиение;
- покраснение кожных покровов;
- потливость;
- повышенное артериальное давление.
Гипорефлекторный
Симптомы гипорефлекторного мочевого пузыря у мужчины появляются из-за сниженной активности этого органа, что связано с чрезмерным расслаблением его мышц. Аномалия чаще связана с нарушением работы нервной системы в крестцовом отделе. Характерные признаки гипотонии мочевого пузыря у мужчин:
- полная задержка или вялое мочеиспускание;
- выделение мочи несколькими каплями или небольшими порциями;
- необходимость натуживания для опорожнения мочевика;
- ощущение наполненности мочевика даже после акта мочеотделения.

1 Причины развития и формы заболевания
В зависимости от клинических проявлений, выделяют разные формы НДМП:
|
Форма |
Особенности |
|
Скрытая (или субклиническая) гиперрефлекторная |
Наблюдается у 17% пациентов с расстройством мочеиспускания. Это может быть и состояние, когда пациент непроизвольно мочится во сне |
|
Нормотонический мочевой пузырь |
Это более редкое явление. При нем наблюдается повышенная сократительная активность сфинктера. Тоже отмечаются классические признаки, описанные выше |
|
Гиперрефлекторный (его называют гиперреактивным) МП адаптированного и неадаптированного типа |
На эту форму НДМП приходится большинство случаев подобных заболеваний. Сопровождается она , интервалы составляют менее 2,5 часов, а также недержанием мочи. Давление внутри мочевого пузыря может быть повышенным |
|
Гипорефлекторный мочевой пузырь |
Иногда сократительная активность остается нормальной, но бывает, что наблюдается недостаточность сфинктера мочеиспускательного канала. Данная форма характеризуется редким мочеиспусканием, буквально 2-3 раза в сутки, но выделяются большие порции мочи. Нет чувства полного опорожнения пузыря |
Это заболевание еще не полностью изучено. Но уже установлены следующие причины возникновения НДМП:
- врожденные дефекты позвоночника, включая спинномозговые грыжи;
- воспалительные заболевания и дегенеративные процессы спинного мозга и периферической НС, включая полиомиелит, менингит и т. д.;
- опухоли и травмы спинного мозга и позвоночника;
- остеохондроз различных отделов позвоночника, включая шейный;
- поражения нервной системы отравляющими веществами;
- длительное применение лекарственных препаратов;
- нарушение иннервации мочевого пузыря из-за операций в брюшной полости.
В развитии заболевания важную роль играет не столько пусковой механизм, сколько степень и масштаб поражения нервных центров, которые в норме должны обеспечивать функцию мочеиспускания.
НДМП возникает и у детей, и у взрослых. Но причины могут несколько различаться. У детей фактором развития чаще становится функциональная незрелость нервной системы, стрессы. В целом, прогноз благоприятный.
У взрослых все зависит от степени поражения ЦНС. У мужчин часто бывает НДМП после инсульта, и в этом случае прогноз благоприятный. Но при тяжелых травмах спины полное выздоровление может и не наступить.
Нейрогенный пузырь и дисфункция
Нейрогенная дисфункция мочевого пузыря выявляется в непроизвольном сокращении мускулатуры стенок органа и выдавливание мочи, когда пузырь еще не наполнился и наоборот, слабое выделение урины при полном мочевом пузыре, буквально каплями. Внешне патология проявляется:
- не контролируемыми вытеканиями малых порций урины при практически пустом мочевом пузыре;
- учащенными ложными позывами в туалет;
- слабым напором струи;
- не полным освобождением.
К трем годам у ребенка полностью формируются отделы мозга в голове и спинного, отвечающие за рефлексорность наполнения мочевого пузыря, график дневных и ночных мочеиспусканий. В норме, когда ребенок спит, не вставая в туалет, и утром опорожняет мочевой пузырь за всю ночь. В период бодрствования он должен 4 – 6 раз пописать.
 В период бодрствования ребенок должен 4 – 6 раз пописать
В период бодрствования ребенок должен 4 – 6 раз пописать
Если утром на постели оказывается мокрое пятно или мама знает, что после последнего посещения туалета прошло мало времени, а штанишки мокрые немного, это один из симптомов нейрогенной дисфункции.
Другая форма заболевания выражается в невозможности помочиться при переполненном мочевом пузыре.
Нейрогенная дисфункция мочевого пузыря у детей классифицируется по тяжести протекания имеет 3 формы. У каждой свои синдромы.
| Форма нейрогенной дисфункции | Синдромы |
| Легкая | энурез, частого мочеиспускания днем, стрессовое неудержание |
| Среднетяжелая | нестабильного мочевого пузыря, ленивого |
| Тяжелая | урофациальный, детрузорно-сфинктерная диссенергия |
При наиболее тяжелой форме дисфункции рефлекс на мочеиспускание у ребенка не возникает в случае полного пузыря и даже когда мочевой пузырь переполнен.
Специалисты различают нейрогенную дисфункцию мочевого пузыря 3 видов.
- Гипотония – слабость мышц. Гипорефлекторный мочевой пузырь характеризуется слабым сокращением мышц при выведении урины. Часть мочи остается и пузырь переполняется. В результате происходят непроизвольные выделения мочи.
- Гиперрефлектоный наоборот, сокращается часто во время накопления мочи, когда урина его еще не наполнила и происходит частое выделение урины маленькими порциями.
- При арефлекторном виде дисфункции мышцы наоборот не реагируют на наполнение. В результате количество мочи набирается значительно больше возрастной нормы. ЦНС не контролирует функцию мочеиспускания.
 Боли внизу живота у ребенка свидетельствуют о нарушении функции мочевого пузыря
Боли внизу живота у ребенка свидетельствуют о нарушении функции мочевого пузыря
Нейрогенная дисфункция появляется у детей в возрасте 1 – 4 года. Симптомами болезни являются:
- частые позывы к мочеиспусканию – 10 и больше, или редкие до 3 раз;
- небольшое количество выходящей мочи;
- дискомфорт внизу живота;
- сильное напряжение мышц для полного опорожнения;
- выделение мочи при изменении положении тела с горизонтального в вертикальное.
У детей можно наблюдать дополнительные симптомы в виде вирусных заболеваний почек, патологических запоров, частых воспалений мочеполовой системы.
https://youtube.com/watch?v=zOUsY2MvjDU
Анализы и диагностика
В процессе диагностики врач, прежде всего, учитывает жалобы пациента, изучает анамнез и знакомится с информацией о клинических симптомах.
Далее проводится инструментальное обследование, включающее ультразвуковые, рентгенологические и уродинамические методы.
Очень важна также тщательная оценка анамнеза болезни. Врач расспрашивает пациента о том, какие именно у него есть жалобы на мочеиспускание (недержание мочи днем и ночью, дизурия, императивные позывы и т. п.), есть ли у него инфекции мочевой системы, никтурии и др.
Некоторые специалисты с целью оценки мочеиспускания предлагают на протяжении двух недель вести так называемый дневник мочеиспускания. В нем каждый день фиксируется ряд показателей мочеиспускания: частоту, объемы, количество потребляемой жидкости, дизурические явления, нарушения дефекации.
Чаще всего врач рекомендует провести пациенту такие обследования:
- УЗИ почек.
- Цистоскопия – чтобы оценить продолжительность и тяжесть задержки мочи, а также определить обструкцию выходного отверстия мочевого пузыря.
- Цистография – позволяет оценить вместимость мочевого пузыря и определить уретральный рефлюкс.
- Цистометрия – позволяет оценить объем и давление в мочевом пузыре.
- Определение уровня сывороточного креатинина.
Что означает термин «Нейрогенный мочевой пузырь»?


Это нарушение взаимодействия между нервной системой и мышцами мочевого пузыря. Излишняя активность мышц мочевого пузыря чревата возникновением самопроизвольных неудержимых и учащенных позывов. В то же время снижение тонуса других мышц не позволяет мочевому пузырю полноценно сокращаться. Сначала это приводит к неполному опорожнению и избыточному – накоплению мочи, которая начинает сочиться по каплям. А затем возникают вторичная инфекция в мочевыделительной системе и другие осложнения, сопровождающиеся болями внизу живота.
Нейрогенная дисфункция часто прячется и, соответственно, в этом случае безуспешно лечится под маской других распространенных болезней вроде цистита (воспаление слизистой мочевого пузыря). Длительное и неэффективное лечение в конце концов подталкивает к поиску скрытых проблем, например в нервной системе. Но время может быть уже упущено, и задача борьбы с патологией усложняется.
Диагностика
Для постановки диагноза врач проводит опрос маленького пациента или его родителей на предмет беспокоящих жалоб, количества позывов к мочеиспусканию и объема выделяемой мочи.
Для подтверждения диагноза и получения более детальной информации используют дополнительные диагностические методы, такие как:
- общий и биохимический анализ крови;
- анализ мочи (общий, на наличие бактериальной инфекции, по Зимницкому, по Нечипоренко);
- урография, пиелография;
- рентген, МРТ и КТ органов брюшной полости и мочевыводящей системы;
- инструментальные исследования головного мозга и позвоночника.
Методы терапии
Лечение рассматриваемых аномалий включает в себя применение консервативной и хирургической терапии. Консервативное лечение представлено в виде приема медикаментов (антибактериальные препараты). Хирургическое лечение включает в себя следующие виды операций:
- при наличии второго мочевого пузыря удаляется перегородка между ними, в каждый из них открывается проток;
- удаление нароста;
- удаление остаточных частиц урахуса, который соединяет аномальный орган плода с водами матери;
- удаление ненужных тканей, находящихся в шейке мочевого пузыря, с помощью специальных инструментов, которые вводятся в мочесобирательные каналы, эта процедура называется трансуретральная резекция;
- проводится ряд пластических операций (при отсутствии внешней стенки в брюшной полости), что способствует вытеканию мочи наружу.
1 Основные признаки ГАМП
Гиперактивность мочевого пузыря сопровождается следующими признаками:
- , более 8 раз в течение дня (понятие нормы условно, но у мужчин обычно количество мочеиспусканий в сутки не превышает 8 раз, причем общее количество урины – до 2 л);
- никтурия – частые походы в уборную ночью (более двух раз), что значительно снижает качество жизни, поскольку человек практически лишен полноценного сна;
- позывы при неполном мочевом пузыре;
- ;
- другие расстройства мочеиспускания (задержка урины, уменьшение ее разовых порций в течение дня при неизменном суточном объеме — поллакиурия), обусловленное различными причинами, включая заболевания органов мочевыделительной системы.
Болевые ощущения отсутствуют, в основном человек просто испытывает дискомфорт. У пациента с ГАМП необязательно должны присутствовать все перечисленные симптомы, достаточно одного или нескольких из них.
Замена трубки дренажа
Замену дренажной трубки проводят спустя месяц после цистостомической операции. Замену должен проводить врач. Если пациент мобилен, он самостоятельно приходит на прием к врачу. В противном случае, врача посещает пациента дома. Следующую замену, врач оговаривает индивидуально, учитывая вид дренажного устройства, его функциональные возможности, отсутствие осложнений или подтеков.
При нормальной работе цистостомического дренажа, его замену проводят через один, два месяца. Необоснованное продление, рекомендованных врачом сроков замены катетера, может осложниться ухудшением его пропускных функций, что приведет к задержке оттока урины, и созданию условий для развития инфекционной флоры, со всеми вытекающими последствиями.
Сегодня врачами не рекомендуется промывание катетеров, во многом безопасней заменить его. Это обусловлено тем, что к антисептическим растворам, которые применяют при чистке дренажа, быстро вырабатывается устойчивость бактерий, оседающих на внутренней поверхности дренажной трубки. При развитии осложнений, справиться с ними, довольно проблематично.
Замена цистостомы осуществляется исключительно врачом. Он дополнительно делает ревизию состояния места введения и дает при необходимости дополнительные назначения и рекомендации по основной патологии.
Нейрогенный мочевой пузырь – лечение
Как лечить нейрогенный мочевой пузырь в конкретном случае – врачи определяют индивидуально. Терапия проводится одновременно несколькими специалистами: урологом, неврологом. Характер врачебных мероприятий и манипуляций полностью зависит от причины заболевания, типа патологии и степени выраженности дисфункции мочевого пузыря.
В составе комплексной терапии используют следующие виды лечения:
- медикаментозное;
- физиопроцедуры;
- хирургическое вмешательство.
Стоит отметить, что гиперактивный мочевой пузырь легче поддается лечению. В таких случаях используют лекарственные средства, способные снижать тонус мышечных волокон мочевого пузыря, активизируя нормальное кровообращение и быстро устраняя гипоксию органов мочевыделительной системы.
Нейрогенный мочевой пузырь – клинические рекомендации
Пациентам с диагнозом нейрогенная дисфункция мочевого пузыря клинические рекомендации выдаются врачами индивидуально. В большинстве случаев классические медикаментозные методы лечения дополняют физиопроцедурами. Назначают их не всегда и не всем. Существует ряд противопоказаний к проведению подобных манипуляций
Врачи всегда обращают внимание на состояние пациента, выраженность симптоматики
В зависимости от этих факторов специалистами могут быть рекомендованы следующие физиопроцедуры:
- лечебная физкультура (упражнения для мышц брюшного пресса и тазовых мышц);
- электростимуляция;
- лазеротерапия;
- гипербарическая оксигенация;
- тепловые аппликации;
- ультразвуковое лечение.
В индивидуальном порядке могут быть рекомендованы:
- тренировка мочевого пузыря;
- нормализация режима питья;
- психотерапия.
https://youtube.com/watch?v=9qcizER0mEg
Нейрогенный мочевой пузырь – препараты
Когда у пациента диагностируется гиперактивная нейрогенная дисфункция мочевого пузыря, лечение разрабатывается на основе медикаментов, снижающих мышечный тонус. Параллельно, в зависимости от характера патологических изменений, могут использоваться и лекарственные средства, активизирующие процессы кровообращения во внутренних органах, что позволяет избавиться от гипоксии.
Среди активно используемых групп препаратов для лечения НДМП в гиперактивной форме можно выделить:
- антихолинергические средства – Гиосцин, Оксибутинин, Пропантелин;
- антидепрессанты – Имипрамин;
- антагонисты кальция – Нифедипин;
- альфа-адреноблокаторы – Фентоламин, Феноксибензамин.
Гипоактивный вариант заболевания труднее поддается лечению. Застойные явления создают дополнительный риск для возникновения инфекции, развития вторичных заболеваний мочевыделительной системы. Важную роль при гипотонии мочевого пузыря играет своевременное и полное освобождение органа от образуемой урины. С этой целью пациентам рекомендуют прохождение специальных процедур, проведение наружной компрессии, тренировку мышц мочевого пузыря и тазового дна.
В качестве медикаментов используют:
- М-холиномиметики – Дистигмина бромид, Бетанехол, Ацеклидин (для опорожнения мочевого пузыря);
- альфа-симпатомиметики – Мидодрин (при недержании мочи в момент напряжения).
Питание при нейрогенной дисфункции мочевого пузыря
Нейрогенный мочевой пузырь – диагноз, требующий комплексного подхода
В терапии заболевания немалое внимание уделяют рациону. Лечение гипоактивного мочевого пузыря включает обильное питье, периодическое самостоятельное проведение катетеризации
Диета должна носить мочегонный характер.
При этом необходимо придерживаться следующих принципов:
- Снижение количества потребляемой соли.
- Исключение острой пищи.
- Отказ от жирного, жаренного, копченого, консервированного.
- Уменьшение объемов потребляемых белковых продуктов.
https://youtube.com/watch?v=_esg5Cwtq7I%250D
Тактика лечения НДМП у женщин
Выбор тактики лечения делает уролог и невропатолог совместно. Применяется медикаментозная и немедикаментозная терапия, в некоторых случаях прибегают к хирургическому вмешательству.
Медикаментозная терапия НДМП по гиперрефлекторному типу — препараты
 При гиперрефлекторном типе назначаются средства снижающие мышечный тонус МП, улучшающие кровообращение в органе и ликвидирующие гипоксию.
При гиперрефлекторном типе назначаются средства снижающие мышечный тонус МП, улучшающие кровообращение в органе и ликвидирующие гипоксию.
Обычно врачи сходятся в необходимости назначения:
- антагонистов кальция;
- антихолинергических препаратов;
- препараты обладающие холинолитическим и спазмолитическим действием, такие как Везикар;
- трициклические антидепрессанты;
- альфа-адреноблокаторы;
- ряд седативных препаратов;
- витамины, обладающие антиоксидантным и антигипоксическим действием.
Немедикаментозная терапия
Эффективны также следующие немедикаментозные методы терапии:
- специальная лечебная физкультура, укрепляющая мышцы таза и улучшающие кровоснабжение МП;
- физиотерапевтические процедуры;
- психотерапевтические курсы лечения.
Физиотерапия
По наблюдениям физиотерапевтов наилучшие результаты можно достигнуть:
- электростимуляцией МП;
- помещением женщины в гипербарическую камеру для насыщения крови кислородом (гипербарическая оксигенация);
- тепловыми аппликациями;
- грязевым лечением;
- ультразвуковым воздействием.
Терапия НДМП гипорефлекторного типа
По наблюдениям врачей данная форма заболевания труднее поддаётся лечению, поскольку застойные явления в пузыре часто приводят к присоединению инфекции.
Очень важно, чтобы было назначено:
- в первую очередь полное опорожнение МП. Его можно достигнуть несколькими способами: при помощи наружной компрессии (имеется в вижу мягкое давление на область живота в проекции МП), тренировки мышц таза и катеризации;
- применение М-холиномиметиков, усиливающих моторику органа;
- использование альфа-симпатомиметиков и альфа-адреноблокаторов;
- обязателен курс приёма антибактериальных препаратов.
Симптомы и причины развития
 Начнём с причин развития синдрома. Процесс мочеиспускания является многоуровневой системой, причём сбой может случиться на любом уровне. Именно поэтому причин развития данной патологии так много.
Начнём с причин развития синдрома. Процесс мочеиспускания является многоуровневой системой, причём сбой может случиться на любом уровне. Именно поэтому причин развития данной патологии так много.
Если разделить их на несколько крупных групп, то получится что причинами могут стать:
- травма;
- опухоли;
- воспалительно-дегенеративные процессы;
- последствия нарушения мозгового кровообращения нетравматического характера;
- ятрогенные заболевания, развившиеся как результат вмешательства врача.
Для того, чтобы уделить внимание каждой группе нам понадобится углубиться в понятия, традиционно использующиеся среди медиков. Но мы обычные пользователи и потому перечислим все основные факторы, которые могут запустить механизм развития болезни единым перечнем
Итак, «под прицелом» ДНМП могут оказаться женщины, страдающие:
- энцефалитом;
- опухолями мозговых оболочек, спинного и головного мозга;
- диабетическим невртитом;
- поствакциональным невритом;
- холестеатомой;
- туберкуломой;
- спинномозговой грыжей;
- рассеянным склерозом, болезнью Девика и прочими демиелинизирующими болезнями;
- ушибами позвоночника, копчика и крестца;
- геморрагическим и ишемическим инсультом;
- последствиями травм нервных структур в области МП при тяжёлых родах или хирургических вмешательствах на органах малого таза;
- врождёнными нарушениями развития позвоночника, ЦНС и периферической нервной системы;
- мегалоцитом;
- обструктивными уропатиями.
Симптоматика синдрома может проявляться периодически, эпизодами (имеются в виду значительные часовые паузы между появлением симптомов) или на постоянной основе.
На клиническую картину влияет также уровень, на котором поражена нервная система, характер и стадия поражения.
В первую очередь женщины с НДМП жалуются на различные расстройства мочеиспускания.
Этот главный симптом можно расширить и дополнить:
- внезапными императивными позывами опорожнить мочевой пузырь;
- ощущение давления внизу живота, который тоже является вариантом позыва (сигналом о том, что орган наполнен);
- недержанием мочи или постоянным её подтеканием;
- случаями резкого ослабления позыва или вовсе его полным прекращением (как правило, такие явления заканчиваются бесконтрольным опорожнением пузыря, так как нервная система не подаёт сигнал о переполнении органа, женщина не ощущает желания сходит в туалет);
- задержкой мочи (данном состоянии можно судить при наличии «опухоли» внизу живота) с её последующим самопроизвольным выделением в ночное время;
- затруднениями с актом мочеиспускания. Женщина ощущает давление внизу живота, ей приходится прикладывать усилие, чтобы опорожнить пузырь, при этом обычно отмечается вялость струи и ощущение неполного опустошения органа.
Если в патологический процесс вовлечены верхняя мочеиспускательная система, то начинают проблемы с почками, которые проявляются:
- повышением температуры тела;
- болевыми ощущениями в поясничной области;
- признаками хронической формы почечной недостаточности. Женщины жалуются на постоянную сухость во рту, приступы рвоты и тошноты, отсутствие аппетита, отмечается резкое похудение и другие характерные состояния.
Кроме того, приобщаются вегетативные расстройства, выражающиеся:
- покраснением кожных покровов;
- повышенной потливостью;
- усилением сердечного ритма;
- повышением артериального давления.
Страдает не только мочевой пузырь, но и органы, расположенные рядом с ним.
Обычно жалобы сводятся к:
- нарушениям менструального цикла и другим сбоям в работе репродуктивной системы. Естественно, большинство женщин в таком состоянии отказываются от интимной близости;
- запорам, а также каломазанию;
- появлению пролежней, трофическим язв на ногах, а также на парезы и параличи;
- нарушению болевой и тепловой (температурной) чувствительности в нижней части тела;
- изменениям походки («утиная походка»).
5 причин возникновения нейрогенной дисфункции мочевого пузыря
1. Травмы и повреждения центральной нервной системы

Центральная нервная система (ЦНС) представлена серым (клетки нервной системы — нейроны) и белым (проводящие пути – волокна нейронов) веществами. Поражение проводящих путей и клеточных структур головного и спинного мозга при травме и повреждении способствует развитию центрального типа нарушения иннервации мочевого пузыря.
Повреждение может локализоваться на уровне коры больших полушарий (корковое серое вещество), подкорковых центров (скопление серого вещества ниже коры больших полушарий) и проводящих путей (белое вещество), идущих от клеток серого вещества.
Заболевания ЦНС, которые могут приводить к возникновению нейрогенного мочевого пузыря:
- Болезнь Альцгеймера;
- Злокачественные опухоли;
- Энцефалит;
- Рассеянный склероз;
- Болезнь Паркинсона;
- Синдром дефицита внимания и гиперактивности;
- Межпозвоночные грыжи;
- Стеноз позвоночного канала (хроническое сужение позвоночного канала);
- Инсульт (острое нарушение мозгового кровообращения);
- Травматическое повреждение.
2. Травмы и повреждения периферической нервной системы
Периферическая иннервация мочевого пузыря осуществляется из симпатических и парасимпатических сплетений нервных волокон. При их разрыве, травме и других повреждениях происходит расстройство иннервации и возникновение нейрогенного мочевого пузыря.
К появлению нейрогенного мочевого пузыря могут приводить повреждения нервов (нейропатии) в результате:
- Тяжелого алкоголизма;
- Диабета;
- Сифилиса;
- Дефицита витамина В 12.
3. Повреждение мышечных стенок мочевого пузыря, сморщивание
Повреждение мышечной стенки (детрузора) мочевого пузыря и его сморщивание (как крайняя степень повреждения), также могут приводить к нарушению сократимости органа и расстройству проводимости нервных импульсов по мышечной стенке (в связи с повреждением нервных окончаний хроническим воспалением). Следствием этих процессов является возникновение нейрогенного мочевого пузыря. Он становится крайне чувствителен ко всему, в том числе к самой моче, так как являясь агрессивной средой, она становится источником раздражения для поврежденных, оголенных нервов. Часто повреждение детрузора происходит в результате долгих хронических воспалительных заболеваний, приводящих к изменению тканей мочевого пузыря и их фиброзу (замещению мышечной ткани соединительной). В конце концов мочевой пузырь теряет свою сократительную функцию и уменьшается в размере. Следствием этих процессов является возникновение нейрогенного мочевого пузыря.
Повреждение мышечной стенки мочевого пузыря наблюдается при:
- Интерстициальном цистите (воспалительное неинфекционное заболевание мочевого пузыря);
- Хроническом цистите;
- Лейкоплакии мочевого пузыря;
- Туберкулезе мочевого пузыря;
- Шистосомозе (глистное заболевание мочевого пузыря);
- Установке мочевого катетера на слишком длительное время;
- Сифилисе;
- Злокачественной опухоли.
4. Врожденные заболевания(патологии) или травма при родах
Врожденные заболевания и травмы при родах приводят к повреждению нервной системы на одном из уровней, следствием чего является нарушение иннервации мочевого пузыря.
К таким поражениям можно отнести:
- Врожденные дефекты спинного и головного мозга: расщепление позвоночника, опухоли, врожденные позвоночные грыжи;
- Нарушение кровоснабжения центральной нервной системы во время родов;
- Травма позвоночника или черепа во время родов;
- Миелодисплазия (врожденное недоразвитие спинного мозга);
- Врожденные дефекты мочевого пузыря.
5. Нейро-эндокринные и психологические причины
При эндокринных заболеваниях возникновение нейрогенного мочевого пузыря может быть связано с нарушением вегетативной регуляции деятельности мочевого пузыря, а также с нарушением ритма мочеиспускания и водного баланса. Нейрогенный мочевой пузырь может наблюдаться у женщин, страдающих сахарным и несахарным диабетом, гипо- и гипертиреозом, дисбалансом женских половых гормонов, а также при приеме комбинированных оральных контрацептивов, которые зачастую негативным образом влияют на слизистую оболочку мочевого пузыря. В свою очередь моча, проникая в более глубокие слои воздействует и повреждает нервные окончания, вызывая боль, жжение, ноющий дискомфорт в мочевом пузыре, вплоть до недержания мочи либо очень частых мочеиспусканий.
Психологические причины также являются нередкими при возникновении нейрогенного мочевого пузыря, в особенности у детей и подростков. К ним относятся неуверенность, тревожность, беспокойство, проблемы со сном, депрессия, наличие каких-либо психотравмирующих ситуаций в прошлом или настоящем времени.
Лечение нейрогенной дисфункции мочевого пузыря
Лечение начинается сразу после постановления диагноза. Для детей проводится:
- медикаментозное;
- немедикаментозное.
Хирургическое вмешательство возможно только при тяжелых формах болезни и назначается в основном взрослым. У ребенка происходит активный рост тканей, изменение размеров органов. Делать в этот период операции малоэффективно.
Немедикаментозное лечение мама должна начинать сразу после обнаружения нарушений мочеиспускания. Оно направлено в основном на приведение в норму ЦНС ребенка, укрепления иммунной системы, развития мышц.
- Соблюдения режима сна. Надо в одно время укладывать малыша спать. Обычно это 21 час. Для детей, особенно дошкольного возраста, обязательным является и двухчасовой дневной сон.
- Перед сном успокоить ребенка. Не играть в подвижные и возбуждающие нервную систему игры.
- Прогулки на улице, по возможности в парке. Ребенок должен быть одет по погоде, не мерзнуть и не перегреваться. Учитывать его активность на свежем воздухе. В дождливую погоду обувь и верхняя одежда непромокаемая, и обязательная прогулка пешком.
- Соблюдение предписанного педиатром режима мочеиспускания. Он заключается в увеличении промежутком при частых позывах в туалет, и регулярное посещение туалета при арефлекторной форме дисфункции.
- Делать с ребенком зарядку, упражнения, укрепляющие мышцы в области живота.
- Физиотерапевтические процедуры проводятся в медицинском учреждении. На мочевой пузырь воздействуют ультразвуком.
- С ребенком работает психотерапевт.
 Рекомендуется делать с ребенком зарядку, упражнения, укрепляющие мышцы в области живота
Рекомендуется делать с ребенком зарядку, упражнения, укрепляющие мышцы в области живота
Главную роль в немедикаментозном лечении играет мама и остальные члены семьи. Ребенка надо оградить от волнений, насмешек по поводу мокрых штанишек. Его надо успокаивать после обнаружения лужи и объяснять необходимость лечения, что это способ избавиться от неприятностей. Крики и ругань только обострят болезнь.
Медикаментозное лечение назначают по результатам анализов и исследований, когда диагноз подтверждают врачи окончательно. Составляется список препаратов и график их приема помесячно. В зависимости от причины заболевания, их порядок может варьироваться. Но в список обязательно включаются:
- ингибиторы;
- аминокислоты;
- антагонисты кальция;
- антидепрессанты;
- витаминные комплексы;
- корректоры иммунитета;
- адаптогены;
- ноотропы;
- холиномиметики;
- антихолинэнергетические средства.
Для повышения эффективности лечения и ускорения его, дополнительно ребенку назначают фито препараты. Это известные народной медицине: пустырник, корень пиона, валериана, лимонник.
Препараты назначают на 30 – 50 дней, затем происходит изменение перечня. Врач постоянно следит за динамикой изменений. Возможно изменений курса лечения и через 1 – 2 недели после начала. Все зависит от реакции организма ребенка.













