Что такое резус-конфликт при беременности? причины, таблица вероятности, последствия и профилактика
Содержание:
- Распространенные вопросы
- Как победить гемолитическую болезнь?
- Беременность у женщины с резус отрицательной кровью
- Причины
- Как возникает конфликт резусов?
- Беременность с отрицательным резусом у женщины
- Распространенность
- В чем опасность развития резус-конфликта?
- Какие процессы протекают в организме ребенка и матери в момент конфликта резусов?
- Первопричины и признаки проблемы
- Что такое резус-фактор крови, и какое значение он имеет при зачатии и вынашивании ребенка?
- Методы диагностики проблем при отрицательном резус-факторе во время беременности
- Как диагностируют резус-конфликт?
- Что делать
Распространенные вопросы
Можно ли кормить ребенка грудью?
Если у женщины с отрицательным резусом появился на свет ребенок с положительным резус-фактором, и гемолитической болезни нет, то грудное вскармливание не противопоказано.
Малышам, которые испытали на себе иммунную атаку и родились с гемолитической болезнью новорожденных, в течение 2 недель после введения маме иммуноглобулина не рекомендуется питаться материнским молоком. В дальнейшем решение о кормлении грудью принимают неонатологи.
Можно ли выносить второго ребенка без конфликта, если при первой беременности конфликт был?
Можно. При условии, что ребенок унаследует отрицательный резус-фактор. В этом случае конфликта не будет, но вот антитела в крови мамы могут выявляться в течение всего срока вынашивания, причем в достаточно большой концентрации. Они никак не будут влиять на малыша с Rh (-), и волноваться по поводу их присутствия не стоит.
Прежде, чем беременеть вновь, маме и папе стоит посетить генетика, который даст им исчерпывающие ответы о вероятности наследования их будущими детьми той или иной характеристики крови.
Резус-фактор папы неизвестен
При постановке будущей мамы на учет в женской консультации, сразу после выявления у нее отрицательного резуса, в консультацию приглашается и папа будущего малыша для сдачи анализа крови. Только так доктор может быть уверен, что точно знает исходные данные матери и отца.
Если резус папы неизвестен, и пригласить его сдать кровь по каким-то причинам невозможно, если беременность наступила от ЭКО донорской спермой, то женщине будут проводить анализ крови на антитела чуть чаще, чем другим беременным с такой же кровью. Это делается для того, чтобы не пропустить момента начала конфликта, если он будет иметь место.
А предложение доктора пригласить мужа, чтобы тот сдал кровь на антитела — повод сменить доктора на более грамотного специалиста. Антител в крови мужчин не бывает, поскольку они не беременеют и никак физически не контактируют с плодом во время беременности жены.
Есть ли влияние фертильности?
Такой связи не существует. Наличие отрицательного резуса еще не говорит о том, что женщине будет сложно забеременеть.
На уровень фертильности влияют совсем другие факторы — вредные привычки, злоупотребление кофеином, лишний вес и заболевания мочеполовой системы, отягощенный анамнез, в том числе большое количество абортов в прошлом.
Это распространенное заблуждение. Причем, к сожалению, часто такое утверждение можно услышать даже от медицинских работников. Методика проведения аборта значения не имеет. Каким бы он ни был, эритроциты ребенка все равно попадают в кровоток матери и вызывают образование антител.
На самом деле величина таких рисков — понятие довольно относительное. Никто не может с точностью до процента сказать, будет конфликт или нет. Однако у медиков есть определенная статистика, которая оценивает (приблизительно) вероятность сенсибилизации женского организма после неудачной первой беременности:
- выкидыш на маленьком сроке — +3% к возможному будущему конфликту;
- искусственное прерывание беременности (аборт) – +7% к вероятному будущему конфликту;
- внематочная беременность и операция по ее устранению – +1%;
- родоразрешение в срок живым плодом – + 15-20%;
- родоразрешение путем кесарева сечения – + 35-50% к возможному конфликту во время следующей беременности.
Если эта же женщина решит родить еще одного малыша, при условии, что первые роды прошли хорошо естественным путем, то вероятность проблемы составит более 30%, а если первые роды завершились кесаревым сечением, то более 60%.
Соответственно, взвесить риски может любая женщина с отрицательным резус-фактором, которая задумала в очередной раз стать мамой.
Всегда ли наличие антител говорит о том, что ребенок родится больным?
Нет, так бывает не всегда. Ребенок защищен специальными фильтрами, которые есть в плаценте, они частично сдерживают агрессивные материнские антитела.
Небольшое количество антител не сможет причинить ребенку большого вреда. Но если плацента стареет раньше срока, если количество вод малое, если женщина заболела инфекционным недугом (даже обычным ОРВИ), если она принимает лекарства без контроля со стороны лечащего врача, то вероятность снижения защитных функций фильтров плаценты существенно повышается, и риск родить больного малыша увеличится.
Как победить гемолитическую болезнь?
При обнаружении гемолитической болезни плода (возрастании количества антител в крови) беременная госпитализируется в отделение патологии специализированного родильного дома. В роддоме проводят дополнительное обследование. Состояние плода оценивается с помощью ультразвукового исследования, допплерометрии и кардиотокографии. Эти исследования также помогают в выявлении первых признаков резус-конфликта. В результате начинающейся атаки материнских антител происходит утолщение плаценты, нарастает количество плодных вод, у малыша увеличиваются в размерах печень и селезенка. Такие проявления резус-конфликта легко выявляются с помощью УЗИ.
При наличии показаний проводят внутриутробное переливание крови плоду.
Два других исследования — допплерометрия и КТГ — позволяют производить функциональную оценку состояния малыша, другими словами — отслеживать его самочувствие. Допплер-исследование — это разновидность УЗИ, при которой определяют уровень кровотока в маточных артериях, сосудах плаценты и пуповины. От кровообращения между мамой и малышом зависит его рост и развитие, ведь с кровью плод получает кислород и питательные вещества. При развитии резус-конфликта плацентарный кровоток ухудшается.
КТГ, или кардиомониторинг плода — аппаратное исследование, позволяющее отслеживать и регистрировать на специальной ленте частоту сердечных сокращений (ЧСС) плода. Сердечные тоны крохи -основной показатель его самочувствия. По учащению или урежению ЧСС можно заподозрить общее ухудшение самочувствия плода.
При наличии показаний (быстром росте количества антител, значительном страдании плода) проводят кордоцентез — введение иголки в сосуды пуповины малыша и внутриутробное переливание крови плоду.
Процедура производится следующим образом: под контролем УЗИ через переднюю брюшную стенку матери с помощью катетера проникают в вену пуповины и переливают плоду от 20 до 50 мл препарата донорской резус-отрицательной крови I группы. Эта мера способствует ослаблению иммунного ответа организма будущей мамы. Такого эффекта удается добиться благодаря уменьшению относительного количества резус-положительных эритроцитов. Благодаря этому состояние малыша улучшается и беременность благополучно развивается. Внутриутробные переливания можно проводить неоднократно до 34-й недели беременности. После этого срока плод считается жизнеспособным и при необходимости решается вопрос о досрочном родоразрешении.
Для лечения гемолитической болезни плода используются также следующие методики:
Плазмоферез — методика очистки крови. При плазмоферезе из плазмы (жидкой части крови) удаляются токсины и патологические продукты. Для этого сначала производят забор крови, а затем возвращают ее через плазмофильтр.
Иммуносорбция плазмы — метод основан на заряженное молекул вредных продуктов, содержащихся в крови, которые при прохождении через сорбент (активированный уголь) «прилипают» к нему. Кровь пропускают через угольные фильтры и возвращают в очищенном виде.
Подсадка кожного лоскута — кусочек кожи будущего папы «вживляется» жене на последние 3 месяца беременности. Это похоже на пластическую операцию (как, например, при лечении тяжелых ожогов). Когда кожный лоскут будущего папы начинает «приживаться» на новом месте, материнский организм распознает его как чужеродную ткань. Это своего рода отвлекающий маневр: иммунитет беременной бросает все силы на борьбу с более чужеродным агентом. Выработка антител к резусу малыша при этом снижается, что дает возможность продлить беременность.
Антилимфоцитарный иммуноглобулин — препарат, вызывающий частичное разрушение иммунных клеток матери. Иммунитет беременной снижается, что приводит к уменьшению выработки антител и улучшению состояния малыша.
Обследование и лечение при резус-конфликте матери и плода проводится только в условиях специализированного стационара. Выбор метода лечения определяет врач. При своевременно начатом лечении прогноз для мамы и малыша благоприятный.
Беременность у женщины с резус отрицательной кровью
Если беременность протекает при отрицательной крови матери, само по себе это не является поводом для повышенного беспокойства. Ничего противоестественного или опасного в этом нет. Очень многое зависит и от количества беременностей, причем учитываются выкидыши и аборты.
Если зачатие произошло впервые, то вероятность резус-конфликта очень низкая. Отрицательный резус при первой беременности практически никак не сказывается. Организм еще не умеет противостоять антигену D, поэтому антитела начинают вырабатываться не сразу и в не очень больших количествах. Если при этом проводятся все необходимые терапевтические мероприятия, то есть все шансы на успешный исход.
Когда антитела все же вырабатываются, врачи проводят женщине переливание, чтобы избежать анемии у плода.
Чтобы контролировать темпы появления антител, еженедельно проводят анализ крови. В таких условиях вынашивание продлится столько же, сколько и при отсутствии резус-конфликта, плод будет развиваться правильно и женщина благополучно родоразрешится. При развитии патологии риски ложатся и на роженицу, и на плод.
Важно!
Резус-конфликт диагностируют по повышению количества антител в организме женщины. Анализ занимает менее суток.
Больше всего клеток для борьбы с чужеродным геном вырабатывается в процессе родов, особенно если они проходят естественным путем. Поэтому в течение нескольких часов после рождения детей матерям вводят препарат – иммуноглобулин – для подавления выработки антител. Это положительным образом скажется и на последующих беременностях.
Если женщина с «отрицательной» кровью беременна второй или третий раз, то опасность выше. В некоторых случаях переливания недостаточно, а список возможных патологий расширяется, не ограничиваясь одной анемией. Последствия могут быть негативными. У некоторых плодов в результате развивается гемолитическая болезнь, которая грозит привести к внутриутробной гибели. Чтобы не допустить этого, беременную госпитализируют и наблюдают до самых родов. В больнице проводят терапию, направленную на снижение биологического обмена между организмами матери и ребенка.
Отрицательный фактор при второй беременности может существенно повлиять на ее течение. Поэтому нужно проинформировать о нем медиков при постановке на учет. Продолжающаяся выработка антител в организме женщины провоцирует разрушение эритроцитов плода. Тогда у новорожденного появляется желтуха. Если процесс не будет взят под контроль, возможно разрушение головного мозга новорожденного. При отсутствии должного контроля со стороны гинекологов беременность может развиваться с патологиями и привести к самопроизвольному или медицинскому прерыванию.
Причины
Причиной резус-конфликта при беременности является:
- переливание несовместимой крови по системе AB0 – встречается крайне редко;
- фето-материнская трансфузия.
Что такое фето-материнская трансфузия?
В норме при любой беременности (физиологической или патологической) в кровоток матери поступает небольшое количество клеток крови плода.

Отрицательный резус-фактор при беременности у женщины определенно несет опасность для малыша с положительным резус-фактором. Резус-конфликт развивается, также как и любая иммунологическая реакция. При этом, первая беременность может протекать без осложнений, но последующие (вторые и третьи) приводят к резус-конфликту и выраженным симптомам гемолитической болезни плода и новорожденного.
Механизм иммунизации (развития резус конфликта)
Резус-отрицательная мама и резус-положительный плод обменивается клетками крови, иммунная система матери воспринимает эритроциты малыша как чужеродные белки и начинает вырабатывать против него антитела. Для развития первичного иммунного ответа достаточно попадания в кровоток матери 35-50 мл эритроцитов плода.
Объем крови, которая поступает из кровотока малыша к маме, увеличивается при акушерских инвазивных процедурах, кесаревом сечении, родах, отслойке плаценты и других акушерских манипуляциях.
Первый иммунный ответ начинается с появления иммуноглобулинов M – это большие молекулы пентаграммы (полимеры), которые с трудом проникают через плацентарный барьер и не разрушают эритроциты плода, тем самым не могут причинить ему вред. Поэтому первая беременность чаще всего протекает без последствий.
Вторичная фетоплацентарная трансфузия влечет за собой последствия для ребенка. Она возникает при повторной (второй, третьей, четвертой) беременности.
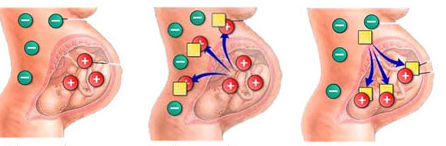
В организме беременной работает клеточная память и вследствие повторного контакта с белком резус-фактор вырабатываются защитные антитела – иммуноглобулины G — развивается резус конфликт. Молекулы иммуноглобулина G – мелкие мономеры, способные проникать через плацентарный барьер и вызывать гемолиз – разрушение эритроцитов плода и новорожденного.
Как возникает конфликт резусов?
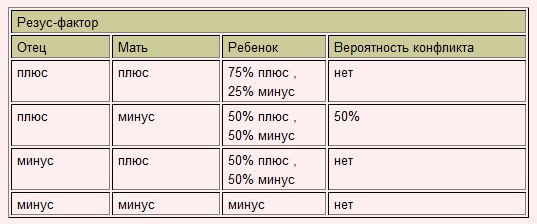
Резус-фактор будущего ребенка зависит от резус-факторов его родителей, однако установить его с точностью 100% невозможно. Однако существует таблица, по которой его можно определить более-менее точно, а кроме того, спрогнозировать риск возникновения конфликта между кровью матери и плода.
| Мужчина | Женщина | Ребенок | Риск конфликта |
|---|---|---|---|
| + | + | 75% +, 25% — | нет |
| + | — | 50% +, 50% — | 50% |
| — | + | 50% +, 50% — | нет |
| — | — | — | нет |
Также причиной конфликта могут стать группы крови будущих родителей (вернее, характерный набор белков, который имеет каждая из них). Вероятность его развития можно определить по еще одной таблице.
| Мужчина | Женщина | Ребенок | Риск конфликта |
|---|---|---|---|
| I | I | I | нет |
| II | I | I, II | 50% |
| III | I | I, III | 50% |
| IV | I | II, III | 100% |
| I | II | I, II | нет |
| II | II | I, II | нет |
| III | II | Все группы | 50% |
| IV | II | I, II, IV | 66% |
| I | III | I,III | нет |
| II | III | Все группы | 25% |
| III | III | I, III | нет |
| IV | III | I, III, IV | 66% |
| I | IV | II, III | нет |
| II | IV | I, II, IV | нет |
| III | IV | I, III, IV | нет |
| IV | IV | II, III, IV | нет |
Какие риски несет резус-конфликт?
Отрицательный резус матери может быть опасен для «положительного» малыша только тогда, когда его кровяные тельца попадают в кровь матери. Ее организм реагирует на них как на любые чужеродные тела и немедленно начинает их атаковать.

Сначала они вызывают у плода легкую анемию, но впоследствии он просто не успевает вырабатывать новые эритроциты взамен разрушенных, что может привести к развитию серьезных заболеваний и патологий:
- гемолитическая болезнь, анемия;
- гепатит и другие нарушения работы печени;
- поражения ЦНС;
- отечность и водянка.
В самых тяжелых случаях резус-конфликт может стать причиной выкидыша, гибели будущего младенца в утробе или рождению мертвого ребенка.
Когда малыш в опасности?
Отрицательный резус-фактор при первой беременности обычно не несет плоду никакого риска, особенно в тех случаях, когда беременность протекает без осложнений. Однако если беременность вторая, или в анамнезе женщины имеются некоторые неблагоприятные факторы, то в этих случаях врачи говорят о явлении под названием сенсибилизация.
То есть, какое-то количество крови с противоположным резусом уже попало в кровоток матери, ее организм «знаком» с чужеродными эритроцитами ребенка и начал вырабатывать к ним опасные антитела. Обычно сенсибилизация происходит после:
- естественных родов;
- внематочной беременности;
- кесаревых сечений;
- абортов и выкидышей;
- осложненных беременностей (отслойках плаценты и т.д.);
- травм брюшной полости во время беременности;
- наложения швов на шейку матки (например, при вынашивании двойни);
- проведении инвазивных процедур: кордоцентеза, амниоцентеза и др;
- у девочек сенсибилизация иногда происходит еще до рождения (в тех случаях, если в ее кровь попадают клетки крови резус-положительной матери).
Таких женщин относят к группе риска, поэтому в период вынашивания ребенка они нуждаются в особом контроле.
Беременность с отрицательным резусом у женщины
Отрицательный резус фактор у женщины при беременности может сопровождаться угрозой будущему ребенку, только если у отца Rh (+). Это явление принято назвать резус-конфликтом. Положительные эритроциты плода попадают через плаценту в материнскую кровь, что приводит к выработке антител и разрушению красных кровяных тел ребенка. Процесс обусловлен тем, что организм женщины воспринимает эритроциты плода, как чужеродные и начинает их подавлять до полного уничтожения.
При конфликте в крови малыша повышается уровень билирубина, который может повредить головной мозг ребенка. Детские печень, селезенка начинают ускоренную выработку эритроцитов, что приводит к увеличению органов в размерах. В результате, из-за недостатка красных кровяных тел, начинается сильнейшая гипоксия, нарушаются важные процессы будущих систем жизнедеятельности. По этой причине женщинам репродуктивного возраста, необходимо знать свой резус перед тем, как зачать.
Резус у будущего малыша начинает формироваться уже на 7-8 неделе беременности, когда начинает функционировать система кроветворения. Этот момент является определяющим, т.к. может стать первым контактом эритроцитов ребенка и матери. Опасными для плода признаками резус-конфликта являются:
- отечность;
- многоводие;
- аномальная толщина плаценты;
- увеличение внутренних органов ребенка;
- анемия;
- поза Будды — малыш разводит ножки в стороны по причине наполнения живота лишней жидкостью;
- раздвоение контура головы.

Первая беременность
В случае наступления первой беременности, резус-отрицательной матери и ее ребенку практически ничего не угрожает. Организм женщины еще не встречался с чужеродным белком, поэтому конфликт почти исключен. В большинстве случаев роды проходят естественным путем, без осложнений. Необходим контроль уровня эритроцитов ребенка в течение всего срока вынашивания. Стоит учитывать тот факт, что Rh (-) способствует проявлению хронических заболеваний у будущей мамы, осложнений (отслойка плаценты, токсикоз).
Вторая беременность
Ситуация с резус-конфликтом усложняется, когда беременность не первая. Организм матери уже хранит информацию о встрече с антигеном, поэтому начинается его немедленное уничтожение. Женские антитела разрушают эритроциты плода, что может привести к развитию гемолитической болезни, прочим осложнениям.
Опасность для будущего ребенка может появиться по причине иных факторов риска. К ним относятся:
- Аборт или выкидыш – контакт с кровью происходит при нарушении целостности плодных оболочек.
- Однократное переливание плазмы с компонентами положительной крови.
- Внематочная беременность – внедрение хориона нарушает изоляцию кровотока малыша.
- Осложнения при вынашивании – отслойка плаценты, гестоз может привести к попаданию в женскую кровь положительных эритроцитов.
- Кесарево сечение.
- Инвазивные процедуры – кордоцентез, ручное отделение плаценты, амниоцентез.
Резус-конфликт контролируется всю беременность. Для этого каждый триместр сдается анализ на количество антител. Если они повышаются, то врачи проводят неспецифическое лечение с помощью витаминных комплексов, антигистаминных, метаболических средств, кислородотерапии. Для снижения титра антител, женщине вводят антирезусный иммуноглобулин. Это вакцина, которая нейтрализует антитела матери. Первый укол осуществляется с 28 по 34 неделю, а после родов надо ввести иммуноглобулин не позднее 3 суток.

Последствия
С каждой беременностью в крови женщины уровень иммунных веществ возрастает. По этой причине увеличивается риск возникновения последствий резус-конфликта. Во многих случаях, даже после 2-3 родов, ребенок рождается без патологий. Это объясняется тем, что эритроциты плода не попали в материнскую кровь, поэтому реакции отторжения плода не возникло.
Негативные последствия могут проявляться осложнениями при беременности, угрозой для жизни и здоровья малыша. Существует риск появления следующих состояний:
- желтуха, незначительное увеличение селезенки, печени;
- нарушение зрения, слуха;
- отставание в психическом развитии;
- водянка, отечность;
- детский церебральный паралич;
- эпилепсия;
- преждевременные роды;
- выкидыш;
- риск внутриутробной смерти;
- мертвый ребенок при рождении.
Распространенность
Исследования Западных стран показывают, что резус-конфликт является второй по частоте причиной мертворождения. Обусловленная этим состоянием гемолитическая болезнь плода (ГБП) диагностируется у 1 из 200 младенцев.
Российские исследования демонстрируют:
- 63% риск ГБП у резус-сенсибилизированных матерей;
- 18% риск мертворождения в результате Rh-конфликта.
В разных странах разная частота ГБП. Она обусловлена в первую очередь распространенностью носительства Rh-антигена. Реже всего встречаются резус-конфликты в Японии, Китае. В среднем люди европейской расы в 85% случаев Rh-положительные, и в 15% случаев Rh-отрицательные.
Причины
Rh-конфликт возникает, если ребенок является носителем Rh-антигена. Уже известно 55 таких антигенов, которые могут быть определены лабораторно. Самые распространенные из них: D, C, E. Антиген D является наиболее иммуногенным. При его носительстве отмечается наибольшая частота ГБП. Он вызывает образование множества антител в материнской крови, даже при минимальной концентрации. Rh-антигены передаются по наследству.

Резус-конфликт происходит при введении при введении резус-антигенов в кровь резус-отрицательного человека. Это приводит к выработке антител. Иммунная система начинает защищаться от антигенов. Она вырабатывает антитела, которые уничтожают эритроциты. Это красные кровяные тельца, которые переносят кислород. Именно на их поверхности находятся Rh-антигены.
Если мать резус-негативная, её иммунитет не знаком с этими антигенами. Он воспринимает их как чужеродные. Поэтому, если ребенок резус-позитивный (а вероятность этого 85%), начинается выработка антител, направленных на уничтожение эритроцитов плода.
Существуют иммуноглобулины разных классов. Наибольшее клиническое значение имеет концентрация иммуноглобулинов G. Они практически не проходят через плаценту до 24 недели. Поэтому до этого срока резус-конфликт у беременной не развивается почти никогда (за исключением случаев, когда происходит повреждение плацентарного барьера).
В чем опасность развития резус-конфликта?
В результате резус-конфликта происходит гемолиз — разрушение красных кровяных телец эритроцитов плода, у него развивается гемолитическая болезнь. Суть ее состоит в том, что из-за гипоксии (недостатка кислорода) нарушается функция всех органов и систем. Кроме этого, при распаде гемоглобина разрушенных эритроцитов образуется пигмент билирубин – токсичное для организма вещество.
Выраженность и последствия конфликта зависят от титра антител в крови матери, он может иметь различную степень:
- легкая, когда нет массивного распада эритроцитов, анемия не выражена, а только повышен в крови билирубин, ребенок рождается с гемолитической желтухой;
- средняя, проявляется анемией (малокровием) плода с нарушением функции органов, увеличением печени, селезенки, не всегда удается его спасти, а новорожденные нуждаются в интенсивной терапии;
- тяжелая, когда выражена гипоксия и интоксикация, развивается отек мозга и других органов, так называемая «ядерная» желтуха, такой плод чаще гибнет, возникает выкидыш.
Какие процессы протекают в организме ребенка и матери в момент конфликта резусов?
Хорошо, если и отец, и мать знают о вероятности развития несовместимости крови из-за разных резусов, но часто партнеры даже не догадываются о степени риска. Они планируют беременность в стандартном режиме, без особых дополнительных анализов и диагностик.
Когда врач уверен в том, что возможен конфликтный резус, то он заблаговременно должен предупредить родителей. Это нужно сделать еще на этапе планирования зачатия. Халатность врача или незнание резуса пациента может привести к плачевным результатам.
Когда женщина беременеет, то у нее постепенно формируется отдельный, плацентарный круг кровообращения, который работает непосредственно на развитие малыша. Чем больше становится плод, тем выше вероятность развития несовместимости.
Если в кровоток матери попадают антитела плода, то ее организм начинает активно бороться с «чужаками». Ее клетки крови разрушают красные кровяные тельца ребенка, что приводит к развитию различных болезней. В организме плода начинает повышаться уровень билирубина, который крайне токсичен и негативно влияет на развитие мозга.
В результате массированной атаки материнского иммунитета на организм плода развивается гемолитическая болезнь новорожденных (ГБН).
 ГБН
ГБН
Ее симптоматика заключается в следующем:
- Увеличенная селезенка и печень;
- Повышенная вялость ребенка;
- Слабость;
- Существенно сниженное количество гемоглобина в крови;
- Развитие микроцитоза и анизоцитоза;
- Желтушность и бледность кожи;
- Снижение активности рефлексов;
- Отечность, лицо приобретает лунообразную форму, скопление жидкости в перикарде, кровотечения (при тяжелой форме).
Именно из-за ГБН ребенок может родиться мертвым или недоношенным. Только адекватная и правильная терапия способна спасти ему жизнь. Чтобы такого не случалось, матери нужно вовремя сдавать анализы крови на определение антител. Влияние своевременной диагностики и лечения часто недооценивают.
Первопричины и признаки проблемы
Резус-фактор является белком или по-научному антигеном, находящимся на внешней оболочке красных кровяных телец — эритроцитов. Ошибочно мнение, что резус-фактор возникает тогда, когда мужчина имеет отрицательный, а женщина положительный резус.
Конфликт в основном возникает тогда, когда будущей мамы группа крови «минус», а будущего папы — «плюс». При этом, их кровь абсолютно несовместима, что может негативно сказаться на развитии плода и во время родов. Особенности антигена, как уже было сказано, проявляются в его расположении.
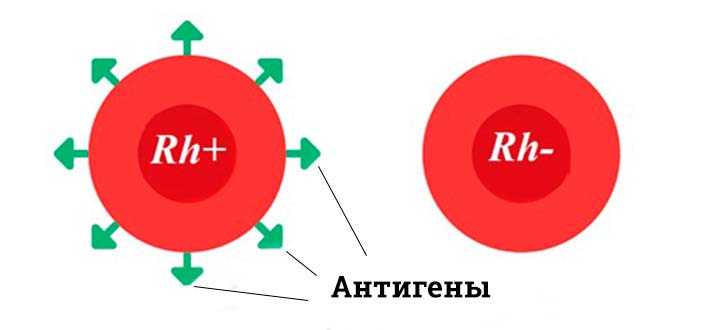
Впервые его выявили у макак-резус (вид обезьян), откуда и пошло название. После проведенных исследований статистика показала, что большая часть населения земного шара, приблизительно 85%, имеют положительный резус-фактор, и только лишь 15% — отрицательный.
У резус-отрицательных людей отсутствует гликопротеин, который может передаваться только по наследству, как один из сильных и доминирующих признаков. Минусы отрицательного резус-фактора конкретно у женщины в повседневной жизни никак не ощущаются.
А вот в период беременности, независимо от группы крови у младенца, находящегося в утробе, это может стать причиной конфликта.
Что такое резус-фактор крови, и какое значение он имеет при зачатии и вынашивании ребенка?
У 85% людей эритроциты крови на своей оболочке содержат особый белок, который назван резус-фактором. Он впервые был обнаружен учеными при исследовании крови у макаки вида резус, а затем и у человека. Если в крови имеется этот белок, то она считается резус-положительной (Rh+), у остальных 15% населения отрицательный резус (Rh—).
Когда кровь с наличием резус-белка смешивается с той, у которой его нет, даже при одинаковой группе организм воспринимает его как антиген – чужеродное тело, его называют антиген D.
Иммунная система вырабатывает антитела, блокирующие резус, их «запоминает» иммунная система, и при повторном контакте с резус-положительной кровью ее «клетки памяти» снова вырабатывают антитела, но уже в большем количестве,что приводит к резус-конфликту.
Такая опасность возникает в период беременности, если плод резус-положительный, а женщина резус-отрицательная при условии, что у нее уже вырабатывались антитела анти-D, а иммунная система это «запомнила».
Методы диагностики проблем при отрицательном резус-факторе во время беременности
Наличие антител у молодой мамы определяют в самом начале вынашивания. Многие женщины о своем резусе знают за долго до зачатия и наступления «интересного положения». Такую мамочку акушер-гинеколог ставит на особый учет. Выявив отрицательный результат анализа на антитела, врач ежемесячно назначает будущей маме сдачу венозной крови для контроля скорости образования антител. Чем ближе дата родов, тем чаще молодой маме приходится сдавать анализы, чтобы контролировать ситуацию.
Кроме анализа крови беременной назначаются плановые ультразвуковые исследования, на которых пристальное внимание уделяется состоянию печени и селезенки малыша, а также тому в каком состоянии находится плацента. При выявлении каких-либо патологий дополнительно проводится кардиотокография (КТГ), а также допплерометрия
Эти исследования позволяют оценить работу сердечно-сосудистой системы дитя, а также достаточное ли количество кислорода ему поступает по маточно-плацентарному кровотоку
При выявлении каких-либо патологий дополнительно проводится кардиотокография (КТГ), а также допплерометрия. Эти исследования позволяют оценить работу сердечно-сосудистой системы дитя, а также достаточное ли количество кислорода ему поступает по маточно-плацентарному кровотоку.
Если анализ на антирезусные тела показывает их стремительный рост, применяются инвазивные диагностические методы . Такой метод диагностирования опасен подтеканием вод окружающих плод, риском его инфицирования, образованием гематомы на пуповине.
Как диагностируют резус-конфликт?
Опасность ситуации заключается еще и в том, что при нарастании критической массы антител в организме беременной она практически ничего не чувствует, то есть выявить изменения, происходящие с ее ребенком, она неспособна. Иногда будущая мама может ощутить некоторое недомогание, но обычно его списывают на «интересное» положение.

Признаки того, что у матери и малыша начался резус-конфликт, можно определить с помощью УЗИ. В этом случае у плода отмечаются следующие симптомы:
- скопление жидкость некоторых полостях организма;
- сильные отеки;
- «поза Будды», характеризующаяся большим животом и отведенными в стороны конечностями;
- увеличение сердца и других органов;
- утолщение вен плаценты и пуповины.
Чтобы выявить риск для плода как можно раньше и предупредить все осложнения, еще на первых этапах беременности будущая мать и отец должны сделать анализ крови на определение резус-фактора.

Если риск конфликта все же существует, то в течение последующих 9-ти месяцев она будет постоянно находиться под строгим контролем специалистов. Примерно на 18-20-й неделе (если случаи резус-конфликтов уже были, то раньше) беременной нужно будет сдать еще один анализ крови, который должен выявить концентрацию антител. Нормой считается результат (титр) меньше 1 к 4 – в этом случае врачи могут говорить о том, что опасности для ребенка нет. Но даже если количество антител в крови будет минимальным, она должна будет регулярно посещать врача, проходить всевозможные исследования и мониторинг состояния малыша. Повторный анализ делают в начале третьего триместра, после чего врач принимает решение о дальнейшей тактике.
Что делать
Беременные женщины задаются вопросом, что делать, если был выявлен резус — конфликт. Специалисты советуют своевременно проходить все обследования и сдавать анализы. Изосерологическая несовместимость поддается лечению при своевременном ее диагностировании. Наиболее опасным считают период с 21 по 31 недели — в это время у беременной регулярно берут кровь на анализ. Выделяют несколько основных методов диагностики.
Анализ
Конфликт резус — фактора можно определить при помощи лабораторных исследований. Определение патологии происходит на основе результатов анализов, сданных женщиной. Материал, взятый из вены, помогает определить группу и Rp-принадлежность. После того, как женщина встала на учет, она должна трижды сдать кровь на определение группы:
- первая явка;
- на 30 неделе беременности;
- перед рождением ребенка.
Если в крови беременной женщины были обнаружены антитела, то она должна сдавать кровь ежемесячно. Динамический титр определяется в первую очередь. Специалисты выявляют скорость роста и образования антител.
Также к диагностическим мероприятиям относят:
- УЗИ;
- инвазивный метод диагностирования;
- неинвазивный метод диагностирования.
Важная информация: Что означает 3 (третья B iii) положительная (отрицательная) группа крови у мужчин и женщин
Посредством ультразвукового исследования можно следить за состоянием ребенка. ГНБ по первичным признакам можно распознать на 19-20 неделе (второй скрининг). При отсутствии подозрений на конфликт следующая процедура проводится на 33-34 неделе. Если состояние плода удовлетворительное и сенсибилизация была выявлена ранее, то скрининг ультразвуком проводят раз в 14 дней. Если у ребенка подтвердилась ГБП — УЗИ делают каждые 2-4 дня.
Признаки, по которым видно патологию на УЗИ:
- увеличенная плацента (0,5-1 см);
- увеличенная селезенка и печень;
- многоводие;
- расширение вены в соединительном канале (пуповины).
Ультразвуковое исследование позволяет выявить отечную форму ГБП. У плода увеличена печень, селезенка, отчетливо видно вздутие брюшной полости. Конечности отекают, сердце также увеличено в размерах. К инвазивным методам определения патологий относят:
- амниоцентез;
- кордоцентез.
Амниоцентез проводят на 16 неделе, Анализ околоплодных вод позволяет выявить отклонения. Кордоцентез считается наиболее точным методом определения степени тяжести ГБП. Кровь из пуповины берут на 18 неделе. Посредством процедуры можно переливать кровь внутриутробно. Материал, полученный посредством забора, позволяет определить уровень билирубина и гемоглобина.
К неинвазивным методам относят современную процедуру, позволяющую по крови матери определить резус будущего ребенка. В материале присутствуют фетальные красные кровяные тельца, отвечающие за формирование Rp-конфликта.
Лечение
Конфликт по группе крови при беременности не поддается специфическому лечению ввиду отсутствия препаратов, способных менять состав крови. Избавиться от антител в крови путем приема медикаментов невозможно. Резус — конфликт, лечение которого должно осуществляться своевременно, требует контроля за самочувствием и образом жизни беременной. Минимизировать риск формирования патологий у плода поможет индивидуально подобранная терапия.
За 9 месяцев беременности женщина должна трижды пропивать курс препаратов. Схема приема и режим дозирования определяются специалистом. К ним относят:
- витаминно-минеральные комплексы;
- кальцийсодержащие медикаменты;
- препараты железа;
- лекарства, улучшающие метаболизм.
Если состояние ребенка в утробе матери оценивается как тяжелое, производят внутриутробное переливание крови. Эта процедура позволяет сохранить малышу жизнь и дает время развиться полностью. При высокой концентрации антител в крови родоразрешение осуществляют досрочно путем кесарева сечения. На ранних сроках беременности женщине вшивают фрагмент кожного покрова отца ребенка. Эта мера позволяет снизить риск развития конфликта групп крови.
Одним из методов лечения конфликта по группам крови считают плазмоферез. Процедура практически не имеет противопоказаний. Беременным женщинам необходимо пройти около 20 сеансов — за одну процедуру очищается 3 литра плазмы. Одновременно с донорской плазмой в организм женщины поступают протеиновые медикаменты, необходимые для нормального развития плода в утробе матери.