Сколько скринингов и узи обследований делают во время беременности, и на какой неделе проводят эти процедуры?
Содержание:
Нормы
Источники, посвященные вопросам пренатальных скринингов, указывают разные нормы показателей гормонов тройного теста. Это связано с особенностями методики проведения исследования, по которой работает конкретная лаборатория и с применением различных единиц изменения. Так, альфа-фетопротеин можно измерять в ЕД/мл или в МЕ/мл, а хорионический гонадотропин – в ЕД/мл, мЕД/мл и нг/мл.
Ниже приведены только примерные нормы гормонов тройного теста в зависимости от срока гестации:
- АФП: 17-19 недель – 15-95 МЕ/мл;
- ХГЧ: в период с 15 по 25 неделю в пределах 10х103 – 35х103 МЕ/мл;
- Свободный эстриол в нмоль/л на 17 неделе: 1,17-5,52; на 18-19 неделе: 2,43-11,21.

Одинаковые результаты анализа, выполненные в одной лаборатории, в одно время у разных женщин с одинаковым сроком беременности могут быть интерпретированы по-разному и для одной будут нормой, а для другой – отклонением. На это влияют многие обстоятельства, среди которых:
- количество вынашиваемых плодов;
- масса тела;
- хронические заболевания и вредные привычки;
- факт экстракорпорального оплодотворения.

Кроме того, по изменению уровня только одного гормона нельзя определить риск той или иной патологии. Например, уровень ХГЧ при пороках головного и спинного мозга находится в пределах нормальных значений. Поэтому оставить задачу расшифровки показателей стоит специально обученным профессионалам.
Врач-генетик оценивает не отдельный показатель, а их сочетание
Принимая во внимание все нюансы БХС-II (помните, после сдачи крови из вены заполняется специальная анкета), высчитывается особый коэффицент – МоМ (multipli of median) – результат математического деления концентрации уровня гормона в индивидуальном исследовании на среднюю норму для данной расы, возраста, массы тела и срока беременности. Значения МоМ во всех лабораториях одинаковы, норма находится в границах от 0,5 до 2,5, если женщина вынашивает один плод

|
МоМ-АФП |
МОМ-ХГЧ |
МОМ-Э3 |
|
|
Трисомия 13 (синдром Патау) |
N |
↓ |
↓ |
|
Трисомия 18 (синдром Эдвардса) |
↓ |
↓ |
↓ |
|
Трисомия 21 (синдром Дауна) |
↓ |
↓ |
|
|
Пороки центральной нервной системы |
N |
N или ↓ |
Результат вычислений записывается в виде дроби, например 1: 1000. Чем больше знаменатель, тем меньше риск. В таких случаях в заключении пишут: «риск не превышает популяционных значений». Риск наличия хромосомной аномалии считается пороговым, если соотношение составляет 1: 380, высоким при цифрах от 1: 250 до 1: 360, очень высоким при 1: 100 и более. В этих случаях обязательно проводится медико-генетическое консультирование.

При риске свыше 1: 100 генетик предложит провести инвазивную пренатальную диагностику – амниоцентез. Во время этой процедуры под контролем УЗИ (чтобы не задеть пуповину и плод, а также внутренние органы беременной) через переднюю брюшную стенку специальной иглой выполняют пункцию матки и берут на анализ небольшое количество околоплодных вод.
В лаборатории из них выделяют клетки плода, особым образом их обрабатывают, затем под микроскопом проводят подсчет хромосом. Только такой метод со 100% точностью диагностирует хромосомную аномалию у плода.

Даже при наличии очень высокого риска наследственных аномалий развития амниоцентез бывает противопоказан из-за других заболеваний матери. В редких случаях инвазивная процедура может осложниться выкидышем или отслойкой плаценты. Медицинские работники обязаны предварительно проинформировать пациентку обо всех возможных последствиях. Амниоцентез проводится только после письменного согласия пациентки, зафиксированного в медицинских документах.
Принимая решение, женщине нужно подумать о том, что будет, когда она узнает точный диагноз. Если она готова в любом случае остаться со своим ребенком, рисковать его здоровьем на этом этапе бессмысленно.

Подготовка к первому УЗ-скринингу
За три дня до трансабдоминального УЗИ надо из рациона исключить продукты, которые способствуют газообразованию в кишечнике. Составить меню можно согласно рекомендациям Певзнера по лечебному столу № 1б.
Из рациона обязательно исключают:
- кефир, простоквашу;
- соленую/консервированную/маринованную пищу;
- ржаной хлеб;
- газированную воду, напитки;
- кофе, крепкий чай;
- блюда из бобовых;
- квашеную капусту;
- сырые овощи;
- свежие плоды, ягоды, тропические фрукты.
Людям с метеоризмом врач назначает прием ветрогонных средств, безопасных для плода. В день сонографии принимают душ без мыла/геля. На кожу живота нежелательно наносить косметические либо лечебные кремы. С собой в женскую консультацию берут пеленку, полотенце, бахилы, на ТВУЗИ – презерватив. Перед трансабдоминальным УЗИ наполненным должен быть мочевой пузырь. Беременной за полчаса до процедуры нужно пить 3―4 стакана негазированной воды, и не ходить в туалет.
Результаты в норме: как развивается плод
Первое УЗИ проводится для диагностики развития органов плода
Расшифровка результатов выполняется в зависимости от срока беременности, и показатели при этом будут отличаться.
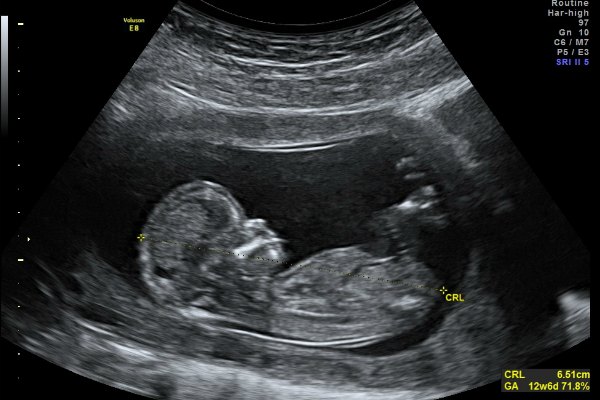
В результатах записывают количество плодов, копчико-теменной размер, толщину воротниковой зоны, местоположение и структуру хориона:
Нормальный показатели УЗИ:
- Толщина воротникового пространства на 10-11 неделе гестации должна находиться в пределах 0,8-2,2 мм, на 12-13 неделе – 0,7-2,7 мм.
- Копчико-теменной размер, показатель от копчика до темечка, должен составлять 53 мм. Если значение колеблется от 42 до 58 мм, то это не повод для переживания, так как величина будет отличаться с учетом срока гестации. Если показатель ниже, то это может указывать на генетические аномалии, замершую беременность или отставание в развитии, связанном с генетическими, инфекционными отклонениями у матери.
- Длина кости носа также важный показатель. В норме на 12-13 неделе его размер должен находиться в пределах 2,0-4,2 мм.
- Норма частоты сердечных сокращений составляет 161-179 уд/мин на 10 неделе, 153-177 уд/мин на 11 неделе, 150-174 уд/мин на 12 неделе беременности.
- Количество околоплодных вод составляет около 50 мл. Они обновляются ежедневно.
- Желточный мешок должен визуализироваться до 12 неделе. В дальнейшем он редуцируется. Желточный мешок должен быть округлой формы и размер его находиться в пределах 4-6 мм. При изменении формы и структуры мешка диагностируют замершую беременность или врожденные патологии.
- На 9 неделе беременности в норме у эмбриона должна присутствовать межполушарная щель, боковые желудочки и сосудистые сплетения головного мозга должны четко прослеживаться. Размер сосудистых сплетений к концу первого триместра увеличивается и достигает 5 мм в ширину.
- Если эмбрион развивается нормально, то размер грудной клетки составляет 24 мм, бипарентальный размер головы – 21 мм, а длина бедра 9 мм.
До 12 недель по данным параметрам можно установить хромосомные заболевания, например, болезнь Дауна. В первом триместре диагноз устанавливается с точностью до 98%. Во втором триместре постановка диагноза является проблематичным и осуществляется после забора крови. Кроме этого оценивается правильность расположения внутренних органов, можно осмотреть место прикрепления плаценты и оценить маточный тонус.
Следует помнить, что отклонения от средних значений не всегда указывает на врожденные патологии. В каждом случае они носят индивидуальный характер и могут прийти в норму при формировании органов плода.
Патологии плода
На УЗИ можно обнаружить внутриутробные пороки у плода и хромосомные заболевания
При генетическом нарушении на первом скрининге можно выявить следующие патологии:
- Синдром Дауна. При синдроме Дауна показатели значительно отличаются от нормы. Диагностируется заболевание, если толщина воротниковой зоны больше нормальных показателей, если на УЗИ нельзя обнаружить носовую кость, а на 15-21 неделе она меньше допустимого размера.
- Синдром де Ланге. Диагностируют пороки развития, умственную отсталость. После рождения у ребенка можно заметить черепно-лицевые аномалии, короткий нос, длинные ресницы, сросшиеся брови. Для данного синдрома характерны аномалии опорно-двигательного аппарата: укорочение конечностей, отсутствие одного или нескольких пальцев и т.д.
- Синдром Патау. У новорожденного наблюдаются патологии ЦНС, задержка умственного развития, масса тела ниже нормы, переносица запавшая. Продолжительность жизни не превышает года.
- Синдром Эдвардса. Новорожденный имеет не только низкий вес, но и аномалии развития скелета. Также наблюдаются пороки сердечно-сосудистой системы. Живут дети с синдромом не более 3 месяцев.
- Синдром Смита-Опица. Развитие синдрома связано с нарушением синтеза холестерина. У ребенка развивается энцефалопатия, по внешним признакам низко посажены уши, лоб выступает вперед, маленький и сплющенный нос.
- Также можно обнаружить пупочную грыжу и патологии нервной трубки. Омфалоцеле или пупочная грыжа является врожденной патологией, которая характеризуется дефектом развития мышц живота, вследствие чего внутренние органы выходят из брюшной полости. К дефектам нервной трубки относят гидроцефалию, грыжу спинного и головного мозга, выпадение мозговых оболочек.
Читайте: Когда делают первое УЗИ и развитие плода на первом триместре беременности
Если на УЗИ выявили генетические отклонения, то женщина должна обратиться за консультацией к генетику. Квалифицированный специалист назначит биопсию хориона. Процедура предполагает исследование ворсин хориона, благодаря которому можно с точностью диагностировать хромосомные патологии.
Передозировка
Оптимальные сроки скрининга III триместра
Итак, третий скрининг проводится в III триместре в период с 30-й до 36-й недели беременности (лучше с 32 до 34). Именно в эти временные рамки как ультразвуковая диагностика, так и биохимия, в том числе дополнительные исследования, будут наиболее информативны.
Не нужно стараться сделать разные процедуры одномоментно, можно разнести обследования на несколько дней, в случае необходимости или не очень хорошего самочувствия. Биохимия сдается на сроке до 34 недель. Если нужны дополнительные исследования, то допплерографию и КТГ можно делать, начиная с 28-ми недель. Если состояние матери или ребенка внушает опасение акушеру-гинекологу, будущая мать может быть направлена на обследование именно с 32-х недель, чтобы не допустить ухудшения состояния ее и малыша.

Расшифровка полученных результатов
За интерпретацией ответов обращаются к врачу. После скрининга все результаты присоединяются к карте и передаются гинекологу – он наблюдает беременную и отвечает за ее состояние. Итоги обследования иногда незначительно отличаются в разных лабораториях – величина показателей зависит от метода исследования. Результаты анализов показывают содержание 3-х гормонов в крови, а рядом – приемлемые величины (нормы).
Во время второго скрининга рассматривают все данные строго в комплексе. Пониженное или повышенное содержание отдельного гормона не критично – гораздо опасней аномальное сочетание показателей биологически активных веществ. Результаты бывают недостоверными, особенно если беременная при прохождении тестов:
- находилась в состоянии стресса;
- накануне, в течение последних дней, пила гормональные препараты;
- злоупотребляла кофе;
- принимала алкогольные напитки либо курила.
Нормы показателей
УЗИ и анализ крови при проведении второго скрининга с точностью до 90% определяет наличие генетических аномалий, которые были обнаружены еще в 1 триместре. Отклонение какого-нибудь показателя от нормы – это тревожный знак, требующий дополнительного исследования.
Биохимический скрининг
Результаты исследования специалист медицинского учреждения сравнивает с нормами. Выявляются и важны любые отклонения – превышение/недостаток. При хороших результатах скрининга уровень гормонов всегда остается в допустимых пределах. Нормальными принято считать следующие показатели:
|
Неделя беременности |
АФП – альфа-фетопротеин (МЕ/мл) |
ХГЧ – хорионический гонадотропин человека (нг/мл) |
Е3 – свободный эстриол (нмоль/л) |
|
17 |
15–95 |
3,33–42,8 |
1,17–5,52 |
|
18 |
15–95 |
3,84–33,3 |
2,43–11,21 |
|
19 |
15–95 |
6,76 |
2,43–11,21 |
УЗИ
Длина шейки матки находится в пределах 3,6–4,0 см, а объем околоплодных вод варьируется от 1 до 1,5 л. Если биологической жидкости больше 2 литров, ставят диагноз многоводие, когда меньше 0,5 л, то делают заключение о маловодии. Степень зрелости плаценты у здоровых мам равняется 0. Нормы показателей плода:
|
Параметры по возрасту |
17 недель (мм) |
18 недель (мм) |
19 недель (мм) |
|
Вес (в граммах) |
115–160 |
161–215 |
216–270 |
|
Рост |
170–210 |
200–220 |
220–240 |
|
Средний размер головки |
34–50 |
38–55 |
42–60 |
|
Бипариетальный (БПР) размер головки |
29–43 |
32–48 |
36–52 |
|
Лобно-затылочный (ЛЗР) размер головки |
38–58 |
43–64 |
48–70 |
|
МРМ – мозжечок |
14–18 |
15–19 |
16–20 |
|
Средний диаметр сердца |
13–19 |
15–20 |
15–21 |
|
Средний диаметр живота |
28–45 |
31–49 |
35–53 |
|
Плечевая кость |
16–27 |
19–31 |
21–34 |
|
Бедренная кость |
16–28 |
18–32 |
21–35 |
Плохой второй скрининг при беременности
Анализ крови – не окончательный результат, его недостаточно для заключительного диагноза. Когда подозревают патологии, беременной назначают иное исследование – амниоцентез. Эта процедура заключается в прокалывании брюшной стенки, благодаря чему выполняется забор на анализ околоплодной жидкости. Тест даст точные результаты, сообщит о состоянии плода (вероятность – 99%). Относятся к плохим показателям:
- Увеличенный показатель ХГЧ при нормальной концентрации АФП –указывает на вероятный прием гормональных препаратов.
- При повышенном ХГЧ со сниженным АФП присутствует высокий риск рождения младенца с синдромом Дауна, Клайнфельтера, есть вероятность гибели плода.
- Низкий ХГЧ свидетельствует о высоком риске развития у плода синдрома Эдвардса или Патау.
- При плохих результатах уровень АФП будет увеличенным. Это может свидетельствовать о таких патологиях, как пороки развития ЦНС (дефекты нервной трубки), дивертикул Меккеля, атрезия пищевода, некроз печени, пупочная грыжа.
- Сниженный эстриол бывает вследствие внутриутробной инфекции, фетоплацентарной недостаточности, гипотрофии эмбриона, гипоплазии надпочечников. Низкий показатель гормона, вырабатываемого сначала плацентой, а затем печенью ребенка, свидетельствует о риске преждевременных родов.
- Повышенный эстриол указывает на внутренние болезни печени у беременной женщины, многоплодную беременность либо крупный эмбрион.
Для чего нужен скрининг?
Во время беременности очень важно оценить не только состояние будущей мамы, но и ее малыша. Для такой комплексной оценки врачи и придумали скрининг
Это комплекс различных диагностических мероприятий, позволяющих выявлять различные патологии беременности на самых ранних стадиях их формирования.
Первый биохимический скрининг проводится в . Ранний срок вынашивания малыша очень важен. Именно в это время начинают закладываться все жизненно важные органы. К развитию патологий в этом периоде могут привести самые различные причины.
Нужно отметить, что введение пренатального скрининга в нашей стране стало неслучайным. Такая мера позволила уменьшить материнскую смертность в несколько раз. Также скрининг позволяет снизить показатели внутриутробной гибели плода на разных сроках его развития. Данные простые и эффективные анализы помогают выявлять «немые» заболевания внутренних органов у будущей мамочки, тем самым улучшая прогноз течения беременности.
Название «биохимический» данный скрининг получил неслучайно. Для исследований необходима биохимическая сыворотка крови. Все анализы являются абсолютно безопасными и безболезненными. Точность полученного результата во многом зависит от того, насколько качественно была проведена манипуляция забора крови, а также от диагностических приборов, которые находятся в лаборатории.
В некоторых случаях проводится и генетический скрининг. Он позволяет выявлять различные хромосомные заболевания, которые имеют семейное наследование. Проведение такого скрининга играет очень важную роль. Оно помогает своевременно выявлять различные тяжелые генетические заболевания еще в периоде развития ребенка внутри утробы матери.
Следующий, проводится во 2 триместре беременности. В этом случае исключаются другие заболевания внутриутробного развития плода. В этом случае перечень анализов немного изменяется. Это обусловлено различными патологиями, которые возникают в разных периодах беременности.
Третий скрининг в последнем триместре беременности проводится по определенным медицинским показаниям. Многие мамочки перед проведением каждого из таких диагностических комплексов начинают сильно волноваться. Паниковать не стоит. Будущим мамочкам следует воспринимать такое исследование, как необходимую диагностику, важную для хорошего течения беременности.
Триместр — это период беременности, включающий три месяца. Также этот временной отрезок довольно часто называется 12 акушерскими неделями. Применяют такие медицинские термины в основном акушеры-гинекологи, когда описывают срок беременности.
Врачи рекомендуют проводить скрининг абсолютно всем беременным женщинам
Особенно важно эти исследования проходить следующим декретированным группам:
-
будущим мамочкам, у которых зачатие малыша произошло в возрасте старше 35 лет;
-
беременным, имеющим высокую предрасположенность к самопроизвольным выкидышам или частые прерывания беременности в анамнезе;
-
будущим мамочкам, перенесшим вирусные или бактериальные инфекции в первые 2 недели с момента зачатия ребенка;
-
беременным, которые принимают иммуносупрессивные или гормональные средства на фоне имеющихся у них патологий;
-
будущим мамочкам, у которых в семье присутствуют случаи генетических или хромосомных болезней;
-
женщинам, которые уже имеют одного или нескольких малышей, у которых есть признаки серьезных патологий нервной или сердечно-сосудистых систем, в том числе и страдающих врожденными пороками сердца;
-
будущим мамочкам, у которых врачи определили клинические признаки «застывшей» беременности.
Срок проведения первого биохимического скрининга у большинства женщин попадает на период с 11 до 14 акушерских недель. Врачи считают, что делать данные исследования раньше не имеет никакого смысла. Специалисты полагают, что ранее полученные результаты не являются достоверными и правильными. Установить какую-то патологию в этом случае практически невозможно.
— это время, когда начинается плодный период развития будущего малыша. В это время у ребенка уже начинают дифференцироваться системы органов. С этого момента очень маленький эмбриончик превращается в плод. Он уже напоминает больше взрослый человеческий организм во своему функционированию.
Рассчитать срок беременности
Ультразвук в медицине
Что это такое? – Под аббревиатурой УЗ подразумевают ультразвуковые волны с частотой диапазона, которую не улавливает ухо человека. Медицинский аппарат устроен по принципу эхолокации. Основная часть прибора – датчик, состоящий из кварцевых кристаллов. Как раз они и обладают свойством генерировать импульсы, а затем воспринимать отражённые обратно звуковые волны.

Абдоминальное УЗ-исследование
Аппарат посылает в тело человека высокочастотные звуковые импульсы. На границе тканей разной плотности волны отражаются и поступают обратно на преобразователь датчика. Последний передаёт эхосигналы в процессор, который обрабатывает данные и передаёт их на монитор. Современные аппараты позволяют работать в разных режимах (2D — 4D) для диагностики любых органов.
Подготовка беременной к УЗИ
Перед тем как отправиться на исследование, возьмите с собой полотенце, презерватив (необходим при использовании вагинального датчика), пелёнку и бахилы. Некоторые медицинские центры предоставляют свои расходные средства. Как подготовиться к первому УЗИ при беременности? – Это связано с тем, на какой неделе вынашивания плода находится женщина, а также от метода обследования. Исследование вагинальным датчиком не требует никакой предварительной подготовки. Как правило исследование начинается с использования абдоминального датчика (через переднюю стенку живота), поэтому требуется минимальная подготовка:
- за сутки до сеанса не желательно употреблять в пищу капусту и бобовые продукты (способствуют газообразованию);
- не ранее чем за 40 минут до сеанса необходимо выпить 2 стакана воды и воздержаться от мочеиспускания. При более поздних сроках беременности такая подготовка к процедуре уже не понадобится, ввиду более крупного плода и лучшей его визуализации.
Описание методики
Как проводится обследование? Процедуру выполняют двумя способами:
- Абдоминальным путём, то есть через переднюю брюшную стенку;
- Трансвагинальным методом, при котором датчик вставляют во влагалище.
Обычно врачи начинают исследование абдоминальным способом. Если плод плохо визуализируется, тогда делают УЗИ через вагину.
При абдоминальном исследовании женщина лежит на кушетке, а датчик сканирует брюшную стенку.
Перед исследованием вагинальным путём беременная, сняв нижнее бельё, принимает на кушетке положение, лёжа на спине с ногами, согнутыми в коленях. Во время сеанса врач делает датчиком поступательные движения во все стороны. После таких манипуляций на протяжении нескольких суток возможно появление выделений коричневого цвета или прожилки крови. Беспокоиться по этому поводу не стоит.

Трансвагинальный УЗ-датчик
Расшифровка УЗИ
В письменном заключении, выданном на руки женщине, описаны параметры исследования. Что показывает первое УЗИ:
- предлежание плода – ножное, головное или тазовое;
- количество эмбрионов;
- бипариентальный размер (БПР);
- частота сердцебиения (ЧСС);
- копчиково-теменной размера (КТР);
- толщину воротникового пространства (ТВП).
Расшифровка УЗИ 2 триместра на 20-24 неделе беременности
Второй скрининг УЗИ беременная должна пройти на сроке 20-24 недели. Этот период выбран не случайно — ведь ваш малыш уже подрос, и все его жизненно важные системы сформировались. Основная цель этой диагностики – выявить, есть ли у плода пороки развития органов и систем, хромосомные патологии. Если будут выявлены несовместимые с жизнью отклонения в развитии, то врач может порекомендовать сделать аборт, если сроки еще позволяют.
Во время второго УЗИ врач изучает следующие показатели:
- Анатомию всех внутренних органов малыша: сердце, головной мозг, легкие, почки, желудок;
- Частота сердцебиения;
- Правильное строение лицевых структур;
- Вес плода, рассчитывается по специальной формуле и сравнивается с первым скринингом;
- Состояние околоплодных вод;
- Состояние и зрелость плаценты;
- Пол ребенка;
- Одноплодная или многоплодная беременность.
В конце процедуры врач выдаст вам свое заключение о состоянии плода, наличии или отсутствии у него пороков развития.
Там вы можете увидеть следующие сокращения:
- Окружность живота – ОЖ;
- Окружность головы – ОГ;
- Лобно-затылочный размер – ЛЗР;
- Размер мозжечка – РМ;
- Размер сердца – РС;
- Длина бедра – ДБ;
- Длина плеча – ДП;
- Диаметр грудной клетки — ДГрК.
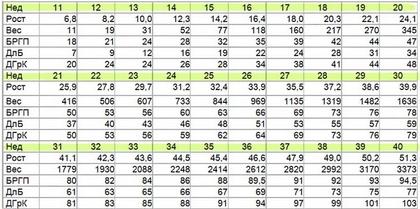
Что может исказить результат
Результаты скрининга могут быть ложноположительным:
- Если беременность наступила в результате искусственного оплодотворения, то на УЗИ лобно-затылочный размер плода будет увеличен, в крови будет выявлены завышение значения ХГ Ч, в то время как РАРР будет меньше на 10—15%.
- У женщин с лишним весом концентрация всех гормонов повышается, при дефиците массы — уменьшается.
- В настоящее время неизвестны нормальные показатели при многоплодной беременности. В этом случае проводится только УЗИ.
- Если женщина страдает сахарным диабетом, концентрация гормонов будет ниже нормы.
- При проведении амниоцентеза (пункции околоплодных вод) показатели дородовой диагностики могут меняться. А так как неизвестно какими должны быть нормальные значения, то между двумя этими исследованиями должна пройти минимум неделя.
- Эмоциональное состояние женщины: страх может повлиять на конечный результат, и никто не может сказать каким образом.
Некоторые особенности при аномалиях плода
Если у плода имеются какие-то патологии, то скрининг будет иметь ряд особенностей:
- Синдром Дауна. Для него характерно то, что на гестационном сроке 10—14 у большинства плодов не визуализируется носовая кость, а на сроке 15—20 недель ее видно, но она короче нормы. Кроме этого, можно заметить, что у плода сглажены черты лица, наблюдается нарушение циркуляции крови в венозном протоке, увеличен размер мочевого пузыря.
- Для синдрома Эдвардса характерные следующие отклонение от нормы: носовая кость не видно, наблюдается грыжа пупочного канатика, пуповина имеет одну артерию, а не две, ЧЧС ниже нормы.
- При синдроме Патау врач может рассмотреть эмбриональную грыжу, изменено строение головного мозга, размеры костей плода меньше, чем должны быть в норме, практически всегда наблюдается учащение сердцебиения.