Анализ крови на вирус эпштейна-барра на антитела и пцр: как правильно сдавать, норма
Содержание:
- Общее описание вируса
- Вирус Эпштейна Барра у детей: лечение острой инфекции
- Симптоматика вируса Эпштейна-Барра: проявления и признаки
- Латентная инфекция и реактивация
- Лечение других заболеваний на букву — в
- Лечение
- К каким докторам обращаться, если у Вас вирус Эпштейна-Барр
- Симптомы Вируса Эпштейна-Барра:
- Способы заражения
- Острая форма вирус Эпштейна-Барр инфекции у взрослых и детей
- Вирус Эпштейна-Барр у взрослых
Общее описание вируса
Эпштейна-Барр относится к категории вирусов . Он опасен не тем, что вызывает у человека болезни, а тем, что даёт толчок появлению опухолей. Эпштейна-Барр разделяют на следующие категории:
- по времени, когда инфекция попала в организм, бывает приобретённый и врождённый;
- по форме может быть типичный – расширяет лимфоузлы, и вызывает проблемы с кровеносной системой, селезёнкой и печенью, а также апатичный – внешне признаков болезни не видно, поскольку она поражает внутренние органы;
- по тяжести – лёгкая, средняя и тяжёлая;
- по активности – активная и не активная;
- по течению – острая, хроническая и затяжная;
- по сочетанию Эпштейна-Барр и других болезней. Чаще всего, он сочетается с вирусом, который меняет строение организма.
Симптомы заболевания, которое вызывается вирусом Эпштейна-Барр чаще всего — инфекционный мононуклеоз: инкубационный период, симптоматика (сыпь, лимфоузлы, боль в горле).
Вирус Эпштейна Барра у детей: лечение острой инфекции
Поскольку ВЭБ — самый малоизученный вирус, его лечение также находится в стадии исследований. Для детей назначают только те препараты, которые прошли стадию длительной апробации с выявлением всех побочных эффектов. В настоящее время нет противовирусных препаратов от ВЭБ, которые рекомендованы для лечения детей любого возраста. Поэтому детское лечение начинается с общей поддерживающей терапии, и только в случаях острой необходимости (угрозы жизни ребёнку) применяют противовирусные препараты. Как лечить вирус эпштейн бара в стадии острой инфекции или при обнаружении хронического носительства?
В остром проявлении вирус Эпштейна-Барр у ребенка лечится симптоматически. То есть при появлении симптомов ангины — полоскают и обрабатывают горло, при появлении симптомов гепатита — назначают препараты для поддержания печени. Обязательна витаминно-минеральная поддержка организма, при длительном затяжном течении — иммуностимулирующие препараты. Вакцинацию после перенесённого мононуклеоза откладывают минимум на 6 месяцев.
Хроническое носительство не подлежит лечению, если он не сопровождается частыми проявлениями других инфекций, воспалений. При частых простудных болезнях необходимы меры по укреплению иммунитета — закаливающие процедуры, прогулки на свежем воздухе, занятия физкультурой, витаминно-минеральные комплексы.
Вирус Эпштейна Барра: лечение противовирусными препаратами
Специфическое лечение вируса назначают тогда, когда организм не справляется с инфекцией самостоятельно. Как лечить вирус эпштейн бара? Используется несколько направлений лечения: противодействие вирусу, поддержка собственного иммунитета, его стимуляция и создание условий для полноценного протекания защитных реакций. Таким образом, лечение вируса Эпштейна-Барр использует следующие группы препаратов:
- Иммуностимуляторы и модуляторы на основе интерферона (специфического белка, который вырабатывается в организме человека при вмешательстве вируса). Интерферон-альфа, ИФН-альфа, реаферон.
- Препараты с веществами, которые подавляют размножение вирусов внутри клеток. Это — валацикловир (препарат валтрекс), фамцикловир (препарат фамвир), ганцикловир (препарат цимевен), фоскарнет. Курс лечения — 14 дней, при этом первые 7 дней рекомендуется внутривенное введение препаратов.
Важно знать: эффективность ацикловира и валацикловира против вируса Эпштейна Барра находится в стадии исследования и научно не доказана. Другие препараты — ганцикловир, фамвир — также являются относительно новыми и недостаточно изученными, они имеют широкий список побочных действий (анемия, нарушения работы ЦНС, сердца, пищеварения)
Поэтому при подозрении на вирус Эпштейна-Барра, лечение антивирусными препаратами не всегда возможно из-за побочных эффектов и противопоказаний.
При лечении в стационарах назначают также гормональные препараты:
- Кортикостероиды — гормоны для подавления воспалений (не действуют на возбудитель инфекции, только блокируют воспалительный процесс). Например, преднизолон.
- Иммуноглобулины — для поддержки иммунитета (вводят внутривенно).
- Гормоны тимические — для предупреждения инфекционных осложнений (тималин, тимоген).
При обнаружении низких титров вируса Эпштейна Барра лечение может быть общеукрепляющим — витамины (в качестве антиоксиданотв) и препараты для уменьшения интоксикации (сорбенты). Это — поддерживающая терапия. Её назначают при любых инфекциях, болезнях, диагнозах, в том числе и при положительном анализе на вирус Эпштейна-Барра. Лечение витаминами и сорбентами разрешено всем категориям больных людей.
Симптоматика вируса Эпштейна-Барра: проявления и признаки
Симптомы заражения вирусом Эпштейна-Барра (ВЭБ) могут проявляться по-разному:
- впервые заболевший человек не ощущает никаких признаков болезни, становится вирусоносителем и выявить присутствие ВЭБ можно лишь с помощью серологического анализа;
- если болезнь проявляется в острой форме – инфекционного мононуклеоза, то симптомы напоминают простуду;
- при тяжелой форме (генерализованной) наблюдаются признаки серьезного поражения внутренних органов и систем организма.
Проявление ВЭБ в виде инфекционного мононуклеоза – явление распространенное. Что это за болезнь узнаете тут.
Уже через 5-6 дней после заражения могут появиться симптомы болезни, но инкубационный период бывает и более длительным.
Клиническая картина инфекционного мононуклеоза характеризуется:
- высокой температурой, лихорадкой, слабостью, болями в суставах;
- катаральными явлениями в ротоглотке – гиперемированными миндалинами и небными дужками, болями в горле, могут появиться аденоиды – разрастание тканей глоточной миндалины;
- выделениями из носа;
- увеличением и умеренной болезненностью лимфатических узлов шеи, а также подчелюстных, затылочных, подмышечных, могут беспокоить лимфоузлы в паховой зоне;
- гепатомегалией (увеличением) печени – с потемнением мочи, болями в животе, приступами тошноты, ухудшением аппетита, желтухой;
- увеличением селезенки – с болезненными ощущениями в левом боку;
- в некоторых случаях возможны герпетические высыпания.
Лабораторное обследование может обнаружить в крови присутствие атипичных мононуклеаров (разновидности лимфацитов, похожих на моноциты).
Если количественный показатель этих клеток больше 10%, то диагноз «инфекционный мононуклеоз» считается подтвержденным.
Лечение острой формы ВЭБ приводит к улучшению самочувствия, но периодически симптомы обострения могут возвращаться. Такое течение заболевания говорит о слабости иммунитета.
Явление, известное как синдром хронической усталости, свидетельствует о вялотекущей инфекции и сопровождается характерной симптоматикой:
- постоянно присутствующей слабостью, несмотря на соблюдение режима сна и отдыха;
- субфебрильной температурой (в среднем 37,5ºС) без явных признаков простуды;
- головной, суставной и мышечной болью;
- перепадами настроения, чреватыми депрессивными состояниями;
- снижением работоспособности, а у детей и у подростков – отсутствием концентрации, рассеянностью, проблемами с памятью.
Хроническое течение заболевания может иметь атипичную форму. Ее признаками являются частые рецидивы различных инфекций – мочеполовых путей, кишечные, острые респираторные (может беспокоить затяжной кашель). Обычно такие инфекции с трудом поддаются терапии.
Активная форма хронической ВЭБ проявляется рецидивами симптомов мононуклеоза, присоединением грибковых и бактериальных инфекций, проблемами желудочно-кишечного тракта – тошнотой, расстройствами пищеварения, болями в области живота.
Латентная инфекция и реактивация
Что подразумевается под термином «латентная инфекция» и, как она происходит? Большинство людей вирусом Эпштейна заражаются уже в раннем детстве. Во время первоначального контакта с вирусом, он распространяется в клетках слизистой оболочки носоглотки и заражают большое количество белых кровяных телец (В-лейкоцитов, т.е. клеток, связанных с образованием антител). В большинстве из этих клеток ВЭБ больше не размножается, только утихает и в течение длительного срока выживает в них, скрытый от воздействия иммунной системы, которая борется с распространением вируса и клетки, в которых происходит размножение, ликвидирует.
Первичная острая инфекция и переходит в латентную стадию, которая сопровождает инфицированного человека на протяжении жизни. Для инфицированного лейкоцита, однако, состояние латентной инфекции не является окончательным: если такая клетка попадает в окружающую среду, где присутствует достаточное количество сигналов для его активации и дифференцировки (созревания) клеток, продуцирующих антитела, латентная стадия инфекции может быть прервана, и вирус начнёт снова размножаться. Это позволяет ему выйти из клетки-хозяина, длительность жизнь которой находится под угрозой, и заражать другие лейкоциты, в которых может сохраняться в течение длительного периода времени. Часто это происходит, когда доходит к воспалению латентно инфицированных клеток, которое может произойти из-за другой острой инфекции (например, гриппа), или различных хронических заболеваний, начиная с различных аутоиммунных заболеваний и заканчивая раком, диабетом и др. Как правило, такая реактивация инфекции происходит в лимфатических узлах верхних дыхательных путей и, следовательно, ВЭБ часто секретируется в слюну или слизистые выделения, что способствует его передачи от человека к человеку.
Реактивация инфекции встречается также у здоровых людей, когда характерная для вирус Эпштейна-Барр симптоматика отсутствует. Тот факт, что вирус при реактивации размножается только локально, и не распространяется в инфицированном организме далее, является следствием активности иммунной системы, в частности, набора лейкоцитов, которые призваны специфически распознавать клетки, в которых начал размножаться ВЭБ, и быстро уничтожать их (так называемые, специфические цитотоксические лимфоциты).
У латентно инфицированных людей реактивация ВЭБ постоянно подавляется активностью иммунной системы (в таком случае речь идёт о т.н., иммунном надзоре). Но что происходит, когда иммунная система временно (например, после гриппа) или хронически (например, у пожилых людей или вследствие приёма некоторых видов лекарственных препаратов) ослаблена? В этом случае реактивация инфекции менее контролируемая, вирус размножается больше и количество латентно инфицированных клеток в крови увеличивается. В этой ситуации иммунная система реагирует немедленно: он пытается активировать другие клетки, которые могут убивать инфицированные лейкоциты, производит антитела против различных вирусных белков (антигены), и целая система впоследствии постепенно достигает равновесия.
Лечение других заболеваний на букву — в
| Лечение варикоза |
| Лечение варикоцеле |
| Лечение васкулита |
| Лечение вегето-сосудистой дистонии |
| Лечение везикулита |
| Лечение ветряной оспы |
| Лечение вируса папилломы |
| Лечение витилиго |
| Лечение водянки живота |
| Лечение водянки яичка |
| Лечение волынской лихорадки |
| Лечение вульвита |
| Лечение вывиха коленного сустава |
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Лечение
На сегодняшний день схем лечения хронического вируса Эпштейна-Барр не существует. Тяжелые формы лечатся амбулаторно, чтобы оградить больного человека от здоровых людей.
Первым этапов является прием курса антиоксидантов и проведение детоксикации организма. Затем используются противовирусные препараты и препараты для повышения иммунитета. Немаловажным является соблюдение режима покоя, правильного питания, отказ от употребления алкогольных напитков и курения и др.
Рекомендуется проходить лечение в стационарных условиях с регулярной клинической проверкой показателей крови (раз в неделю-две). Биохимия проводится ежемесячно (при отдельных показаниях – чаще), а иммунологическое исследование – раз в 30-60 дней.
Генерализованная форма лечится строго в стационарных условиях под контролем невропатолога.
Латентная (стертая) — может лечиться амбулаторно.
Как правило, домашнее лечение основывается на приеме интерферона-альфа, к которому, в случае необходимости, подключаются противовирусные препараты, иммуноглобулины и иммунокорректоры.
Важно знать, что носители или так называемые обладатели «бессимптомной латентной инфекции» должны раз в квартал проходить лабораторный контроль, в частности, сдавать клинический анализ крови, биохимию, а также проходить ПЦР и иммунологическое обследование.
К каким докторам обращаться, если у Вас вирус Эпштейна-Барр
- Иммунолог
- Инфекционист
- Семейный доктор
Диагностика основывается на совокупности анамнестических, клинических и лабораторных данных. К клиническим относятся:
- интоксикационный синдром с лихорадкой,
- острый тонзиллит,
- увеличение лимфатических узлов,
- затруднение носового дыхания,
- увеличение печени и селезенки.
В общем анализе крови больных инфекционным мононуклеозом изменения являются достаточно характерными. Лейкопения, которая может появляться в первые 2 дня болезни, заменяться лейкоцитозом со значительным увеличением количества одноядерных клеток — лимфоцитов, моноцитов. Уменьшается уровень сегментоядерных нейтрофилов, при этом количество палочкоядерных даже несколько увеличивается. СОЭ увеличивается незначительно. Характерной особенностью является наличие атипичных мононуклеаров — зрелых одноядерных клеток, которые имеют большое губчатое ядро, асимметрично расположенное в клетке. Протоплазма клеток широкая, содержит нежную азурофильную зернистость. Между ядром и цитоплазмой нередко появляется поясок просветления. Количество атипичных мононуклеаров может достигать 20% всех лейкоцитов и более. Они появляются на 2-3 день болезни и наблюдаются в крови в течение З-4 недель, иногда до 2 месяцев и более.
При поражении печени умеренно повышаются активность АлАТ и АсАТ, уровень билирубина.
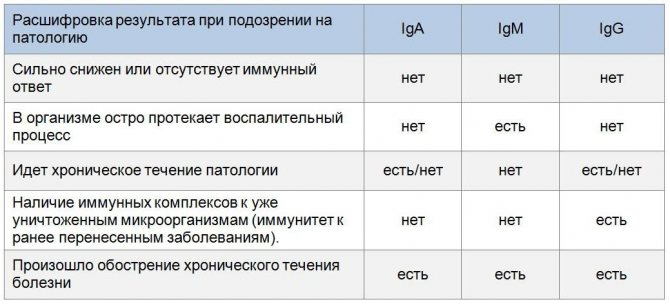
Полиморфизм клинических проявлений, а также вовлечение в патологический процесс иммунной системы обусловливают необходимость специфического подтверждения диагноза. Обнаружение в сыворотке крови гетерофильных антител к эритроцитам различных животных (барана, быка, лошади и т.д.) при инфекционном мононуклеозе сейчас практически не применяют из-за определенных технических проблем и относительной неспецифичности. Методом выбора является ИФА, позволяющий выявить антитела разных классов. Также активно используют ПЦР.
Симптомы Вируса Эпштейна-Барра:
В трёх случаях из четырёх заражение организма вирусом Эпштейна-Барр сопровождается развитием инфекционного мононуклеоза.
Клиническая картина этой болезни достаточно разнообразна и потому во многих случаях её можно спутать с симптоматически сходными заболеваниями.
Инкубационный период болезни длится 1-1,5 месяца. Только после этого появляются первые симптомы болезни:
- лихорадка
- ангина
- увеличение лимфатических узлов
- боли в горле
- увеличение селезёнки и печени
- общее недомогание
- головные боли
- озноб
- нарушения пищеварения
- желтуха
- периорбитальный отёк
- сыпь на теле.
Температура при мононуклеозе повышается незначительно, но держится на протяжении двух-четырёх недель. При болезни воспаляются в основном лимфатические узлы на затылке и на шее, а в особо тяжёлых случаях происходит увеличение их по всему телу.
В первые недели болезни большинство симптомов её напоминают симптомы стрептококковой ангины. Для различения их необходимо проводить специальную диагностику мононуклеоза. Кроме того, во врачебной практике нередки случаи, когда мононуклеоз принимался за краснуху, ОРЗ, псевдотуберкулёз, дифтерию, гепатит, лейкоз и даже ВИЧ.
При атипичном протекании болезни многие симптомы могут не проявляться вовсе, а другие выражаться в чрезмерно гипертрофированной форме.
Иногда при мононуклеозе у больных появляется выраженная сыпь на теле. При приёме антибиотиков эти высыпания оказываются наиболее выраженными.
При лабораторном обследовании больных мононуклеозом у них диагностируют лейкоцитоз, лимфоцитоз, нейтропению и тромбоцитопению. Почти у половины больных наблюдается увеличение концентрации билирубина, а у 90% пациентов диагностируется изменения биохимических показателей функции печени.
Из-за увеличения размеров селезёнки, являющейся главным депо лимфоцитов в организме, больным мононуклеозом категорически запрещается подвергать себя физическим нагрузкам. При серьёзном мышечном напряжении в этом случае может произойти разрыв селезёнки больного, и если в течение получаса-часа его не доставить в хирургическое отделение, наступит смерть.
Но в целом инфекционный мононуклеоз не является смертельно опасной болезнь. Летальные исходы при нём — крайне редкое явление, случающиеся в основном у больных иммунодефицитами.
Как правило, спустя три-четыре недели после появления симптомов болезнь проходит сама по себе, даже без лечения. Рецидивы её практически никогда не возникают, но в некоторых случаях после самого мононуклеоза могут появляться различные осложнения. Среди них:
- Поражения нервной системы — энцефалит и менингит. Чаще всего встречаются у детей.
- Поражения черепных нервов, приводящие к развитию синдрома Белла, нейропатии, синдрома Гийена-Барре и миелита.
- Аутоиммунная гемолитическая анемия, иногда сопровождающаяся желтухой и гемоглобинурией.
- Обструктивная болезнь дыхательных путей.
- Гепатит, иногда — с молниеносным характером протекания.
- Миокардит и перикардит.
Способы заражения
Выделяют следующие пути инфицирования вирусом этого типа:
- Воздушно-капельный. Возбудитель мононуклеоза передается от зараженного человека через слюну и содержимое носовой полости. Чаще всего инфицирование происходит через объятия и поцелуи, именно поэтому заболевание также называют болезнью поцелуев.
- Контактно-бытовой. Малыш способен заразиться ВЭБ при пользовании с переносчиком болезни или зараженным человеком одними предметами обихода или средствами личной гигиены.
- Гемотрансфузионный (кровяной). Передача герпесвируса может происходить во время переливания крови и ее компонентов, лечебных процедур, связанных с нарушением целостности кожных покровов и слизистых оболочек при недостаточной стерилизации инструментов.
- Во время трансплантации костного мозга, применяемой при онкологических заболеваниях и патологиях крови.
- Внутриутробный. Вирус может проникнуть в организм плода через плаценту во время нахождения в утробе матери.
- Во время родов при прохождении по родовым путям.
- Через материнское молоко при грудном вскармливании.
Заражение вирусом герпеса человека 4 типа имеет ряд особенностей:
- в большинстве случаев происходит в раннем детстве, например, при поцелуях матери;
- передача возбудителя патологии возможна только при тесном контакте здорового ребенка с инфицированным человеком;
- симптоматика заболевания у детей и взрослых пациентов несколько отличается.
- Воздушно-капельный (является наиболее распространенным).
- Контактный (вирус передается со слюной, заражение возможно при поцелуях, при передаче игрушек у детей, использовании одной посуды, полотенец).
- Половой путь (возбудитель обнаруживается на слизистой половых органов).
- Инфицирование ребенка во время родов при прохождении через родовые пути.
- Передача вируса с кровью (при переливании компонентов крови).
- Проникновение вируса через плаценту внутриутробно.
ВЭБ или вирус герпеса человека 4-го типа
Важно! Восприимчивость человека к ВЭБ крайне высока. К 40 годам практически все люди инфицируются данным возбудителем
Но это вовсе не означает, что у человека разовьется определенное заболевание. Вероятность появления той или иной патологии, вызванной данным вирусом, во многом зависит от нашей иммунной системы.
Также интересен факт, что человек, переболевший острой ВЭБ-инфекцией, продолжает выделять возбудителя в течение 2-18 месяцев даже после полного клинического выздоровления и отсутствия каких-либо симптомов заболевания.
Вирус Эпштейна-Барра проникает в организм через слизистые оболочки носоглотки, рта или дыхательных органов. Через слой слизистой он опускается в лимфоидную ткань, проникает в бетта-лимфоциты, попадает в кровь человека.
Заметка: действие вируса в организме — двояко. Часть заражённых клеток гибнет. Другая часть — начинает делиться. При этом в острой и хронической стадии (носительстве) преобладают разные процессы.
При остром заражении происходит гибель заражённых клеток. При хроническом носительстве — инициируется процесс деления клеток с развитием опухолей (однако такая реакция возможна при ослабленном иммунитете, если же защитные клетки достаточно активны — рост опухолей не происходит).
Первичное проникновение вируса чаще происходит бессимптомно. Заражение вирусом Эпштейна Барра у детей проявляется видимыми симптомами только в 8-10% случаев. Реже — формируются признаки общего заболевания (через 5-15 дней после заражения). Наличие острой реакции на заражение свидетельствует о низком иммунитете, а также о наличии различных факторов, которые снижают защитные реакции организма.
Острая форма вирус Эпштейна-Барр инфекции у взрослых и детей
Острая первичная инфекция, вызванная вирусами Эпштейна-Барр или мононуклеоподобный синдром (не путать с инфекционным мононуклеозом) у взрослых и детей начинается с высокой температуры, болей в горле и увеличением заднешейных лимфоузлов. Несколько реже увеличиваются переднешейные и локтевые лимфоузлы. Встречаются случаи генерализованной лимфаденопатии. У половины больных увеличивается селезенка, у 10 — 30% больных отмечается увеличение печени. У некоторых больных развивается периорбитальный отек.
Инкубационный период при ЭБВИ длится 4 — 7 дней. Максимально ярко все симптомы проявляются в среднем к 10-у дню болезни.
Симптомы острой формы ЭБВИ
Интоксикационный синдром
Большинство случаев заболевания начинается остро с высокой температуры тела. Слабость, вялость, недомогание и снижение аппетита — основные симптомы ЭБВИ в этот период. Вначале температура тела субфебрильная. Через 2 — 4 суток повышается до 39 — 400С.
Генерализованная лимфаденопатия
Генерализованная лимфаденопатия является патогомоничным симптомом ЭБВИ у взрослых и детей. Проявляется с первых дней заболевания. Увеличиваются одновременно 5 — 6 групп лимфоузлов: чаще заднешейные, несколько реже — переднешейные, подчелюстные и локтевые. В диаметре от 1 до 3 см, между собой не спаяны, располагаются либо цепочками, либо пакетами. Хорошо просматриваются при повороте головы. Иногда над ними отмечается пастозность тканей.
Рис. 5. Чаще всего при ЭБВИ увеличиваются заднешейные лимфоузлы. Они хорошо просматриваются при повороте головы.
Симптомы тонзиллита при острой форме ЭБВИ
Тонзиллит является самым частым и ранним симптомом заболевания у взрослых и детей. Миндалины увеличиваются до II — III степени. Их поверхность становится сглаженной за счет инфильтрации и лимфостаза с островками налетов грязно-серого цвета, иногда напоминающими кружево, как при дифтерии, легко снимаются шпателем, в воде не тонут, легко растираются. Иногда налеты приобретают фиброзно-некротический характер и распространяются за пределы миндалин. Признаки и симптомы тонзиллита при вирус Эпштейна-Барр инфекции исчезают через 5 — 10 суток.
Рис. 6. Ангина при ЭБВИ. При распространении налетов за пределы миндалин следует проводить дифференциальную диагностику с дифтерией (фото справа).
Симптомы аденоидита при острой форме ЭБВИ
Аденоидит при заболевании регистрируется часто. Заложенность носа, затрудненное носовое дыхание, храпящее дыхание во сне с открытым ртом — основные симптомы вирус Эпштейна-Барр инфекции у взрослых и детей. Лицо больных становится одутловатым (приобретает «аденоидный» вид), губы сухие, веки и переносица пастозны.
Увеличение печени и селезенки
Печень при заболевании у детей и взрослых увеличивается уже вначале болезни, но чаще всего — на 2-й неделе. Ее размеры приходят в норму в течение 6 месяцев. У 15 — 20% больных развивается гепатит.
Увеличение селезенки у взрослых и детей является более поздним симптомом заболевания. Ее размеры нормализуются через 1 — 3 недели.
Сыпь
Экзантема (сыпь) появляется на 4 — 14 дни заболевания. Она разнообразная. Бывает пятнистой, папулезной, розеолезной, мелкоточечной или геморрагической, без определенной локализации. Наблюдается 4 — 10 суток. Нередко оставляет после себя пигментацию. Особенно часто сыпь появляется у детей, получающих амоксициллин или ампициллин.
Гематологические изменения
При острой форме ЭБВИ отмечается лейкоцитоз, нейтропения, лимфоцитоз, моноцитоз. В крови появляются мононуклеары в количестве от 10 до 50 — 80%. Мононуклеары появляются на 7 сутки болезни и сохраняются 1 — 3 недели. СОЭ повышается до 20 — 30 мм/час.
Рис. 7. Сыпь у детей при вирус Эпштейна-Барр инфекции.
Исходы острой формы ЭБВИ у взрослых и детей
Существует несколько вариантов исходов острой формы вирус Эпштейна-Барр инфекции:
- Выздоровление.
- Бессимптомное вирусоносительство.
- Хроническая рецидивирующая инфекция.
- Развитие онкологических заболеваний.
- Развитие аутоиммунных заболеваний.
- Возникновение синдрома хронической усталости.
Прогноз заболевания
На прогноз заболевания оказывают влияние целый ряд факторов:
- Степень иммунной дисфункции.
- Генетическая предрасположенность к вирус Эпштейна-Барр-ассоциированным заболеваниям.
- К активному размножению возбудителей приводят остря бактериальная или вирусная инфекция, вакцинация, стрессы, оперативное вмешательство — все, что наносит удар по иммунитету.
Рис. 8. На фото инфекционный мононуклеоз у взрослых. Увеличенные лимфоузлы — важный признак заболевания.
Инфекционный мононуклеоз — опасное заболевание. При первых признаках и симптомах заболевания необходимо немедленно обращаться к врачу.
Вирус Эпштейна-Барр у взрослых
Клиническое течение вируса Эпштейна-Барр у взрослых лиц имеет целый спектр отличительных маркеров. Так, среди взрослых людей отмечается постепенный дебют заболевания, и симптомы вируса Эпштейна-Барр у взрослых развиваются по типу продромы. Пиретическая реакция при вирусе Эпштейна-Барр у взрослых в остром периоде отличается пролонгированным течением, длительность которого может превышать 14 суток. Лимфаденопатия с гиперплазией миндалин при вирусе Эпштейна-Барр проявляется у взрослых с меньшей интенсивностью в сравнении с детьми. Патогномоничным отличительным клиническим признаком данного вируса у взрослой категории населения, который практически не наблюдается у детей, считается токсический гепатит и желтушный синдром.
Основную группу взрослых лиц, инфицированных вирусом Эпштейна-Барр, составляют молодые люди до сорокалетнего возраста, у которых в периоде реконвалесценции отмечается развитие стойких иммунных реакций, ограничивающих развитие повторного реинфицирования. Вместе с тем, реконвалесценты в своем организме сохраняют вирус Эпштейна-Барр и длительный период времени выделяют возбудитель в окружающую среду.
Среди взрослых пациентов развитие характерных патогномоничных клинических симптомов вируса Эпштейна-Барр отмечается не более чем в 20%, а у приоритетного большинства наблюдается атипичное течение заболевания, затрудняющее проведение ранней верификации диагноза. Развивающееся осложненное течение вируса Эпштейна-Барр у взрослых крайне неблагоприятно отражается на состоянии здоровья человека и может становиться причиной развития летального исхода.
Значительно возрастает риск смертельного исхода при вирусе Эпштейна-Барр у взрослых при развитии разрыва селезенки, требующего незамедлительного проведения оперативного пособия.
Общепризнанным фактом является то, что вирус Эпштейна-Барр обладает определенной степенью онкогенности, которая зависит от длительности персистенции атипичных мононуклеаров в крови человека. Взрослые люди, инфицированные вирусом подлежат динамическому наблюдению не только у инфекциониста, но и у онколога-гематолога.