Закупорка слёзного канала у детей: зондировать или массажировать?
Содержание:
Симптомы дакриоцистита
Как правило, симптомы дакриоцистита проявляются спустя первые 2-3 недели жизни ребенка. Обычно, новорожденные детки плачут без слез, поэтому повышенная слезоточивость может послужить поводом для внимательного наблюдения за состоянием глаза малыша. В большинстве случаев недуг поражает один глаз малыша, но возможно и двустороннее развитие дакриоцистита. Дальнейшее течение болезни провоцирует возникновение следующих симптомов:
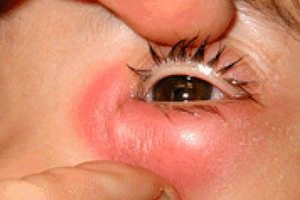
- Припухлость и отечность в области нижнего века, как раз в месте расположения слезных мешков;
- Если немного оттянуть нижнее веко, можно увидеть скопившееся гнойное содержимое во внутреннем уголке глаза;
- Появление корочек из засохшего гноя на ресницах, из-за чего малыш порой не может даже открыть глаза с утра;
- При нажатии на опухший участок, из глаза выделяется прозрачное содержимое. Это основное отличие от конъюнктивита.
При обнаружении признаков дакриоцистита, следует сразу же обратиться к детскому офтальмологу.
Часто родители ошибочно принимают закупорку слезного канала за банальный конъюнктивит и занимаются самолечением: промывают глазки чаем и разными настоями трав. Не пускайте болезнь на самотек, прогноз ее дальнейшего развития совсем не радужный. Из возможных вариантов – обширное воспаление века; кистозные образования в слезном мешке; гнойное воспаление, и как следствие – снижение зрения; заражение крови; флегмона.
Показания для операции
Возникшая в слезном канале пробка, как правило, является причиной повышенной слезоточивости. Даже если новорожденный спокоен, в этом месте размножаются микробы и начинается воспалительный процесс, для которого характерно появление гноя. Ребенок при этом становится беспокойным, иногда появляется высокая температура.
Причиной появления пробки является утробная пленка. Находясь в утробе матери, протоки плода закрыты пленочкой, это нужно чтобы туда не попали околоплодные воды. Когда ребенок делает первый вдох, этот барьер прорывается и освобождает путь слезам. В случаях (5%), когда преграда не устраняется, постепенно образуется пробка, которая и приводит к дакриоциститу.
Обильное выделение слез, появление гноя, который скапливается на ресницах и мешает моргать, раздражительность крохи должны стать поводом для обращения к доктору.
Дакриоцистит может привести к ОРВИ или к повышению температуры до критических показателей. В этом случае необходимо как можно скорее вызывать врача.
 Обычно заболевание у ребенка проявляется не сразу, а по истечении 1-2 месяцев. Наличие пробки станет заметным, когда выделения начнут скапливаться в больших количествах и к ним присоединится инфекция.
Обычно заболевание у ребенка проявляется не сразу, а по истечении 1-2 месяцев. Наличие пробки станет заметным, когда выделения начнут скапливаться в больших количествах и к ним присоединится инфекция.
Симптомы заболевания схожи с признаками конъюнктивита, поэтому большинство мамочек подозревают именно его. Детский офтальмолог проводит лечение, назначаемое при конъюнктивите. Обычно оно включает антибиотики в каплях для глаз и другие препараты, подобранные в каждом конкретном случае. Диагноз дакриоцистит ставится, если облегчения не наступило, или возникает периодическое улучшение. Лечение проводится отличное от предыдущего.
Как проходит операция
Процедура производится при полной анестезии, которая у детей до года обычно не вызывает осложнений. Если малыш капризничает, разрешается побыть с ним одному из родителей, пока наркоз не начнет действовать.
Процедура при течении без осложнений длится 10 — 20 минут. Врач вставляет в слезный канал металлический зонд, похожий на проволочку с тупым наконечником. Инструмент удаляет пленку и расширяет проход для отхождения слез. Для проверки в отверстие заливается стерильный физраствор, который без задержки и препятствий выходит через носовую полость в полном объеме. Когда маленький пациент проснется после наркоза, в большинстве случаев он чувствует себя вполне нормально. Редко случается небольшая боль в месте зондирования, проходящая в течение 1-2 суток.
Если окажется, что слезный канал не функционирует, как положено, требуется повторное вмешательство, которое также проводится под полным наркозом:
- в слезные каналы вставляются силиконовые трубочки, чтобы расширить проход до определенного размера. Через 6 месяцев их удаляют под общей анестезией. Оперативное вмешательство проходит без осложнений в 80% случаев;
- используется специальный резиновый шарик, который вводится в слезный проток и постепенно наполняется физиологическим раствором. Происходит расширение канала. Затем жидкость откачивается и резиновое изделие удаляется.
От чего возникает непроходимость слезного канала
В верхней части глаз существует маленькое углубление для слезной железы. Слезы, которые в ней вырабатываются, через тонкие протоки текут в особый мешочек, а из которого по узким каналам поступают в носовой проход. Такие мешочки можно почувствовать пальцами, они находятся возле уголков глаз с внутренней стороны. Для того чтобы в мешочек не попадали болезнетворные микроорганизмы из носовой полости, существуют особые складочки в слезном канале.
Сложная защитная система не полностью развита у грудничков, а длина слезного канала намного короче, чем у взрослых людей, поэтому есть опасность проникновения бактерий. До рождения малыша слезный канал защищает специальная перепонка, не позволяя амниотической жидкости попадать внутрь.
В норме эта желатиновая перепонка разрывается после появления малыша на свет от напряжения во время первых криков, но если пленочка не разрывается, в слезном мешочке собирается жидкость.
| Если в эту полость попадает инфекция, начинается воспаление и у младенца диагностируют дакриоцистит. |
Выяснить причины появления недуга может только опытный врач, потому что дакриоцистит бывает врожденным, хроническим или имеет острую форму протекания болезни.
Чаще всего причиной появления симптомов становится сохранившаяся после рождения малыша эмбриональная пленочка, но существуют и другие причины развития недуга:
- Нередко начало болезни вызывают анатомические особенности и отклонения в форме слезного канала. Если проход слишком узкий, может произойти закупорка пространства, которое не справляется со своей функцией вывода жидкости.
- Появление дакриоцистита может быть вызвано врожденными аномалиями носовой полости, при которых возникает непроходимость канала из-за скопления в нем слизи и клеток эпителия. Патологии строения провоцируют концентрацию жидкости, а в такой благоприятной для бактерий среде происходит их быстрое размножение, вызывая острую реакцию со стороны организма.
- К приобретенным причинам развития недуга относится инфицирование глаз ребенка во время родов, полученные травмы, аллергические реакции организма и перенесенные простудные заболевания.
При появлении первых симптомов ребенка следует показать специалисту. Если не выяснить причину болезни и вовремя не предпринять необходимых мер, процесс будет продолжать свое развитие, а это может вызвать высокую температуру и флегмону. Обострение процесса неизбежно приведет к необходимости прокола и прочистки слезного канала у младенца.
Возможные осложнения и последствия
Вероятность возникновения осложнений зависит от возраста пациента, запущенности состояния и точности выполнения рекомендаций и предписаний офтальмолога, особенностей ребенка. Так, после зондирования у детей первого года жизни неблагоприятные последствия возникают лишь в 10% случаев, в остальных 90% осложнений нет.
Через несколько дней после вмешательства при условии соблюдений рекомендаций глаза у детей перестают слезоточить и гноиться.
Возможные осложнения:
- повышенная слезоточивость после оперативного вмешательства;
- раздражение слизистой века;
- конъюнктивит;
- небольшой рубец после бужирования слезного канала, в будущем приводящий к повторной непроходимости;
- небольшой риск кровотечения и инфицирования, не смотря на безопасность операции, отсутствие надрезов и влияния на жизненно важные органы;
- выделение крови из носа;
- заложенность носа.
При возникновении осложнений нельзя заниматься самолечением, необходима консультация офтальмолога. Также посещение клиники требуется при следующих состояниях:
- повышение температуры;
- слабость, вялость, тошнота и рвота;
- непроходящее через 14 дней обильное слезоотделение;
- кровотечение, покраснение глаз;
- конъюнктивит, гнойные выделения из органа;
- нет слез при плаче.
Для предупреждения развития последствий, образования спаек и повторной непроходимости слезного канала важно своевременно использовать глазные капли и другие выписанные медикаменты, выполнять рекомендации врача и регулярно делать массаж. Также важно избегать заражения простудными заболеваниями в период реабилитации
Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе. В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
Также важно избегать заражения простудными заболеваниями в период реабилитации. Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе
В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования.
После операции нельзя тереть и прикасаться к глазам, за исключением промывания и массажа.
Как проходит зондирование слёзного канала
Процедура зондирования совершается в несколько этапов:
- Ребёнка пеленают и фиксируют его голову. Полная неподвижность нужна для того, чтобы малыш не дёрнулся, пока врач будет работать зондом в его глазах.
- В глаза закапывают обезболивающий препарат (в отдельных случаях может понадобиться масочный наркоз).
- Врач вводит стерильный тонкий зонд в носослёзный канал, расширяя его и очищая от мягкой пробки.
- Место введения зонда промывают антисептическим раствором.
- Ребёнка освобождают от пелёнок и отдают родителям.
Вся процедура занимает от 5 до 10 минут. Если ребёнку больше 6 месяцев, то пробка уже успела затвердеть, поэтому вместо зондирования совершают бужирование. Для этого носослёзный канал не прочищают, а пробивают, делая в пробке сквозной прокол.
Как и зондирование, бужирование абсолютно безопасно и доставляет малышу минимум неприятных ощущений. Процедура проводится под анестезией, поэтому дети кричат не от боли, а от тугого пеленания и страха перед врачами.
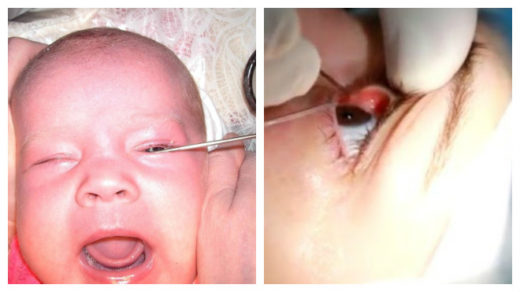
Зондирование представляет собой малотравматичную операцию
Для минимизации риска осложнений зондирование должно проводиться квалифицированным детским офтальмологом в хорошей клинике, оснащённой всем необходимым оборудованием.
Показания
Основное показание для проведения зондирования каналов — дакриоцистит или воспаление слезного мешка, стеноз.
Выделения слез необходимо, чтобы обеспечить влажность и предотвратить попадание пыли на роговицу. Во время внутриутробного развития глаза защищены пленочной пробкой, которая предохраняет канал от попадания жидкости. Во время рождения пленка обычно разрывается сама, но в 5% она остается, что и создает патологию.
Причиной такого состояния также может стать искривленная носовая перегородка или врожденные аномалии.
Симптомы патологии слезного канальца
Признаки, по которым можно заподозрить дакриоцистит:
- постоянное слезотечение;
- припухлость рядом с переносицей в области уголка глаза;
- после сна ресницы слипаются;
- у ребенка выступают слезы, но не текут по щекам.
В редких случаях симптомы бывают схожи с конъюнктивитом.
Если не проводить лечение, то гнойные выделения могут заразить другой глаз, инфицировать ухо или перетечь в головной мозг, также возможно снижение зрения.
Осложнения после зондирования носослезных каналов
Необходимо обратиться за медицинской помощью после операции, если возникли следующие ситуации:
- вялость и беспричинная капризность у ребенка;
- выделение гнойного содержимого из-под век;
- признаки аллергии;
- кровотечение из канальца;
- повышение температуры и лихорадка.
Если процедура проводится под общим наркозом, то у детей может отмечаться: тошнота, головная боль и головокружения.
Особенности процедуры
Перед назначением на операцию ребенка обязательно должен осмотреть окулист и педиатр
Специалисты обращают внимание на общее состояние малыша – отсутствие кашля, насморка, температуры, других заболеваний, в том числе офтальмологических. Необходимо сдать анализы крови и определить наличие аллергии на лекарственные препараты, которые будут использоваться в ходе процедуры
То, что лечение было выполнено платно, не является гарантией его качества. Правильно проведенная первая процедура зондирования позволяет сохранить нормальную упругость слезных канальцев и избежать их атонии от травматического повреждения зондом. Некачественно выполненная манипуляция становится причиной повторного развития дакриоцистита. Также следует учитывать, что даже при восстановлении проходимости слезных каналов возможны:
- развитие хронического дакриоцистита с периодическим обострением и нагноением;
- образование свищей или сращений в носослезном канале;
- дилатация и атония слезного мешка.
По статистике, половине детей достаточно одной процедуры, и только каждому десятому требуется многократное повторение.

Зондирование слезных каналов с доступом через носовой ход
Как делают зондирование? У малышей до двух месяцев в связи с особенностями строения носовых ходов можно провести эндоназальное ретроградное зондирование. Манипуляция проводится без наркоза. Пуговчатый зонд вводят в носовой ход и подбираются через него к устью носослёзного канала. Тупым концом производят прорыв облитерирующих пленочек. Слезные каналы промывают антибиотиками. Отсутствие эффекта от ретроградного зондирования заставляет прибегнуть к введению зонда со стороны глазного яблока через слезную точку.
Детям после года операция проводится под кратковременным масочным или внутривенным наркозом. У новорожденных наркоз не применяется. В таких случаях важную роль имеет достаточное обездвиживание ребенка с надежным удержанием головы, чтобы не произошло случайного травмирования каналов зондом или подвывиха шейного отдела позвоночника. Поскольку младенец может заглотить промывную жидкость, то на процедуре должны присутствовать средства для реанимации.

Методика зондирования у новорожденного
Толщина зонда обязательно подбирается с учетом размера носослезного канала. Врач использует специальные смазывающие составы, чтобы облегчить ее прохождение. Движение зонда плавное и без напора. Инструмент должен мягко раздвигать складочки слизистой и следовать по извитому каналу. Напор жидкости для промывания также небольшой, не форсированный. В большинстве случаев зонд вводят в нижнюю слезную точку, но при повторном зондировании – уже через верхнюю, чтобы не подвергать каналец лишней травматизации.
Сразу после зондирования слезного канала производят его антисептическую обработку местными антибактериальными средствами: витабактом, тобрексом, раствором левомицетина, гентамицина.
Лечение дакриоцистита простым промыванием без зондирования мало эффективно у детей старше года. В более взрослом возрасте (после двух лет) лечение дакриоцистита проводят хирургически путем методом дакриоцисториностомии. При этом делается трепанация костей носа для восстановления сообщения слезного мешка с носовой полость. Также возможно введение в канальцы тоненьких эластичных трубочек, которые могут поддерживать их просвет в течение длительного времени от полугода до двух лет.
Своевременное и адекватное зондирование слезного канала у детей служит защитой от возможных тяжелых инфекционных осложнений, а также профилактикой риска потери зрения.
Лечение
У некоторых детей к концу второй недели жизни остатки эмбриональной ткани в слезных каналах исчезают самостоятельно, и проблема разрешается. В некоторых случаях пробка сохраняется, и без помощи детского офтальмолога не обойтись.
К врачу нужно обратиться как можно раньше, чтобы избежать тяжелого осложнения дакриоцистита новорожденных – флегмоны слезного мешка. Осложнение сопровождается повышением температуры тела, ребенок становится беспокойным, плачет, что еще больше усугубляет проблему. Отсутствие лечения дакриоцистита может привести к формированию свищей слезного мешка.
Прежде всего, ребенку назначается массаж слезного канала, который родители должны будут проводить ребенку дома регулярно. С помощью массажных движений в носовом протоке вызывается повышенное давление, что помогает разорвать эмбриональную перепонку и восстановить проходимость слезных путей.
Правила проведения массажа
Перед процедурой нужно тщательно вымыть руки, ногти коротко остричь.
Ватным тампоном, смоченным в растворе фурацилина (1:5000) или в отваре ромашки, удаляют гной, протирая глазную щель от виска к носу, т. е. от внешнего края глаза к внутреннему. Марлевые тампоны не используют, потому что они оставляют ворсинки.
Сам массаж состоит из 5–10 толчкообразных движений, которые выполняются указательным пальцем. Нащупав пальцем во внутреннем уголке глаза маленький бугорок, необходимо найти его самую высокую точку, максимально удаленную от носа. Нажав на эту точку, нужно пальцем провести сверху вниз по направлению к носику ребенка. Движения повторяются 5–10 раз без перерыва.
При надавливании на слезный мешочек может выделяться гной. Его удаляют с помощью промывания и продолжают массаж.
В конце манипуляции в глаз малыша закапывают глазные капли.
Процедуру массажа нужно выполнять 4–7 раз в день на протяжении двух недель как минимум. Как правило, к 3–4-му месяцу проблема у ребенка разрешается.
В дополнение к массажу назначается промывание глаза и закапывание противовоспалительных капель. В качестве глазных капель чаще всего используют 0,25%-ный Левомицетин, Витабакт.
Если массаж не помогает
Если консервативное лечение не дает желаемого эффекта, проводят бужирование слезного канала.
К шестимесячному возрасту ребенку важно восстановить проходимость слезных путей, иначе тонкая мембрана уплотняется, и преодолеть преграду становится гораздо сложнее. Если массаж результата не дал, то малышу необходима хирургическая помощь – зондирование (бужирование) слезного канала
Операция проводится под местным наркозом и заключается в том, что врач вводит зонд в слезно-носовой канал, прорывая эмбриональную пленку
Если массаж результата не дал, то малышу необходима хирургическая помощь – зондирование (бужирование) слезного канала. Операция проводится под местным наркозом и заключается в том, что врач вводит зонд в слезно-носовой канал, прорывая эмбриональную пленку.
После процедуры назначается курс массажа и специальные глазные капли для профилактики образования спаек (в случае возникновения эти спайки приведут к рецидиву заболевания).
Если через полтора-два месяца глаза продолжают гноиться, то операцию повторяют.
В случае, если зондирование неэффективно, необходимо дополнительное обследование младенца для исключения аномалий развития слезно-носового канала, искривления носовой перегородки и другой патологии. В некоторых случаях ребенку может понадобиться дакриоцисториностомия – сложное оперативное вмешательство, которое выполняется по достижении малышом пяти-шестилетнего возраста.
Особенности диагностики
Для подтверждения или опровержения диагноза офтальмолог должен провести осмотр. В первую очередь, пациент должен пройти специальную диагностическую процедуру, при которой проверяется состояние носослезных путей, а точнее, их проходимость.
На приеме у офтальмолога
Распространенное и эффективное диагностическое мероприятие – проба Веста. Она заключается в следующем. Врач закапывает в глаза пациента специальную оранжевую жидкость и вставляет в нос ватный тампон. Если этот тампон изменил цвет достаточно быстро, то функционирование носослезных каналов не нарушено. Но если спустя 2-3 минуты ватный тампон по-прежнему остается белым, это свидетельствует о плохой проходимости слезных путей. После того как врач поставит диагноз, он назначает соответствующий курс лечения. Чем быстрее он начнется, тем больше шансов на быстрое и успешное выздоровление.

Проба Веста
Тактика лечения
При дакриоцистите у младенца нужно обратиться к врачу как можно скорее. Если носослезный канал малыша забит, ребенку требуется помощь офтальмолога. Чем раньше будет выставлен диагноз и начато лечение, тем больше у малыша шансов избежать развития осложнений.
Консервативная терапия
Массаж слезного канала у новорожденных – основа консервативного лечения при дакриоцистите. Массаж проводится каждые 2-3 часа чисто вымытыми руками.
При проведении процедуры нужно придерживаться некоторых правил.
- Положите ребенка на спину или на бок и зафиксируйте голову.
- Надавите мизинцем на слезный мешок.
- Сделайте несколько массирующих движений у внутреннего уголка глаза. Представьте, что вы рисуете запятую, – и двигайтесь от угла глаза по направлению к носу. Нажимайте на слезный мешочек сильно, но нежно, чтобы не повредить тонкую кожу младенца.
- Повторите процедуру не менее 5 раз.
Массаж считается эффективным, если после процедуры из глаз малыша выделяется несколько капель гноя. Появившееся отделяемое следует аккуратно собрать ватным диском, смоченным в растворе фурацилина или кипяченой воде.
Одновременно с массажем назначаются антибактериальные препараты в виде капель. Лекарство закапывается в глаз сразу после массажа слезного мешка. Длительность лечения составляет не менее 2 недель.
Чего нельзя делать при дакриоцистите?
- Закапывать в глаза грудное молоко.
- Промывать глазки малыша чаем.
- Использовать антибиотики без назначения врача.
Любое из этих действий может привести к дополнительному инфицированию и ухудшить состояние ребенка.
Как можно помочь малышу? Промывать глазки раствором фурацилина, убирать корочки после сна и следить за тем, чтобы ресницы ребенка не склеивались от гноя. Тщательный уход за областью вокруг глаз поможет избежать вторичного инфицирования и развития осложнений.
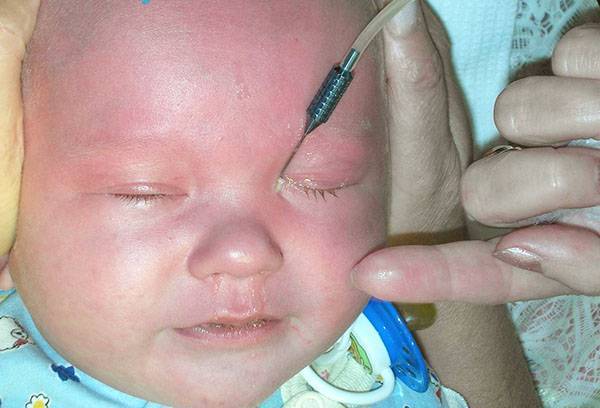
Хирургическое лечение
Зондирование слезного канала у новорожденных проводится в том случае, если консервативная терапия оказалась неэффективной. В течение 2 недель родителям предлагается регулярно делать массаж ребенку. Если за это время состояние младенца не улучшилось, проводится промывание носослезного канала.
Зондирование выполняется под местной анестезией. Во время процедуры доктор вводит тонкий зонд в носослезный канал и прорывает мембрану. Далее в просвет канала вводится антисептический раствор. После процедуры назначаются антибактериальные капли и известный уже родителям массаж слезного мешочка.
Промывание слезного канала проводится в возрасте 2-6 месяцев. В некоторых случаях может потребоваться не одна процедура, прежде чем проблема будет полностью устранена. В промежутке между зондированиями продолжается массаж и закапывание антибактериальных растворов.
После достижения младенцем полугода мембранная пленка зарастает, и зондирование становится неэффективным. В такой ситуации может потребоваться полноценная операция под общим наркозом. При аномалиях развития носослезного канала хирургическое вмешательство проводится в возрасте 5-6 лет.
Непроходимость слезного канала, согласно данным медицинской статистики, диагностируется у 5% новорожденных. Есть основания предполагать, что патология встречается гораздо чаще, просто проблема может исчезнуть до обращения к врачу, не вызвав осложнений.
У всех людей в норме поверхность глазного яблока при моргании регулярно смачивается слезной жидкостью. Она продуцируется слезной железой, расположенной под верхним веком, а также дополнительными конъюнктивальными железами. Эта жидкость образует пленку, предохраняющую глаз от высыхания и инфицирования. В слезах присутствуют антитела и биологически активные компоненты с высокой антибактериальной активностью. Жидкость накапливается у внутреннего края глаза, после чего через особые канальцы попадает в слезный мешок, а оттуда уже по носослезному каналу стекает в полость носа.
Обратите внимание: Поскольку грудничок не может объяснить, что испытывает дискомфорт, родителям нужно уметь распознавать признаки развития патологии








