Открытый артериальный проток (оап) у детей: что это за патология
Содержание:
Что такое открытый артериальный проток у ребенка
На протяжении всего периода внутриутробного развития плод получает все необходимые вещества, включая кислород, через пуповину из материнского организма. Следовательно, функция дыхания еще не работает — легкие активируются только после рождения крохи. В таких условиях создается дополнительный механизм циркуляции крови в легочной системе.
Между аортой и легочной артерией образуется некий проход, напоминающий по виду сосуд. В анатомии его называют артериальным или Баталловым протоком, а предназначен он для транспортировки крови от легочной артерии к аорте.
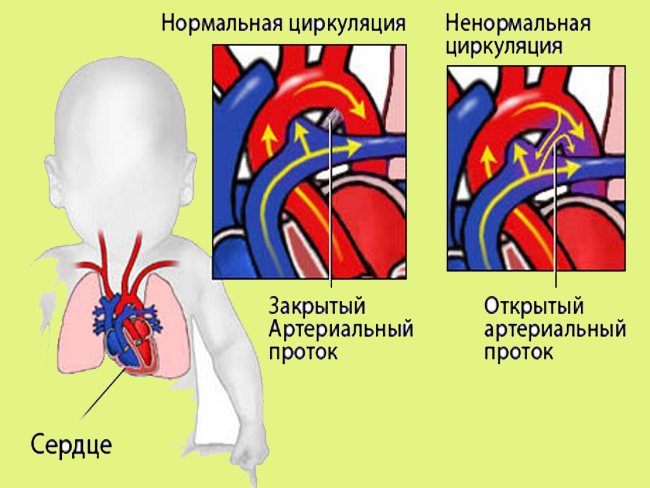
Артериальный проток необходим только во время беременности, пока малыш остается внутри маминой утробы. Затем, после родов, он самостоятельно закрывается по причине ненадобности. Но так происходит не во всех случаях… И если до родов открытый артериальный проток у ребенка является нормой, то после рождения это уже патология.
Особенности гемодинамики при открытом артериальном протоке
Открытый артериальный проток расположен в верхнем этаже переднего средостения; он берет начало от дуги аорты на уровне левой подключичной артерии и впадает в легочный ствол в месте его бифуркации и частично в левую легочную артерию; иногда встречается правосторонний или двусторонний артериальный проток. Боталлов проток может иметь цилиндрическую, конусовидную, окончатую, аневризматическую форму; его длина составляет 3-25 мм, ширина – 3-15 мм.
Артериальный проток и открытое овальное окно – необходимые физиологические компоненты фетального кровообращения. У плода кровь из правого желудочка поступает в легочную артерию, а оттуда (поскольку легкие не функционируют) через артериальный проток — в нисходящую аорту. Сразу после рождения, с первым самостоятельным вдохом новорожденного, легочное сопротивление падает, а давление в аорте поднимается, приводя к развитию сброса крови из аорты в легочную артерию. Включение легочного дыхания способствует спазму протока за счет сокращения его гладкомышечной стенки. Функциональное закрытие артериального протока у доношенных детей происходит в течение 15-20 ч после рождения. Однако полная анатомическая облитерация Боталлова протока наступает к 2-8 неделе внеутробной жизни.
Об открытом артериальном протоке говорят в том случае, если его функционирование не прекращается спустя 2 недели после рождения. Открытый артериальный проток относится к порокам бледного типа, поскольку при нем происходит сброс оксигенированной крови из аорты в легочную артерию. Артерио-венозный сброс обусловливает поступление дополнительных объемов крови в легкие, переполнение легочного сосудистого русла и развитие легочной гипертензии. Повышенная объемная нагрузка на левые отделы сердца приводит к их гипертрофии и дилатации.
Нарушения гемодинамики при открытом артериальном протоке зависят от размера сообщения, угла его отхождения от аорты, разницы давления между большим и малым кругом кровообращения.
Если Боталлов проток продолжает работать через 15 дней после родов, то это считается аномалией. Так как давление в аорте выше, то кровь из нее сбрасывается в легочные сосуды, вызывая переполнение малого круга кровообращения. Нарастает легочная гипертензия, левый, а затем и правый желудочек из-за высокой нагрузки увеличивается и расширяется.
Если проток тонкий и достаточно длинный, угол ответвления от аорты острый, то эти факторы оказывают сопротивление сбросу крови. Со временем он может самостоятельно закрыться. Широкие и короткие сосуды без хирургического лечения остаются открытыми.
Развитие недуга
Диагностика ОАП, с одной стороны, проста, так как для точного определения достаточно такого доступного метода, как УЗИ и допплерография. С другой – младенцев дополнительным исследованиям подвергают лишь в случае необходимости, если есть основания для подозрений.

АОП, особенно если ширина незакрывшегося протока невелика, протекает бессимптомно и часто диагностируется случайным образом, когда проводят лечение других недугов – пневмонии, бронхита и прочего. Последние при таком диагнозе являются сопровождающими заболеваниями.
У плода разница между давлением в легочной артерии и аортой обуславливает сброс крови слева направо, облегчая работу правого желудочка сердца. У взрослых при широком АОП легочное сопротивление возрастает, и сброс крови меняет направление – справа налево, то есть, в малый круг кровообращения попадает дополнительная порция крови, переполняя легочную ткань.
При узком АОП без смены сброса крови, заболевание может никак себя не проявлять. В целом такой вариант не влияет на продолжительность жизни. У женщин с узким и средним ОАП слева направо даже беременность протекает без осложнений. Опасным недуг считается из-за повышения риска эндокардита инфекционного происхождения.
Другая картина наблюдается при смене сброса крови. Чтобы справиться с избытком жидкости левый желудочек сердца вынужден работать в слишком интенсивном режиме, а в сосудах легких для компенсации повышается давление.
В итоге в легких развивается застой крови, а левый желудочек гипертрофируется. Чем дольше развивается заболевание, тем большей деформации подвергаются сердце и легкие ребенка.
Подобные перегрузки сопровождаются всеми соответствующими воспалительными заболеваниями – тот же бронхит, простуды, пневмонии, так как маленький пациент подвержен таким недугам из-за плохого оттока крови из легких. Лечение только этих «внешних» проявлений мало что дает. Однако уже к полугоду у ребенка наблюдаются и другие симптомы, позволяющие заподозрить АОП и провести дополнительные исследования.

К наиболее тяжелым последствиям недуга относят следящие осложнения:
- Сердечная недостаточность – развитие ее очевидно, так как левый желудочек работает с высокой нагрузкой, что, соответственно, приводит к нарушениям в работе сердца.
- Отек легких – последняя стадия застоя крови в легких. Однако если игнорировать лечение, возможно и такое осложнение.
- Инфаркт – омертвение участков сердца, что смертельно опасно и для детей, и для взрослых.
- Аневризма – расширение открытого протока и его разрыв. Возможны повреждения и разрыв аорты, что несовместимо с жизнью.
- Бактериологический эндокардит – воспаление внутренней сердечной оболочки, чревато нарушениями работы клапанов и другими осложнениями.
Избежать всех перечисленных последствий можно, вовремя начав лечение. Причем при небольшой ширине протока – до 4 мм, и ранней стадии обнаружения, лечение может проводиться и медикаментозным путем, с использованием препаратов, стимулирующих закрытие. Хирургическое вмешательство, как правило, предпринимают по достижению годовалого возраста ребенка.
Лечение
Если ребенок теряет вес, отказывается от активных игр, синеет при крике, становится сонливым, испытывает одышку, кашель и цианоз, часто подвергается ОРВИ и бронхитам, следует как можно скорее показать его специалисту.
Консервативное лечение

Медикаментозная терапия показана больным со слабовыраженными клиническими признаками и отсутствием осложнений. Лекарственное лечение ОАП проводят недоношенным и детям до года. Если после проведения 3 курсов консервативной терапии проток не закрывается, а симптомы сердечной недостаточности нарастают, переходят к оперативному вмешательству.
- Больному ребенку назначают специальную диету, ограничивающую употребление жидкости.
- Респираторная поддержка необходима всем недоношенным детям с ОАП.
- Пациентам назначают ингибиторы простагландинов, которые активизируют самостоятельную облитерацию протока. Обычно используют внутривенное или энтеральное введение «Индометацина» или «Ибупрофена».
- Антибиотикотерапия проводится с целью предупреждения инфекционных осложнений – бактериального эндокардита и пневмонии.
- Мочегонные препараты – «Верошпирон», «Лазикс», сердечные гликозиды – «Строфантин», «Коргликон», ингибиторы АПФ – «Эналаприл», «Каптоприл» назначают лицам с клиникой сердечной недостаточности
Катетеризация сердца

катетеризация сердца
Катетеризацию сердца назначают детям, которым консервативная терапия не дала ожидаемого результата. Катетеризация сердца является высокоэффективным методом лечения ОАП с низким риском развития осложнений. Процедуру проводят специально обученные детские кардиологи. За нескольких часов до катетеризации ребенка не следует кормить и поить. Непосредственно перед проведением процедуры ему делают очистительную клизму и инъекцию успокоительного. После того, как ребенок расслабится и заснет, начинают манипуляцию. Катетер вводят в камеры сердца через один из крупных кровеносных сосудов. При этом нет необходимости производить разрезы на коже. Врач следит за продвижением катетера, глядя на экран монитора специального рентгеновского аппарата. С помощью исследования проб крови и измерения кровяного давления в сердце он получает информацию о пороке. Чем опытнее и квалифицированнее кардиолог, тем эффективнее и успешнее пройдет катетеризация сердца.
Оперативное лечение

Оперативное вмешательство позволяет полностью устранить ОАП, уменьшить страдания больного, повысить его устойчивость к физической нагрузке и значительно продлить жизнь. Оперативное лечение заключается в проведении открытых и эндоваскулярных операций. ОАП перевязывают двойной лигатурой, накладывают на него сосудистые клипсы, пересекают и ушивают.
Классическое хирургическое вмешательство представляет собой открытую операцию, которая заключается в перевязывании Боталлова протока. Операцию проводят на «сухом» сердце при подключении больного к аппарату ИВЛ и под общим наркозом.
Эндоскопический метод оперативного вмешательства является малоинвазивным и малотравматичным. На бедре делают небольшой разрез, через который вводят в бедренную артерию зонд. С помощью него к ОАП доставляют окклюдер или спираль, которым закрывают просвет. Весь ход операции отслеживается медиками на экране монитора.
Осложнения
Тяжелые осложнения и опасные последствия ОАП:
- Бактериальный эндокардит — инфекционное воспаление внутренней оболочки сердца, приводящее к дисфункции клапанного аппарата. У больных поднимается температура, появляется озноб и потливость. Признаки интоксикации сочетаются с головной болью и заторможенностью. Развивается гепатоспленомегалия, появляются кровоизлияния на глазном дне и мелкие болезненные узелки на ладонях. Лечение патологии антибактериальное. Больным назначают антибиотики из группы цефалоспоринов, макролидов, фторхинолонов, аминогликозидов.
- Сердечная недостаточность развивается при отсутствии своевременной кардиохирургической помощи и заключается в недостаточном кровоснабжении внутренних органов. Сердце перестает в полном объеме прокачивать кровь, что приводит к хронической гипоксии и ухудшению работы всего организма. У больных возникает одышка, тахикардия, отек нижних конечностей, быстрая утомляемость, нарушение сна, постоянный сухой кашель. Лечение патологии включает диетотерапию, медикаментозную терапию, направленную на нормализацию кровяного давления, стабилизацию работы сердца и улучшение кровоснабжения.
- Инфаркт миокарда — острое заболевание, обусловленное появлением в сердечной мышце очагов ишемического некроза. Проявляется патология характерной болью, которая не купируется приемом нитратов, возбуждением и беспокойством больного, бледностью кожи, потливость. Лечение проводят в условиях стационара. Больным назначают тромболитики, наркотические анальгетики, нитраты.
- Обратный ток крови через широкий артериальный проток может привести к ишемии мозга и внутримозговым кровоизлияниям.
- Отек легких развивается при переходе жидкости из легочных капилляров в интерстициальное пространство.
К более редким осложнениям ОАП относятся: разрыв аорты, несовместимый с жизнью; аневризма и разрыв артериального протока; легочная гипертензия склеротической природы; остановка сердца при отсутствии коррекционной терапии; частые ОРЗ и ОРВИ.
Лечение
Спонтанное закрытие артериального протока наблюдают довольно редко. Как правило, оно происходит вследствие боталлинита. Поэтому в настоящее время во всех случаях такого порока считают показнным оперативное лечение. Из левосторонней заднебоковой торакотомии перевязывают проток двумя-тремя лигатурами, клиппируют (рис. 1) или пересекают его с последующим прошиванием и перевязкой обеих культей. В последнее время развивается транскатетерная эмболизация открытого артериального протока при помощи специальных конструкций—окклюдеров. Суть метода заключается в доставке окклюдера при помощи специальных зондов к функционирующему артериальному протоку и установке конструкции в просвете боталлова протока таким образом, чтобы он перекрывал сообщение между аортой и лёгочной артерией.
Рис. 1. Клиппирование открытого артериального протока.
Профилактика и прогноз
Прогноз является благоприятным при своевременно начатом лечении и закрытии артериального протока. Особенно если его размеры не превышали 2 мм, так считает доктор Комаровский и ряд других специалистов. Если гемодинамические нарушения были восстановлены до появления стойких изменений в сосудах – не остается последствий перенесенного заболевания. Допустима любая физическая нагрузка после окончания реабилитационного периода, в том числе не противопоказана служба в армии.
Если лечение было начато на второй или третьей стадии заболевания, существует вероятность развития необратимых нарушений в дыхательной или сердечно-сосудистой системах. В первом случае формируется один или несколько очагов пневмосклероза, который может проявляться:
- постоянным сухим кашлем,
- наличием одышки, особенно при физической нагрузке,
- частыми инфекциями нижних дыхательных путей, легких.
При длительном существовании высокого давления в легочном стволе происходит формирование сердечной недостаточности по правожелудочковому типу. Для этого синдрома характерно появление плотных, «холодных» отеков и боль в правом подреберье. Чаще они располагаются на ногах и руках, однако при выраженных нарушениях отеки могут находиться по всему телу.
 Отеки у ребенка
Отеки у ребенка
Сколько живут пациенты при позднем лечении? Если развились стойкие изменения в тканях, продолжительность жизни, как и ее качество, могут значительно сокращаться. В этом случае рекомендуется консультация с врачом-специалистом для подбора индивидуального плана терапии и реабилитации.
Профилактика возникновения ОАП у ребенка заключается в правильном ведении беременности, которое позволит исключить большинство факторов риска, и полноценной прегравидарной подготовке. Она начинается минимум за 6 месяцев до планируемой беременности и заключается в следующем:
- консультация с акушером-гинекологом по вопросам планирования беременности с определением необходимых обследований,
- отказ от вредных привычек потенциальными родителями (табакокурения, употребления алкоголя, наркотических средств),
- минимизация контакта с производственными вредностями,
- лечение имеющихся хронических заболеваний у будущих отца и матери,
- назначение препаратов фолиевой кислоты,
- решение вопроса о необходимости назначения препаратов йода.
Вышеуказанные меры позволят минимизировать риск появления преждевременных родов и задержки внутриутробного развития плода – независимых факторов ОАП. Специфических мер профилактики болезни не существует.
Симптомы
Проявления достаточно специфичны, если знать, что искать и в каком порядке. Анатомический дефект на ранних этапах не настолько агрессивен, чтобы в течение считанных месяцев закончиться смертью ребенка.
Потому прогрессирование постепенное, на протяжении длительного времени.
Начальные признаки таковы:
Одышка
Невозможность набрать воздуха. Объективно проявляется усталостью при кормлении. Младенцу необходимо перевести дух, чтобы продолжить.
Так может повторяться несколько раз в течение одного приема пищи. По мере взросления симптом никуда не уходит, приобретает те же черты.
Ребенок задыхается на фоне минимальной физической активности, а затем и вовсе в состоянии покоя.
Снижение толерантности к механическим нагрузкам
Сказывается на общем самочувствии ребенка. Он отказывается от игр, старается больше сидеть, лежать. В ранние дни признак проявляет себя длительным периодом сна, коротким бодрствованием.
И если в младенческие годы это можно связать с процессом формирования центральной нервной системы и быстрой физиологической утомляемостью, позднее вариантов не остается.
Бледность кожных покровов
ОАП сердца у новорожденных относится к так называемым белым порокам. Когда кожа становится мелового цвета или молочного оттенка. Связано это со спазмом периферических сосудов.
Сопровождается похолоданием конечностей. В противоположность им, синие пороки дают, преимущественно, цианоз носогубного треугольника и кожи.
Строгого разграничения нет. Оба симптома могут присутствовать одновременно.
Кашель
Постоянный, сначала непродуктивный, без выделения мокроты. Затем с отхождением небольшого количества слизистого вязкого экссудата.
По мере развития болезни возникает кровохаркание, выход жидкой соединительной ткани через дыхательные пути.
Это негативный признак, указывающий на выраженную клиническую картину, неблагоприятный прогноз и высокую вероятность смерти от сердечной недостаточности.
Частые инфекционно-воспалительные процессы
В легких и бронхах. Обусловлены застойными явлениями в малом круге. Представляют значительную опасность для детей, поскольку могут закончиться острой дыхательной недостаточностью и смертью от асфиксии.
Медленный набор веса
Степень отставания в физическом и даже ментальном развитии, зависит от тяжести патологического процесса.
Клиническая картина проявляет себя на 3-5 день с момента рождения.
Бывают исключения, когда порок никак не выделяется долгие годы, в таком случае возможно случайное обнаружение в ходе диагностики по поводу прочих патологий. Или же при обращении пациента к кардиологу по вопросу тревожных симптомов.
Каких именно:
- Боли в грудной клетке неясного происхождения. Обычно слабые, давящие или жгучие. Приступ продолжается от пары секунд до нескольких минут и заканчивается полной компенсацией состояния. Как будто ничего и не было.
- Аритмии. По типу синусовой тахикардии. Если порок декомпенсирован, то есть организм уже не в силах сглаживать нарушения им провоцируемые, возникает брадикардия как ответ на падение сократительной способности миокарда и ослабление трофики.
- Одышка. Выраженная, на фоне физической активности или в состоянии покоя. При перемене положения тела становится интенсивнее.
- Кашель, возможно с кровью. У пациентов старшей возрастной группы, 18+ требуется дифференциальная диагностика. Отграничить симптомы нужно от таковых при туберкулезе и раке легких, хотя у столь молодых людей подобные заболевания встречаются довольно редко.
- Периферические отеки. Сначала в процесс вовлекаются только ноги, затем руки и лицо. Это результат застойных явлений в организма. Последствие не самого порока, а хронической сердечной недостаточности. Она присутствует у большинства пациентов с длительным течением открытого артериального протока.
- Бледность кожных покровов. Может соседствовать с цианозом носогубного треугольника. Хриплый голос, нарушение процессов говорения. Изменение тембра.
- Головная боль. Цефалгия в затылке или теменной области. Также вертиго, нарушение ориентации в пространстве. Мир буквально идет кругом. Это не постоянные симптомы, они возникают спонтанно, на некоторое время. Затем отступают.
- Нарушения сознания. Обмороки. Все три проявления, указанные выше — результат ослабления трофики головного мозга. Неблагоприятный прогностический признак, если нет лечения. Вероятен инсульт и тяжелая инвалидность.
Внимание:
Типичная клиническая картина складывается из легочных и сердечных моментов, что говорит о нарушенной работе малого круга. Значит нужно смотреть именно в эту сторону.
Диагностика открытого артериального потока
Выделяется множество способов диагностики деятельности сердечно-сосудистой системы, однако не каждый метод позволит увидеть, закрыт ли артериальный проток. Перечень доступных способов и их эффективность ниже:
- электрокардиография – редко показывает нарушения, только на стадии патологических изменений;
- рентгенография – показывает увеличение сердца и переполнение вен и артерий кровью;
- ангиография – отслеживает направление тока крови;
- фонокардиография – выявляет характерные шумы в сердце;
- эхокардиография (УЗИ) – дает наиболее подробный отчет о внутренних процессах, позволяет визуализировать проток;
- катетеризация – фокусируется на давлении и насыщении кислородом крови в сосуде;
- компьютерная томография – показывает размер и расположение артериального протока.
 Рентген малыша с ОАП
Рентген малыша с ОАП
На основе полученных данных лечащий врач может определить степень проблемы, насколько сильно артериальный проток нарушает гемодинамику. На этой основе выписываются рекомендации и делаются предписания.
Любой открытый артериальный поток требуется обязательно устранить. Чем опасен несвоевременно обнаруженный порок – описано выше. Избежать неприятных последствий поможет раннее вмешательство.
Открытый артериальный проток
Что такое открытый артериальный проток (боталлов проток)?
Боталлов проток (Рис 1, Видео 1) – это сосуд, который в норме функционирует у плода и соединяет два магистральных сосуда сердца – аорту и легочную артерию. Существует он для того, что бы кровь могла обойти мимо легкие, которые у внутриутробно не функционируют. В течение первых дней жизни новорожденного малыша боталлов проток в норме закрывается. Иногда случается, что открытый артериальный проток не закрывается, что приводит к ряду неприятных проблем. Проток, который не закрылся в течение месяца жизни ребенка, считается врожденным пороком сердца.
Естественное течение порока. Или к чему приведет открытый боталов проток?
Дело в том, что этот сосуд все еще соединяет два больших сосуда сердца – аорту и легочную артерию. Давление в аорте намного превышает давление в легочной артерии. Поэтому через открытый артериальный проток с аорты в легкие попадает избыточное количество крови, что сначала приведет к частым бронхолегочным заболеваниям, а при очень больших боталловых протоках – к необратимым изменениям в сосудах легких и неоперабельности. Кроме того, большой боталлов проток значительно увеличивает нагрузку на сердце, особенно на левый желудочек. Поэтому затягивать с лечением этого порока нельзя.
Лечение открытого артериального протока.
В настоящее время не существует такого боталлова протока, который нельзя было бы закрыть нетравматичным эндоваскулярным методом, который позволит избежать разреза, шрамов и длительной реабилитации. Хирургическое лечение этого порока осталось в прошлом, хирурги закрывают боталлов проток только недоношенным детям или в странах, где медицина имеет недостаточное финансирование. Во всех развитых странах Европы и Америки этот порок устраняется исключительно эндоваскулярно в ренгеноперационных. К тому же вероятность осложнений при эндоваскулярном лечении намного меньше.
Процедура эндоваскулярного закрытия.
|
Рис 2 – Внешний вид окклюдера |
|
Рис 3 — Внешний вид спирали |
При эндоваскулярном закрытии через маленький прокол в бедренные сосуды в сосуды сердца и в боталлов проток заводятся тоненькие трубочки, так называемые катетеры. Используя рентген и контрастное вещество, доктор оценивает размер и форму боталлова протока, после чего он выбирает самое подходящее окклюзирующее (от англ. Occlusion – закупорка) устройство. В качестве таких устройств могут использоваться окклюдеры (рис 2; Видео 1, 2, 3) или спирали (рис 3; Видео 4, 5, 6).
Выбор устройства для закрытия происходит во время операции, и зависит от размера и формы боталлова протока. Как правило, для больших протоков используются окклюдеры, для маленьких — спирали. В течение полугода окклюзирующие устройства полностью обрастают собственными клеточками сердца, происходит, так называемая, эндотелизация. Сброс через боталлов проток в 90% случаев прекращается сразу же после процедуры, в остальных случаях – по окончанию периода эндотелизации устройства.
Реабилитация после процедуры
1. Пациентов выписывают, как правило, на следующий день после процедуры. 2. В течении 6 месяцев рекомендуется проводить антибиотикопрофилактику инфекционного эндокардита.
У нас наибольший в Украине опыт по эндоваскулярному лечению открытых артериальных протоков – более 300 операций. Мы имеем доступ к оборудованию для закрытия боталлового протока любого размера и формы. Также, специализируемся на лечении дефектов межпредсердной и межжелудочковой перегородок. Для того чтобы попасть к нам на консультацию или госпитализироваться позвоните по одному из телефонов или запишитесь на прием онлайн.
|
Видео 1 — Боталлов проток |
|
Видео 2 – В этой красочной анимации Вы сможете увидеть, как закрывают боталлов проток окклюдером |
|
Видео 3 – Видео из операционной: кровь через открытый боталлов проток (сосуд по центру) попадает из аорты (крупный сосуд справа) в легочную артерию (сосуд слева) |
|
Видео 4 — Видео из операционной: проток перекрыт окклюдером. Сброс крови прекратился |
|
Видео 5 – А в этом видео Вы сможете увидеть, как закрывают боталлов проток спиралью |
|
Видео 6 – Видео из операционной: кровь через открытый боталлов проток (сосуд по центру) попадает из аорты (крупный сосуд справа) в легочную артерию (сосуд слева) |
|
Видео 7 — Видео из операционной: проток перекрыт спиралью. Сброс крови практически прекратился |
С чем связано возникновение патологии
Почему артериальный проток не закрывается точно неизвестно, однако учеными были предложены возможные причины того, почему так происходит:
Советуем почитать:Открытое овальное окно у ребенка
- преждевременные роды;
- перенесение женщиной краснухи, гриппа, герпеса, энтеровируса, паротита, вируса Коксаки или ЦМВ во время беременности;
- использование ею медицинских препаратов, оказывающих негативное воздействие на плод;
- присутствие у нее сахарного диабета либо гипотиреоза;
- употребление алкогольных напитков, наркотиков будущей мамочкой;
- радиационное воздействие на нее;
- малый вес младенца (менее 2 с половиной килограммов);
- генетическая предрасположенность;
- хромосомные аномалии. Например, синдром Эвардса, Дауна или Шерешевского-Тернера;
- наличие других ВПС;
- кислородное голодание.
 Предполагается, что ОАП может возникнуть, если у женщины был сильный токсикоз и другие осложнения во время беременности
Предполагается, что ОАП может возникнуть, если у женщины был сильный токсикоз и другие осложнения во время беременности
Этиология
Специалисты выделяют внешние и внутренние причины заболевания. Эндогенные факторы связывают с генетической предрасположенностью, нарушениями эндокринной регуляции. К экзогенным факторам относят:

- неблагоприятную экологическую ситуацию;
- производственную вредность (работа с летучими химическими соединениями);
- соматические болезни беременной женщины;
- вредные привычки будущей матери (хроническая никотиновая интоксикация, употребление алкоголя во время гестации);
- прием различных фармакологических препаратов.
Внимание!
Порок развития часто диагностируется у детей, которые рождены раньше срока, у глубоко недоношенных младенцев. Существует четкая корреляция ОАП сердца у новорожденного и веса ребенка при рождении, чем она меньше, тем выше риск обнаружения болезни.
Часто аномалия развития сердца сочетается с пороками развития других органов и систем, например, мочеполовой, пищеварительной. В этой ситуации причиной возникновения патологии будет дыхательное расстройство, явления асфиксии, необходимость проведения кислородотерапии и парентерального питания.
Когда должен закрыться
Боталлов (артериальный) проток является структурным образованием сердца плода. Через проток кровь, которая выбрасывается левым желудочком в аорту, попадает в легочный ствол и возвращается снова в левую камеру сердца. При нормальном течении внутриутробного развития плода сразу после его рождения происходит закрытие артериального протока. Он превращается в соединительнотканный тяж. Кислород, который попадает в легкие новорожденного во время первого вдоха, запускает процесс закрытия протока утолщенной интимой. В результате происходит изменение направления тока крови.
Если по каким-то причинам произошло формирование порока, боталлов проток остается открытым и продолжает осуществлять свою функцию, он не зарастает. Состояние характеризуется нарушением легочного кровообращения, нормальной работы сердечной мышцы. ОАП часто выявляется у детей младше трех лет. В редких случаях диагноз может быть поставлен подростку или взрослому пациенту.
Почему не у всех новорожденных закрывается
Причины развития открытого артериального протока у детей до конца не изучены. Специалистами выделены факторы, которые выступают в качестве провокатора заболевания:
- маленькая масса грудничка в раннем неонатальном периоде;
- преждевременные роды;
- гипоксия плода хронического характера;
- врожденный порок сердца;
- различные авитаминозы;
- генетическая предрасположенность;
- близкородственные браки у взрослых;

- возраст беременной старше 35 лет;
- хромосомные патологии, например, синдром Эдвардса, Марфана, Дауна;
- острый инфекционный процесс в начале беременности (краснуха);
- вредные пристрастия (хроническая алкогольная и никотиновая интоксикация, употребление наркотических средств);
- рентгеновское облучение;
- употребление фармакологических препаратов, чей профиль безопасности не доказан;
- работа с химическими реагентами на протяжении первой половины гестации;
- аутоиммунные, системные болезни;
- развитие ревматического эндокардита у плода;
- эндокринные заболевания, например, недостаточная выработка гормонов щитовидной железы, сахарный диабет.