Деформация грудной клетки
Содержание:
- Лечение и операция при килевидной деформации грудной клетки
- Лечение воронкообразной ГК
- Килевидная деформация у детей
- Подходы к диагностике
- Причины патологии
- Дефекты грудины
- Причины
- Последствия и терапия
- Диагностика заболеваний легких с помощью рентгена грудной клетки
- Почему возникает патология?
- Признаки и диагностика
Лечение и операция при килевидной деформации грудной клетки
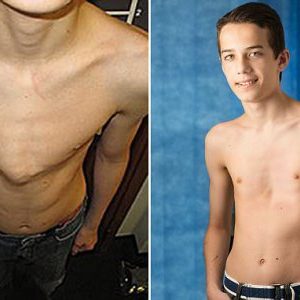 Радикально исправить дефект грудной клетки при ее килевидной деформации можно только при помощи хирургического метода. Такие консервативные методы, как лечебная физкультура, дыхательная гимнастика, массаж, неэффективны – они не влияют на физические параметры структур организма в целом и грудной клетки в частности. С их помощью можно только улучшить общее состояние пациента.
Радикально исправить дефект грудной клетки при ее килевидной деформации можно только при помощи хирургического метода. Такие консервативные методы, как лечебная физкультура, дыхательная гимнастика, массаж, неэффективны – они не влияют на физические параметры структур организма в целом и грудной клетки в частности. С их помощью можно только улучшить общее состояние пациента.
Некоторые торакальные хирурги предлагают пациентам так называемую безоперационную коррекцию с использованием специальной компрессионной системы Ферре, которую носят пациенты.
Но такая методика не является абсолютной панацеей при описываемом заболевании по следующим причинам:
- ее целесообразно применять только в раннем возрасте – в это время кости и хрящи сохраняют определенную гибкость, поэтому ношение специального аппарата может корректировать их форму;
- корректирующий аппарат необходимо носить несколько лет, и дети тяжело переносят процедуру. До конца термина ношения терпит только половина пациентов, другая половина отказывается от лечения раньше;
- из-за длительного сдавливания кожные покровы в области грудины могут истончаться и становиться чересчур пигментированными.
Обратите внимание
Так как, в отличие от воронкообразной, грудная клетка к существенным нарушениям со стороны ее органов не приводит, торакальные хирурги на оперативном вмешательстве не настаивают – при его проведении возникают дополнительные риски.
Оперативное лечение может быть проведено по настоянию пациента – для коррекции косметического дефекта. Даже в этом случае врачи рекомендуют оценить потребности в коррекции и прибегать к операции только в крайних случаях, если психологическое состояние пациента из-за уродующей деформации оставляет желать лучшего.
Используются две основных разновидности хирургического лечения килевидной грудной клетки:
- по методу Абрамсона;
- по методу Марка Равича с открытым доступом.
Метод Амбрансона считается малоинвазивным и менее травматичным, поэтому наиболее популярен. Во время операции к ребрам подшивают пластины, которые удаляют через несколько лет – после максимально полной коррекции формы грудной клетки.
Метод Равича более радикальный – осуществляется пластика грудной стенки, во время которой проводится большое количество манипуляций с пересечением грудных мышц и мышц живота, реберных хрящей и грудины. Последнюю выводят в физиологическое положение.
Существуют паллиативные методы, при помощи которых привести грудную клетку в нормальное состояние не получится, но благодаря некоторым ухищрениям визуальное восприятие килевидной деформации ликвидируется. Так, мужчинам рекомендуется накачать грудные мышцы, а женщинам – установить силиконовые импланты молочных желез.
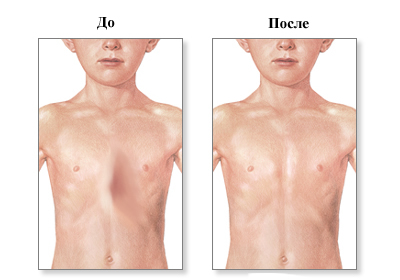
Лечение воронкообразной ГК
 ЛФК начинают проводить при воронкообразной грудной клетке с грудного возраста
ЛФК начинают проводить при воронкообразной грудной клетке с грудного возраста
Чем меньше ребенок, тем менее заметна деформация. У новорожденных грудная клетка в основном состоит из хрящиков. Доктор Комаровский, говоря о лечении воронкообразной грудной клетки у ребенка, призывает родителей не паниковать. У большей части детей этот симптом пропадает в первый месяц жизни. Если этого не происходит, нужно исправлять патологию, пока скелет еще не сформирован.
Зарядка направлена на укрепление мышц и правильное формирование скелета. Для самых маленьких рекомендованы следующие упражнения.
- Движение ручками вверх, вниз, сгибание и разгибание в плечевых и локтевых суставах.
- Ребенка выкладывают на живот, стимулируя ползание.
- Выполняют перевороты со спины на живот, поочередно через правый и левый бок.
При впалой грудной клетке полезны занятия на гимнастическом мяче. Малыша кладут на мяч с поддержкой и качают на животе и спинке. После 8 месяцев можно выполнять наклоны за игрушкой, а также динамические упражнения. Делать массаж и гимнастику мама может дома самостоятельно. Предварительно нужно посоветоваться со специалистом и ознакомиться с приемами и техникой выполнения процедур.
У старших детей деформацию первой стадии можно лечить консервативным способом. ЛФК и регулярный массаж способствует расслаблению мышц, улучшает кровообращение на проблемном участке.
Пациента обучают гимнастике с форсированным выдохом, что способствует увеличению экскурсии грудной клетки и емкости легких. Подобное действие оказывают занятия плаванием с задержкой вдоха.
Простые упражнения, направленные на укрепление мышечного корсета, ребенок сможет выполнить сам.
- Сидя, упираясь руками в пол, развести ноги в стороны. Поднимать таз, прогибая при этом корпус.
- Лежа на спине подтянуть ногу и прижать колено к туловищу, затем выпрямить ее вверх и вернуться в исходное положение.
- Выполнять движения, имитируя езду на велосипеде.
- Лежа на животе заносить руки через стороны вперед, одновременно сводить и разводить ноги.
- Исходное положение то же, приподнимать вверх руки с гимнастической палкой, заводя их за спину.
Комплекс необходимо сочетать с принципами правильного дыхания. Выдох следует делать при выполнении усилия, когда мышцы максимально напряжены. Вдох во время расслабления, возвращаясь в исходное положение. Комплекс делают в медленном темпе, повторяя движения до 8–10 раз.
Для наращивания мышц тренировки делают с гантелями или другими тяжелыми предметами. Можно применить обычные пластиковые бутылки с водой. Начинать лучше с объема в пол-литра, постепенно увеличивая нагрузки. Ребята подростковой возрастной группы могут работать на тренажерах.
Килевидная деформация у детей
Болезнь выявляется чаще всего в раннем детстве. Но в некоторых случаях симптомы малозаметны, поэтому она диагностируется в период интенсивного роста организма – в 11-13 лет.
Ухудшение работы дыхательной системы, кровообращения, сердца в первые годы ребенка отсутствуют. А вот деформация у подростков часто сопровождается:
- отдышкой;
- ишемией;
- потливостью;
- быстрой физической и умственной усталостью;
- тахикардией.
Все это проявляется при активной физической деятельности. Если симптомы беспокоят без физической нагрузки, то требуется срочное хирургическое вмешательство. Специалисты объясняют это не особенностями патологии, а тем, что больные имеют астенический тип телосложения: общая худощавость, узкая грудина, слабо развитая мускулатура.
Внешний дефект вызывает беспокойство и зачастую является преградой для нормальной социализации ребенка. В школе дети подвергаются насмешкам, что приводит к психическим нарушениям: замкнутости, стеснительности, робости, иногда агрессии.
Подходы к диагностике
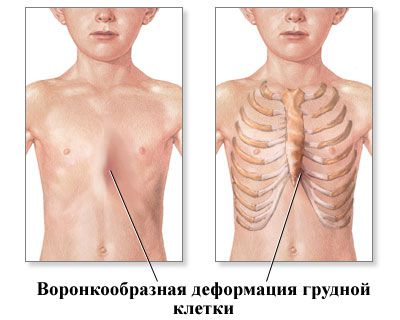
Диагноз pectus excavatum устанавливается уже при осмотре. Но для выявления сопутствующих пороков развития, осложнений, определения, является ли воронкообразная деформация изолированным дефектом либо указывает на наследственную болезнь, необходимы дополнительные обследования.
- Электрокардиография – нужна для выявления нарушения ритма и проводимости, которые могут быть вызваны сдавлением.
- Рентгенограмма грудной клетки – с её помощью можно оценивать тяжесть деформации (рассчитываются специальные индексы), степени смещения сердечной мышцы, некоторую патологию лёгких.
- Ультразвуковое исследование сердца определяет правильность работы, обнаруживает аномалии строения, неправильный ток крови. Ультразвуковое исследование других внутренних органов может обнаружить их пороки развития, поможет распознать наследственные синдромы.
- Измерение функции внешнего дыхания оценит вместимость лёгких и поможет сделать выводы об их работе.
- Тесты на физическую выносливость делаются на беговой дорожке. Они позволяют сделать выводы о работе сердца и лёгких во время физической нагрузки.
- Компьютерная томография, магнитно–резонансная томография помогут определить степень деформации и сдавления внутренних органов. Данные исследования позволяют воссоздать трёхмерное изображение структур грудной клетки, где ясно определяется компрессия или смещение внутренних органов.

Причины патологии
Нарушение такого типа чаще всего бывает врожденным. Ученые сходятся на четырех вариантах развития заболевания, основанных на нарушениях развития эмбриона. Перечислим причины воронкообразной формы груди у грудничка:
- Дефектное формирование хрящевой и костной ткани (ребер, грудины) у эмбриона. В местах роста костей возникают нарушения. Затем наблюдается отставание в развитии костей скелета.
- Аномалия развития диафрагмы, в особенности в участках, где прикрепляются ребра. В результате реберный каркас принимает неправильную форму: мышечный слой грудной клетки затягивает в воронку. Этот процесс впоследствии нарушает физиологически верное строение туловища.
- Неправильное положение плода в период беременности, из-за которого возникает давление на грудную клетку. Причиной обычно служит маловодье.
- Заражения, вредные вещества или абсцессы в утробе матери, из-за которых происходят деструктивные нарушения в скелете плода.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Причины
Килевидная грудная клетка образуется еще при внутриутробном развитии. Происходит такое из-за сильного неестественного разрастания хрящевой ткани грудины и ребер.
Внимание: доказано, что более чем в четверти случаев патология носит наследственный характер и появляется в семьях, где уже встречался данный дефект. Причиной образования деформации у остальных больных являются различные факторы, влияющие на формирование скелета ребенка при внутриутробном развитии
Причиной образования деформации у остальных больных являются различные факторы, влияющие на формирование скелета ребенка при внутриутробном развитии.
- Часто такое случается при механическом или термическом воздействии на плод. Это могут быть травмы живота беременной женщины, полученные случайно или при несчастном случае. Ушиб может случиться при падении, бытовых неудобствах или активном поведении старшего ребенка. Нарушение развития скелета может также происходить при сильном переохлаждении женщины или повышенной температуре окружающей среды.
- К химическим факторам относится вдыхание беременной женщиной токсичных веществ, частый контакт с бытовой химией, неблагоприятная экологическая обстановка. Нарушать нормальное протекание беременности могут также некоторые лекарственные препараты, которые женщина принимает без назначения врача.
- В последнее время доказано, что часто аномалии внутриутробного развития возникают по психологическим причинам. Если беременная женщина постоянно подвергается стрессам, переживает, нервничает или раздражается, это сильно отражается на ребенке. Неблагополучными в этом отношении становятся беременные женщины, работающие в нервных условиях с постоянной ответственностью, те, у кого неблагоприятная психологическая обстановка в семье или тяжелые бытовые условия, приводящие к неудовлетворенности и стрессу.
- Часто провоцируют развитие аномалий скелета различные соматические или эндокринные заболевания беременной женщины. Это может быть обструктивный бронхит, язва желудка, ишемическая болезнь сердца, сахарный диабет, гипотиреоз.
- В сотни раз увеличивается риск различных врожденных патологий, в том числе появление клиновидной грудной клетки, при наличии у женщины вредных привычек. Если во время беременности курить или часто вдыхать табачный дым, употреблять алкоголь или наркотики, рождение здорового ребенка невозможно.

Чаще всего аномалия появляется во время внутриутробного развития под влиянием негативных факторов
Последствия и терапия
На первый взгляд может показаться, что килевидная грудная клетка, в отличие от западающей воронкообразной деформации, не несет никакой опасности для состояния внутренних органов и всего организма. Однако это ошибочное мнение. Во-первых, увеличивающийся килевидный выступ влечет за собой выворачивание реберных дуг, оказывает влияние на скелет и, как следствие, на всю опорно-двигательную систему.
 Со временем хрящевая ткань начинает окостеневать, совместно с прочими костными структурами образует клин. На этом этапе исправлять данную деформацию уже крайне сложно. Кроме того, она начинает оказывать негативное влияние на работу сердечной мышцы, вызывая различные заболевания сердечно-сосудистой системы.
Со временем хрящевая ткань начинает окостеневать, совместно с прочими костными структурами образует клин. На этом этапе исправлять данную деформацию уже крайне сложно. Кроме того, она начинает оказывать негативное влияние на работу сердечной мышцы, вызывая различные заболевания сердечно-сосудистой системы.
Именно поэтому врачи так настойчиво рекомендуют исправлять данный дефект, пока он представляет лишь незначительную угрозу с эстетической точки зрения и не превратился в трудно поддающийся воздействию прочный костный клин.
Существует также опасность развития совокупности сопутствующих патологий. Согласно наблюдениям, люди, имеющие килевидную грудную клетку, обладают еще и такими особенностями, как:
- недоразвитие жировой клетчатки;
- нарушения работы органов зрения;
- заболевания сердечно-сосудистой системы;
- аномально высокий рост;
- чрезмерно удлиненные пальцы;
- гипермобильность суставов.
 Любая из этих проблем развивается самостоятельно, однако тот факт, что именно они часто сопутствуют килевидной деформации грудной клетки, заставляет предполагать в данном случае фактор сцепленного наследования.
Любая из этих проблем развивается самостоятельно, однако тот факт, что именно они часто сопутствуют килевидной деформации грудной клетки, заставляет предполагать в данном случае фактор сцепленного наследования.
По этой самой причине чаще всего дети начинают испытывать разного рода трудности, как то повышенная утомляемость, одышка, учащение сердцебиения при физических нагрузках. С одной стороны эти проблемы вызваны не деформацией грудной клетки, а сопутствующими заболеваниями, с другой стороны, рассматривать их дискретно не представляется возможным.
Как лечить?
Подавляющее большинство людей, имея выбор между операцией и консервативным лечением, безусловно, предпочтут второе. Однако практика показывает, что без оперативного вмешательства килевидная грудная клетка не подлежит полному исправлению.
 Различного рода дыхательные упражнения, занятия ЛФК, массажи и т.д., конечно, приносят пользу, укрепляют здоровье, развивают грудную и прочую мускулатуру, благотворно действуют на опорно-двигательный аппарат, но остановить аномальное разрастание хрящевой ткани и ее последующее окостенение они не могут.
Различного рода дыхательные упражнения, занятия ЛФК, массажи и т.д., конечно, приносят пользу, укрепляют здоровье, развивают грудную и прочую мускулатуру, благотворно действуют на опорно-двигательный аппарат, но остановить аномальное разрастание хрящевой ткани и ее последующее окостенение они не могут.
Поэтому килевидная грудная клетка предполагает лечение путем оперативного вмешательства.
Однако эта мера может оказаться действенной только при лечении килевидной деформации грудной клетки у детей, до того как она трансформируется в костный клин. К тому же носить подобный корсет необходимо около двух лет, до тех пор, пока хрящевое образование не перестанет выступать, что тоже представляет собой определенную трудность.
Операционное лечение
Самым действенным способом лечения килевидной грудной клетки, безусловно, является операция. Существует множество методов ее проведения, вот лишь несколько из них:
- торакопластика по Равичу;
- операция по Абрамсону;
- торакопластика по Дольницкому-Дирдовской;
- торакопластика по Кондрашину;
- торакопластика по Тимощенко.
Как правило, в основе большинства из них лежит процесс частичного удаления тела грудины с последующим совмещением ее остатков с ребрами и фиксацией новой конфигурации в пределах анатомической нормы. Фиксация производится посредством наложения швов и за счет натяжения грудных мышц и мышц живота. Все манипуляции производятся через разрез кожи различной конфигурации.
Такая пластина поддерживает анатомически нормальное состояние грудины и способствует устойчивому исправлению деформации. Через полгода ее удаляют. Либо устанавливают пластины в виде обода, которые необходимо носить около трех лет.
 После проведения операции пациенту показана госпитализация в течение минимум десяти дней. Спустя пару месяцев можно приступить к небольшим физическим нагрузкам, например, плаванию.
После проведения операции пациенту показана госпитализация в течение минимум десяти дней. Спустя пару месяцев можно приступить к небольшим физическим нагрузкам, например, плаванию.
К полноценному режиму жизни, лишенному каких-либо ограничений, можно вернуться через полгода после операции. В большинстве случаев оперативное вмешательство полностью помогает полностью удалить килевидную деформацию грудной клетки.



Диагностика заболеваний легких с помощью рентгена грудной клетки
|
|
|
|
|
Затемнение всего легкого |
Уплотнение всего легкого, оно приобретает более насыщенный светлый оттенок. |
Ателектаз (спадение легкого), отек, казеозная пневмония. |
|
Затемнение доли легкого |
Доля легкого уплотняется и становится светлее остальной легочной ткани. |
Долевая пневмония, инфаркт легкого, плеврит, диафрагмальная грыжа. |
|
Синдром круглой тени |
В ткани легкого появляется округлый светлый участок, имеющий повышенную плотность. |
Пневмония, туберкулез, доброкачественная или злокачественная опухоль, эхинококковая киста. |
|
Синдром диссеминации |
Во всей легочной ткани встречаются светлые множественные участки, размером до 1 см. |
Наблюдается при туберкулезе, пневмонии, множественных метастазах. |
|
Синдром кольцевидной тени |
Одиночные или множественные темные участки, окруженные светлым венчиком. |
Представляют собой полости в легких. Они образуются при туберкулезе, раскрытии абсцесса, распаде раковых метастазов, эхинококковой кисте. |
|
Синдром просветления |
Легкое темнее, чем в норме. |
Наблюдается при попадании воздуха в грудную полость, при пневмотораксе или эмфиземе. |
|
Изменение легочного рисунка |
Увеличение количества линейных теней в ткани легкого. |
Наблюдается при воспалении легких (пневмонии), бронхоэктатической болезни. |
|
Изменение корней легких |
Корни легкого расширены, могут быть кольцевидные тени. |
Застой крови в легких или воспаление лимфоузлов в области корня легкого. |
Бронхит на рентгене грудной клетки
ангиныгриппабактериямивирусамипереохлаждениекурениеинфекциямокротызакупоркойповторных обостренийХронический бронхит проявляется следующими признаками на рентгене грудной клетки:
- корень легкого уплотнен, отчетливо контурирован;
- стенки бронхов уплотнены и принимают вид белых полос;
- могут быть видны деформации бронхов в виде «нити бисера»;
- легочной рисунок уплотнен;
- есть участки сниженной плотности в легких (полости).
Пневмония (воспаление легких) на рентгене грудной клетки
Основными проявлениями пневмонии на рентгене грудной клетки являются:
- Усиление легочного рисунка. Появляется в самом начале заболевания, говорит о воспалении и расширении сосудов.
- Затемнение участка легкого. При ограничении процесса плеврой оно имеет четкие контуры, но если пораженный участок меньше сегмента, то он имеет нечеткие контуры.
- Круглые множественные тени размером до 1 см. Являются участками инфильтрации и образования абсцессов.
- Расширение корня. Происходит по причине воспалительной инфильтрации. Могут быть видны увеличенные лимфатические узлы в виде круглых теней у корня легкого.
- Экссудат в плевре. Появляется при осложнении пневмонии плевритом. Для уточнения диагноза используют компьютерную томографию, ультразвуковое исследование (УЗИ).
https://youtube.com/watch?v=MCvf-qaVIXc
Туберкулез на рентгене грудной клетки
Признаками первичного туберкулезного очага на рентгене являются:
- Круглая одиночная тень. В начале заболевания выглядит как очаг сегментарной пневмонии. Со временем уменьшается, может кальцинироваться.
- Расширение лимфатических сосудов. Выглядит как «дорожка», соединяющая первичный узел с корнем легкого.
- Расширение корня легкого. Корень легкого увеличен, так как воспаление распространяется на лимфатические узлы, расположенные в области корня легкого.
распространениеПроявлениями вторичного туберкулезного процесса на рентгене являются:
- Множественные однотипные тени. Это признак диссеминации процесса по всему легкому.
- Туберкулема. Это крупная тень представляет собой прогресс первичного очага. Внутри находится творожистый распад ткани легкого, кальцификаты, снаружи – инфильтрация и воспаление. Необходимо дифференцировать с опухолями легких.
- Казеозная пневмония. Характеризуется поражением целой доли, с ее распадом и некрозом. На рентгене выглядит как обширное затенение целой доли с различной интенсивностью.
- Цирротический туберкулез легких. Результатом развития туберкулезного процесса является замена легочной ткани на рубцовую. Средостение смещается в сторону поражения, легочное поле неоднородно из-за участков склероза, вздутий легочной ткани.
Бронхиальная астма на рентгене грудной клетки
Бронхиальная астмаодышкеудушьюк примеру, хронический бронхитРентгенологическими признаками бронхиальной астмы во время приступа являются:
- расширение легочных полей;
- повышенная прозрачность ткани легкого;
- уплощение купола диафрагмы.
Почему возникает патология?
Существует около 30 предположений, которые объясняют возникновение воронкообразной груди
Важность наследственных факторов можно подтвердить наличием похожих пороков у родственников пациентов
Деформация груди и дисплазия соединительной и хрящевой ткани развивается также в результате ферментативных нарушений.
При этом заболевание может проявить себя сразу после рождения ребенка или по мере его взросления. В этом случае происходит уменьшение объема грудной клетки и нарушаются функции внутренних органов.
Постепенно усиливается искривление позвоночника. С возрастом хрящ становится все более рыхлым и образуются полости асбестовой дегенерации. Кроме того, увеличивается количество межклеточного вещества.
Признаки и диагностика
На плановом осмотре педиатра можно заметить видимые изменения ГК: ее размеров, формы, симметричности. При выслушивании сердца и легких слышны хрипы, шумы в сердце, тахикардия. Заподозрив патологию, педиатр направит ребенка на дальнейшее углубленное обследование к травматологу-ортопеду или торакальному хирургу.
Параметры грудной клетки (глубина, ширина), степень ее изменения, а также характер определяют с помощью торакометрии.
Диагностика также включает в себя проведение рентгенографии в боковой и прямой проекции, что позволяет оценить выраженность деформации, насколько сместилось сердце и есть ли изменения в легких, сколиоз. Однако при планировании оперативного лечения пациенту делают КТ. Оно помогает оценить степень компрессии, смещения сердца, степень сдавливания легких и асимметрию деформации.
Оценить работу сердечно-сосудистой и респираторной систем можно с помощью:
- спирометрии;
- ЭКГ, ЭхоКГ;
- дополнительной консультации детского пульмонолога и кардиолога.











