Грыжа диафрагмы: симптомы, причины возникновения, методы лечения, прогнозы
Содержание:
- Симптоматика
- Симптомы ущемления
- Причины диафрагмальных грыж
- Диагностика грыжи пищеводного отверстия диафрагмы
- Ответы на часто задаваемые вопросы
- Какую диету нужно соблюдать при грыже пищевода?
- Какие могут быть последствия грыжи пищевода?
- Что такое хиатальная грыжа пищевода?
- Что делать, если обнаружена грыжа пищевода во время беременности?
- Берут ли в армию с грыжей пищевода?
- Как грыжа пищевода кодируется в МКБ?
- Можно ли заниматься спортом людям, у которых есть грыжа пищевода?
- Какие народные и нетрадиционные методы лечения помогают при грыже пищевода?
- Лечение
- Причины
- Нетравматические диафрагмальные грыжи
- Этиология
- Симптоматика
Симптоматика
Симптомы этого патологического состояния зависят от места локализации отверстия в диафрагме. Но зачастую такие симптомы не специфичны, и могут свидетельствовать о проблемах с органами пищеварительного тракта, расположенными в грудной области – быть связанными с болезнями пищевода, желудка или 12-перстной кишки. Причём если грыжа имеет небольшие размеры, симптомы могут вовсе отсутствовать – появляются они лишь тогда, когда она увеличивается.
Первые симптомы, на которые жалуется пациент, это:
- постоянная изжога, которая не проходит даже при приёме антацидов, и усиливается, если наклонить туловище вперёд;
- отрыжка воздухом.
Связаны эти симптомы с нарушениями работы клапана пищевода, что приводит к проникновению воздуха в желудок, а также проникновению желудочного содержимого в пищевод.
Другие симптомы, возникающие при грыже пищевода или диафрагмального отверстия, это:
- боль в области грудной клетки, которая может возникать вследствие сдавливания органов, располагающихся в грыжевом мешке;
- кашель, не связанный с простудными заболеваниями;
- учащение сердцебиения, которое возникает после приёма пищи;
- ощущения жжения за грудиной;
- вздутие и боль в животе, возникающие вследствие попадания воздуха в кишечник из-за патологических изменений в области анатомической перегородки.
В тех случаях, когда в области пищевода происходит защемление, может возникнуть кровотечение, которое приводит к развитию у пациента анемии. Если произошло ущемление грыжи, могут возникнуть и такие симптомы, как:
- тошнота;
- повышение температуры тела;
- сильная боль в левой части грудной клетки.
Отметим, что часто симптомы грыжи диафрагмы пациенты принимают за симптомы других заболеваний, таких как патологии сердечно-сосудистой системы или болезни органов ЖКТ
Поэтому очень важно своевременно диагностировать болезнь и назначить лечение, дабы избежать развития тяжёлых осложнений
Симптомы ущемления
Ущемление объясняется застреванием прошедших сквозь грыжевой канал органов в несвойственном месте, невозможностью возвращения. Основной причиной становится внезапное сокращение мышц диафрагмы или перекрут грыжевого мешка. Появляются значительно более мучительные симптомы, чем на фоне течения заболевания.
Они вызваны нарушением кровообращения в переместившихся органах, некрозом тканей. Боли становятся режущими, интенсивными, локализуются за грудиной, постоянны, иррадиируют в спину и живот. Изжога воспринимается как чувство жжения. Появляется обильная отрыжка, затем рвота. Живот вздут, усиливается слабость. Повышается температура тела, иногда пациента знобит.
При фиброгастроскопии, проводимой по экстренным показаниям, обнаруживают изменение цвета ущемленного отдела, от серо-синего до черного (гангрена). Пациента следует немедленно оперировать. Своевременное удаление защемленных частей органов — единственная возможность спасти жизнь.
Причины диафрагмальных грыж
Заболевание является полиэтиологическим. Во взрослом возрасте патология зачастую развивается при сочетании нескольких эндогенных или экзогенных провоцирующих факторов, врожденное грыжевое выпячивание формируется в результате генетических мутаций. Специалисты в сфере хирургии и гастроэнтерологии называют следующие группы причин и предпосылок возникновения грыж диафрагмы:
- Аномалии диафрагмальных мышц и пищевода. Недоразвитие отдельных участков и аплазия части диафрагмы может иметь как наследственное, так и дизэмбриогенетическое происхождение. Семейные формы пороков развития, в том числе укорочение пищевода, вероятнее всего наследуются по мультифакторному или аутосомно-рецессивному типу. Грыжи диафрагмальной локализации в сочетании с гипоплазией пальцев, расщеплением неба и верхней губы выявляются у пациентов с синдромом Фринса. Возможной причиной дефекта является воздействие вирусных и токсических мутагенов на 8 неделе гестации.
- Дисплазия соединительной ткани. Наследуемое нарушение синтеза и пространственной организации коллагена, эластина, белково-углеводных комплексов проявляется снижением прочности и повышением эластичности соединительнотканных волокон. При повышении нагрузок на диафрагмальные участки с ослабленными волоконными структурами возможно их растяжение, формирование дефектов. Подтверждением диспластического происхождения части грыж диафрагмы считается сочетание патологии с варикозной болезнью, геморроем, миопией, сколиозом, другими врожденными коллагенопатиями.
- Травматические повреждения диафрагмы. Нарушение целостности диафрагмальных волокон наблюдается при резких ударах в область ребер и живота со значительным смещением пищевода, верхней части желудка, проникающих колотых, режущих, огнестрельных ранах грудной и брюшной полости. У части пациентов грыжа развивается после выполнения операций на диафрагме — чресплевральной, сагиттальной, срединной чрезбрюшинной диафрагмотомии, проводимой для ревизии органов верхнего этажа брюшной полости, при раке желудка, пищевода, резекции печени, дренировании заднего средостения и др.
- Повышение давления в брюшной полости. Играет ключевую роль при наследственной дисплазии соединительной ткани. Вероятность образования грыжи возрастает при тяжелых физических нагрузках, запорах, ожирении, крупных неоплазиях брюшных органов, асцита. Наличие диафрагмальных грыжевых образований подтверждается почти у половины пациентов, страдающих рецидивирующей бронхолегочной патологией с сухим надсадным кашлем (хроническим бронхитом, бронхиальной астмой). В группу риска входят женщины, выносившие многоплодную беременность или родившие нескольких детей.
- Хронические заболевания ЖКТ. Язва желудка, двенадцатиперстной кишки, хронический холецистит, панкреатит могут осложняться гипермоторной дискинезией. В результате продольных сокращений мускулатуры пищевода происходит вертикальная тракция органов ЖКТ, увеличивается нагрузка на фасциальные связки, диафрагмальные сухожилия, растягивается пищеводное отверстие диафрагмы. Аналогичная ситуация возникает при хронических эзофагитах со стойким воспалительным спазмом мышечных волокон или рубцовом укорочении органа после химических, термических, лучевых ожогов.
По мнению ряда авторов, образованию грыж способствует возрастное снижение тонуса диафрагмальных мускульных волокон, мышечная дистрофия после осложненных родов, тяжелых интоксикаций, сепсиса, других неотложных состояний. При нарушениях иннервации происходит локальная релаксация мышцы с образованием так называемых диафрагмальных невропатических грыж.
Диагностика грыжи пищеводного отверстия диафрагмы
Для диагностики ГПОД, помимо детального расспроса пациента, используется почти все способы исследования, применяемые в гастроэнтерологии. К обязательным методам диагностики относятся:
- клиническое и рентгенологическое обследование;
- фиброэзофагогастродуоденоскопия (ФЭГДС);
- эзофаготонометрия;
- pH-метрия пищевода и желудка;
- УЗИ брюшной полости.
Ведущими инструментальными методами считаются рентген-диагностика и ФЭГДС.
Рентген-диагностика
Благодаря рентгенологическому методу диагностики произведены фундаментальные исследования ГПОД, разработаны классификации, изучены различные формы данной патологии, разработан ряд показаний и противопоказаний к различным видам лечения хиатальных грыж.
Современное полное название — «Полипозиционное рентгендиагностическое исследование пищевода, желудка и двенадцатиперстной кишки с использованием жидкой взвеси сульфата бария на трахоскопе».
Данное рентгенологическое обследование позволяет достоверно диагностировать различные формы ГПОД, включая “малые” эзофагеальные грыжи, выявлять недостаточность кардии, гастроэзофагеальный рефлюкс, рефлюкс-эзофагит, исключать недостаточность кардии, связанную с нарушением пассажа пищи в нижележащих отделах ЖКТ.

Эндоскопическая эзофагогастродуоденоскопия
В середине XX века были разработаны и широко внедрены в клиническую практику новейшие технологии в эндоскопии. Они позволили значительно расширить возможности диагностики гастроэнтерологических заболеваний.
Особенность эндоскопической эзофагогастродуоденоскопии заключается в:
- использовании гибкой волоконной оптики и создании эндоскопических приборов — фиброгастроскопов;
- высокой разрешающей способности этих приборов с возможностью проводить исследования при визуализации изображения на мониторе;
- малоинвазивности эндоскопической диагностики;
- минимальном проценте возникающих осложнений;
- отсутствии необходимости специальной подготовки пациента, проводимой перед началом эндоскопических исследований;
- амбулаторном характере способов эндоскопической диагностики.
Всё это позволяет рекомендовать данный метод диагностики не только пациентам, но и населению в целом для проведения диспансеризации и выявления заболевания на ранних этапах.
Конечно же, эндоскопическая диагностика ГПОД — непростая процедура, однако врачами ФЭГДС она рассматривается в качестве скринингового метода, показанного всем пациентам, включая людей с минимальными симптомами гастроэзофагеального рефлюкса, диспепсии или дисфагии (нарушения пищеварения или глотания), а также всем, кто страдает заболеваниями пищеварительного тракта.
К основным прямым и косвенным симптомам ГПОД, обычно проявляющимся при осуществлении ФЭГДС, относятся:
- уменьшенное расстояние от передних резцов до кардии;
- уменьшенная длина абдоминального отдела пищевода;
- грыжевая полость;
- “второй вход” в желудок;
- зияние (раскрытие) кардии или её неполное смыкание;
- пролапс (выпячивание) слизистой желудка в пищевод;
- рефлюкс (обратный ток) содержимого желудка в полость пищевода;
- сегментарная дилятация (расширение) пищевода в области девятого сегмента;
- отсутствующая, слабо визуализирующаяся или размытая Z-линия;
- уплощённая складка кардиоэзофагального перехода, обнаруженная во время инверсионного осмотра кардии;
- сглаженый угол Гисса, также обнаруженный во время инверсионного осмотра кардии.
Большую часть перечисленных эндоскопических симптомов ГПОД можно выявить благодаря видеомониторированию во время ФЭГДС, что помогает установить безошибочный диагноз.
Ответы на часто задаваемые вопросы
Какую диету нужно соблюдать при грыже пищевода?
Главная цель диеты при грыже пищеводного отверстия диафрагмы – борьба с изжогой. Рекомендации по питанию:
- Лучше принимать пищу в течение дня часто, небольшими порциями.
- Избегайте продуктов, которые вызывают изжогу, таких как шоколад, лук, пряные продукты, цитрусовые и продукты на основе томатов.
- Избегайте алкоголя.
- Последний прием пищи должен быть не позже чем за 2-3 часа до сна.
- Поддерживайте здоровый вес. Вам нужно похудеть, если у вас избыточная масса тела или ожирение.
- Откажитесь от курения.
- Приподнимите головной конец вашей кровати так, чтобы он находился на 15 см выше ножного.
Какие могут быть последствия грыжи пищевода?
Возможные осложнения грыжи пищеводного отверстия диафрагмы:
- Гастрит, язвенная болезнь желудка.
- Скрытое кровотечение. За счет постоянной кровопотери развивается анемия, которая проявляется в виде бледности, слабости.
- Инвагинация пищевода – состояние, при котором орган заворачивается сам внутри себя. Иногда происходит внедрение нижней части пищевода в грыжевой мешок.
- Укорочение пищевода.
- Ущемление грыжи.
Что такое хиатальная грыжа пищевода?
«Хиатальная грыжа» – синоним термина «грыжа пищеводного отверстия диафрагмы, пищеводная грыжа». Эти словосочетания обозначают одно и то же.
Что делать, если обнаружена грыжа пищевода во время беременности?
Симптомы грыжи пищеводного отверстия во время беременности такие же, как у небеременных.
Операция во время беременности противопоказана, поэтому применяется консервативное лечение. Врач назначает диету, дает рекомендации по поводу питания. Из медикаментозных средств назначают антациды (препараты, снижающие кислотность в желудке, например, Маалокс), обволакивающие и вяжущие средства (отвар зверобоя, ромашки, ольхи), иногда спазмолитики.
Обычно аксиальные грыжи во время беременности менее опасны. Параэзофагеальные чаще ущемляются. Во время родов возникает высокий риск ущемления аксиальных и параэзофагеальных грыж, поэтому врачи обычно рекомендуют женщинам роды путем кесарева сечения.
Берут ли в армию с грыжей пищевода?
Это зависит от того, приводит ли к нарушениям грыжа пищеводного отверстия диафрагмы:
- Если диафрагмальная грыжа приводит к нарушению функций органов грудной клетки, и ущемляется 2 раза в год или чаще – категория Д (не годен к военной службе). Офицеров и контрактников признают ограниченно годными.
- Если результаты лечения удовлетворительные, и диафрагмальная грыжа не приводит к указанным нарушениям – категория В (ограниченно годен к военной службе). Офицеров и контрактников признают годными с незначительными ограничениями.
Как грыжа пищевода кодируется в МКБ?
Диафрагмальные грыжи в Международной классификации болезней 10 пересмотра имеют несколько обозначений:
K44 – диафрагмальная грыжа:
- K44.0 – диафрагмальная грыжа, при которой имеется непроходимость, но нет гангрены;
- K44.1 – диафрагмальная грыжа, при которой развилась гангрена;
- K44.9 – диафрагмальная грыжа, при которой нет непроходимости и гангрены.
Q40.1 – врожденная грыжа пищеводного отверстия диафрагмы.
Q79.0 – врожденная диафрагмальная грыжа.
Можно ли заниматься спортом людям, у которых есть грыжа пищевода?
При грыже пищеводного отверстия диафрагмы противопоказаны два вида физических нагрузок:
- поднятие тяжестей;
- упражнения для брюшного пресса.
Также противопоказано ношение тугих ремней и бандажей. Упражнения для остальных групп мышц выполнять разрешается. Более подробную информацию можно получить у своего лечащего врача, специалиста в области спортивной медицины.
Какие народные и нетрадиционные методы лечения помогают при грыже пищевода?
Некоторые представители нетрадиционной медицины утверждают, что могут «вправить» грыжу пищевода, нажав на желудок и вернув его тем самым в нормальное положение. Обычно такие целители используют собственные руки, надавливая ими на живот «в нужных местах».
Нет никаких доказательств того, что подобные манипуляции помогают убрать грыжу пищевода. Эффективность таких методов не подтверждена ни одним исследованием.
Народная медицина может помочь справиться с изжогой, но перед применением тех или иных методов лучше посоветоваться с врачом.
Источник статьи: http://www.polismed.com/articles-gryzha-pishhevoda-simptomy-prichiny-diagnostika.html
Лечение
Консервативное лечение
Показано, когда симптомы заболевания не выражены, а грыжа пищевода небольших размеров. Лечение в 99% случаях соответствует таковому, которое проводится при гастроэзофагеальном рефлюксе. Кроме того, неотъемлемая часть этого лечения — коррекция режима питания и образа жизни.
Однако, к сожалению, иногда не возможно обойдись без хирургического вмешательства.
Хирургическое лечение
Проводиться если имеются показания к нему:
- тяжелый эзофагит, не поддающийся лечению медикаментами
- грыжа пищевода больших размеров, особенно если она сопровождается затруднением прохождения пищи и/или забросом пищи из желудка в пищевод
- хиатальная грыжа с большой вероятностью ущемления или уже вызвавшая развитие осложнений (анемия, сужения пищевода и так далее)
- анатомическая недостаточность нижнего сфинктера диафрагмы
- околопищеводная грыжа
- пищевод Баррета
Операцию не проводят во время беременности, при тяжелом течении сопутствующих заболеваний (сердца и сосудов, сахарный диабет, тромбофлебит, злокачественное новообразование и другие).
Цели операции:
- восстановление нормальных анатомических структур пищевода и желудка, а также взаимоотношений между ними
- создание антирефлюксного механизма, который препятствует забросу содержимого желудка в пищевод
Операции при грыже пищевода
Их существует несколько видов, каждая из них имеет свои достоинства и недостатки. Поскольку проводится с использованием разных методик, а также — доступов к грыжевому мешку: открытым способом или при помощи лапароскопа.
Фундопликация по Ниссену
Наиболее распространенная операция. Проводится она как открытым способом (доступ через разрез грудной клетки или передней брюшной стенки), так и с использованием лапароскопической техники.
Суть операции
Окутывание верхней трети желудка вокруг пищевода (создание манжеты), что препятствует забросу желудочного содержимого в пищевод. После чего верхнюю часть желудка опускают в брюшную полость и сшивают ножки диафрагмы. Благодаря этому уменьшается диаметр диафрагмального отверстия пищевода.
Операцию по Ниссену не проводят пациентам, у которых имеется дисфагия и тяжелый эзофагит (воспаление пищевода), нарушена моторика (движения) пищевода или он сужен.
- Часто при длительно текущем заболевании пищевод укорачивается, поэтому опустить его в брюшную полость не представляется возможным. В этом случае часть желудка оставляют грудной полости, что приводит к рецидиву (возврату) заболевания.
- Не предусмотрена возможность фиксации созданной манжеты, что приводит к её соскальзыванию и рецидиву.
Преимущества
Возможность провести операцию, используя лапароскопическую технику. То есть с минимальным травматизмом, что позволяет уменьшить сроки нахождения пациента в стационаре, а также быстрее вернуться к обычной жизни. Кроме того, при использовании такой методики значительно уменьшается риск послеоперационных осложнений.
Операция Белси
Она применятся, когда хиатальная грыжа больших размеров и рефлюкс-эзофагит выражен. Выполняется через разрез в шестом межреберном промежутке слева от грудины (торакальный доступ).
Суть операции
Фиксация (закрепление) нижнего отдела пищевода и пищеводного сфинктера к диафрагме, а также подшивание дна желудка к передней стенке пищевода.
Торакальный доступ тяжелее переносится больными, а болевой синдром более выражен.
Преимущества
Имеется возможность ликвидировать сопутствующую патологию в грудной полости.
Гастрокардиопексия
Осуществляется через разрез по средней линии живота выше пупка (лапаротомия).
Суть — подшивание верхней трети желудка и пищевода к различным поддиафрагмальным структурам: круглой связке печени, большому сальнику и так далее.
Наиболее часто применяется гастрокардиопексия по Хиллу: верхняя треть желудка и пищевод прочно фиксируются к предаортальной фасции и срединной связке диафрагмы.
Преимущества
- Имеется возможность ликвидировать сопутствующую патологию в брюшной полости (желчнокаменная болезнь, язва желудка или двенадцатиперстной кишки и так далее).
- Хорошие результаты операции и малое количество осложнений.
Недостатки
Хирургу во время операции довольно сложно найти медиальную дугообразную связку и предаортальную фасцию.
Методика Аллисона
Суть — ушивание грыжевых ворот: ножек диафрагмы. Доступ осуществляется через разрез в седьмом или восьмом межреберье.
Высокая частота рецидивов (до 10%). К тому же не устраняет гастроэзофагеальный рефлюкс. Поэтому как самостоятельный метод сейчас не применяется, а идет в комплексе с другими хирургическими способами лечения грыж пищевода.
Причины
несколько факторов:
- Ослабление мышечно-связочного аппарата пищевода и диафрагмы: связка Морозова-Саввина и мышечно-сухожильная мембрана Бертелли-Лаймера. Они нередко с возрастом теряют свою упругость и уже не справляются с возложенной на них задачей. Это ведет к нарушению работы нижнего пищеводного клапана (сфинктера). Кроме того, имеют место возрастные изменения в мышцах, которые образуют пищеводное отверстие диафрагмы. В результате они расслабляются, приводя к расширению самого отверстия и формированию грыжевых ворот. Нередко с возрастом происходит резорбция (рассасывание) жировой ткани под диафрагмой. Именно эти причины и объясняют частое формирование грыжи пищеводного отверстия диафрагмы у лиц старше 60 лет. Однако в некоторых случаях эти же моменты могут привести к образованию грыжи и у молодых людей. Например, у малотренированных.
- Генетическая предрасположенность к формированию грыжи пищевода: врожденная слабость соединительной ткани (синдром Марфана, плоскостопие и другие.). Поэтому нередко грыжа пищевода сочетается с бедренной или паховой грыжей. Сюда же можно отнести и астеническое телосложение (длинные конечности, тонкая кость, слабо развитая мускулатура), которое также наследуется.
- Систематическое или внезапное повышение давления в брюшной полости приводит к расширению пищеводного отверстия диафрагмы. В результате некоторые внутренние органы или их части выходят в грудную клетку. Наиболее частые причины повышения внутрибрюшинного давления
- выраженное вздутие живота (метеоризм)
- беременность (особенно повторная) или тяжелые роды
- скопление свободной жидкости в брюшной полости (асцит), которое имеет место при циррозе, сердечной недостаточности или злокачественных новообразованиях
- длительный и упорный кашель при заболеваниях дыхательных путей (например, при хронической обструктивной болезни легких грыжа формируется в 50% случаев)
- чрезмерная физическая нагрузка (поднятие тяжестей) или тяжелый физический труд, особенно при слабости мышечно-связочного аппарата пищевода и диафрагмы
- неукротимая рвота
- тяжелая степень ожирения
- хронические запоры
- частое переедание
- Чрезмерное подтягивание пищевода кверху, которое возникает по двум причинам:
- Нарушение двигательной функции пищевода: усиленные продольные сокращения (сокращения в длину). В результате нарушается продвижение пищевого комка по пищеводу при отсутствии каких-либо органических изменений в нем. К этому приводят некоторые заболевания желудочно-кишечного тракта: язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит или холецистит и другие. При этих недугах усиливается двигательная активность желудка, а также повышается давление в нем. Что ведет к возникновению гастроэзофагеального рефлюкса (заброс агрессивного желудочного содержимого в пищевод). К примеру, описаны триады:
- Кастена, для которой характерно сочетание язвы двенадцатиперстной кишки, хронического холецистита, а также грыжи пищевода.
- Сайнта, включающая в себя хронический холецистит, грыжу пищевода и дивертикулез кишечника (образование в стенке кишечника выпячиваний размером один-два сантиметра).
- Укорочение пищевода за счет рубцовых изменений, которые чрезмерно подтягивают его кверху в грудную полость. Нередко рубцы образуются после химических или термических ожогов, на фоне пептической язвы пищевода (язва, возникшая в результате агрессивного воздействия желудочного сока) и некоторых других заболеваний. Как видите, болезни желудочно-кишечного тракта довольно часто приводят к формированию грыжи пищевода. Причем существует закономерность: чем более длительно протекает недуг, тем вероятнее всего образуется грыжа.
- Нарушение двигательной функции пищевода: усиленные продольные сокращения (сокращения в длину). В результате нарушается продвижение пищевого комка по пищеводу при отсутствии каких-либо органических изменений в нем. К этому приводят некоторые заболевания желудочно-кишечного тракта: язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит или холецистит и другие. При этих недугах усиливается двигательная активность желудка, а также повышается давление в нем. Что ведет к возникновению гастроэзофагеального рефлюкса (заброс агрессивного желудочного содержимого в пищевод). К примеру, описаны триады:
- Травмы иногда становятся причиной образования грыжи пищевода:
- открытые повреждения диафрагмы — когда ранящий снаряд (нож, пуля, заточка) повреждает её, проникая через грудную клетку или брюшную полость
- закрытые повреждения диафрагмы возникают при тупых травмах живота (ушиб брюшной стенки с повреждением или без повреждения внутренних органов), а также при внезапном повышении внутрибрюшинного давления.
- Врожденная аномалия развития: короткий пищевод или «грудной желудок». При этой патологии желудок или только его верхняя часть находится в грудной полости, а пищевод в него входит высоко над диафрагмой. Этой патологией занимаются детские хирурги. Кроме всех перечисленных причин необходимо учитывать еще и тот факт, что тонус нижнего пищеводного сфинктера понижает кофеин, никотин, некоторые гормоны и лекарственные препараты.
Нетравматические диафрагмальные грыжи
К нетравматическим диафрагмальным грыжам относятся парастернальные и люмбокостальные грыжи (так называемые грыжи «слабых зон»). Парастернальные грыжи диафрагмы (грыжи Морганьи) – проникновение сальника или части поперечной ободочной кишки через щели Ларрея (грудинно-реберные треугольники) в диафрагме. Эти грыжи чаще располагаются справа (рисунок 6), при этом, на рентгенограмме в правом кардиодиафрагмальном углу определяется тень грыжи, а если грыжа содержит толстую кишку, на снимке определяются заполненные газом петли кишечника. Для диагностики парастернальных грыж необходимо применять РКТ и контрастное исследование кишечника, особенно при грыжевом выпячивании сальника.
 Грыжа Морганьи
Грыжа Морганьи
Рисунок 6. Правосторонняя грыжа Морганьи (парастернальная грыжа). А – рентгенограммы выполнены в прямой и боковой проекциях: на рентгенограмме в прямой проекции определяется грыжа в правом кардиодиафрагмальном синусе; на рентгенограмме в правой боковой проекции в грыже визуализируется толстая кишка, содержащая газ. Б – контрастное исследование толстой кишки
Люмбокостальные грыжи возникают в области щелей Богдалека (пояснично-реберных треугольников). Эти грыжи являются врожденными и в некоторых случаях сочетаются с аномалиями развития тонкой кишки и легкого. Люмбокостальные грыжи чаще обнаруживаются слева, на рентгенограмме в боковой проекции определяются над задним скатом диафрагмы (рисунок 7). В этих грыжах могут быть селезенка, почка, часть печени, жировая ткань.
 Грыжа Богдалека
Грыжа Богдалека
Рисунок 7. Правосторонняя грыжа Богдалека (люмбокостальная диафрагмальная грыжа) с грыжевым выпячиванием верхнего полюса правой почки (см стрелка). На третьем снимке определяется правосторонняя грыжа Богдалека с грыжевым выпячиванием верхнего полюса правой почки (см стрелка)
Также рекомендуем ознакомиться с «Рентгенологический атлас: Изменения Диафрагмы и Поддиафрагмального пространства».
Этиология
Диафрагмальная грыжа может быть обусловлена такими этиологическими факторами:
- дискинезия пищеварительного тракта;
- наличие опухолей или рубцов в самом пищеводе;
- сужение пищевода;
- повышенный и продолжительного характера метеоризм;
- хронические гастроэнтерологические заболевания, которые сопровождаются рвотой;
- доброкачественные или злокачественные опухоли в брюшной полости;
- скопление жидкости в брюшной полости — асцит;
- частые, длительного характера патологические процессы верхних дыхательных путей;
- повышение внутрибрюшного давления, что чаще всего обусловлено кашлем.
Следует выделить предрасполагающие факторы для развития такого патологического процесса:
- нарушения строения соединительной ткани мембраны;
- рефлюкс в анамнезе;
- хронический кашель;
- икота и заболевания, которые имеют в клинике такой симптом;
- смещение пищевода кверху;
- генетическая предрасположенность к такому типу заболеваний;
- перенесенные ранее травмы в области брюшной полости.
Врожденная диафрагмальная грыжа пищевода на данный момент не имеет четкой этиологической картины. Однако многие клиницисты отмечают, что такой тип патологии чаще всего встречается у тех детей, в анамнезе которых есть:
- синдром Марфана;
- плоскостопие.
Данное заболевание достаточно часто является следствием возрастных изменений — в группе риска люди, которым исполнилось 50 и более лет.
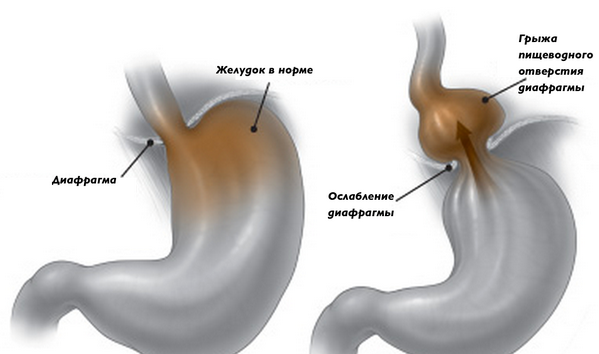 Диафрагмальная грыжа
Диафрагмальная грыжа
Симптоматика
Специфическим клиническим признаком данного патологического процесса считается болевой синдром. Боль возникает:
- при рефлюксе, который в обязательном порядке будет сопровождать диафрагмальную грыжу;
- при проникновении части желудка в грудную полость, так как сдавливаются его нервные окончания;
- из-за систематически проявляемого рефлюкса стенки пищевода растягиваются, что приводит к сдавливанию нервных окончаний;
- из-за спазмов пищевода.
Характеризуется болевой синдром следующим образом:
- тупая, умеренного проявления — сильные боли при таком заболевании отмечаются крайне редко;
- локализуется в верхней части загрудинной области;
- распространяется вдоль пищевода, иногда отдает в области между лопаток.
Проявляется:
- после приема пищи;
- при вздутии живота;
- после кашля;
- после физической нагрузки.
Как правило, после отрыжки, глубокого вдоха или принятия вертикального положения боль исчезает.
Признаки диафрагмальной грыжи следующие:
- отрыжка после употребления пищи;
- диафрагмальная грыжа у детей до года — срыгивание во время кормления;
- боль в момент проглатывания пищи — больному нужно часто запивать еду;
- изжога и отрыжка;
- жжение в области языка;
- неприятное давящее ощущение в загрудинной области;
- твердая пища проходит по пищеводу легче, чем жидкая или полужидкая.
Отрыжка характеризуется следующим образом:
- проявляется сразу после приема пищи — не имеет значения, жирное или постное было блюдо;
- во время отрыжки во рту присутствует кислый, крайне неприятный запах.
Срыгивание при грыже характеризуется следующим образом:
- может беспокоить больного ночью — так называемый «синдром мокрой подушки»;
- проявляется после приема пищи, если человек сразу принимает вертикальное положение;
- срыгивается небольшой объем содержимого желудка, но при особо тяжелом течении патологии возможна рвота.
Следует отметить, что в большинстве случаев симптомы диафрагмальной грыжи выражаются в латентной форме или вовсе отсутствуют. Даже если и отмечаются некоторые из вышеуказанных симптомов, достаточно часто это списывается на незначительные нарушения в работе желудочно-кишечного тракта, что и приводит к запоздалой постановке диагноза или вовсе к его отсутствию.














