Дыхательная недостаточность у детей
Содержание:
- Симптоматика
- Первая помощь при стенозе гортани 3-й и 4-й степени у детей
- Диагностика и лечение
- Симптомы
- Лечение дыхательной недостаточности у детей
- Признаки заболевания
- Симптоматика недуга
- ДН и степени её проявления в зависимости от происхождения
- Лечение молочницы в ротовой полости у взрослых
- Патогенез
- Лечение и первая помощь
- ОДН у новорожденных
- Хроническая сердечно-легочная недостаточность
- 3 Классификация
- I. По этиологии (по б.Е. Вотчалу):
Симптоматика
Дыхательная недостаточность бывает острой и хронической. Острая форма патологии возникает внезапно, развивается стремительно и представляет угрозу для жизни больного.
При первичной недостаточности поражаются непосредственно структуры респираторного тракта и органы дыхания. Ее причинами являются:
- Боль при переломах и прочих травмах грудины и ребер,
- Бронхообструкция при воспалении мелких бронхов, сдавлении дыхательных путей новообразованием,
- Гиповентиляция и дисфункция легких
- Поражение дыхательных центров в коре мозга — ЧМТ, наркотическое или лекарственное отравление,
- Поражение дыхательных мышц.
Вторичная дыхательная недостаточность характеризуется поражением органов и систем, не входящих в дыхательный комплекс:
- Кровопотеря,
- Тромбозы крупных артерий,
- Травматическое шоковое состояние,
- Кишечная непроходимость,
- Скопление гнойного отделяемого или экссудата в плевральной полости.

Острая дыхательная недостаточность проявляется довольно яркими симптомами. Больные жалуются на чувство нехватки воздуха, одышку, затрудненный вдох и выдох. Эти симптомы появляются раньше остальных. Обычно развивается тахипноэ — учащенное дыхание, которое практически всегда сопровождается дыхательным дискомфортом. Дыхательная мускулатура перенапрягается, для ее работы требуется много энергии и кислорода.
При нарастании дыхательной недостаточности больные становятся возбужденными, беспокойными, эйфоричными. Они перестают критически оценивать свое состояние и окружающую обстановку. Появляются симптомы «дыхательного дискомфорта» – кашель, свистящие, дистанционные хрипы, дыхание ослаблено, в легких тимпанит. Кожа становится бледной, развиваются тахикардия и диффузный цианоз, раздуваются крылья носа.
В тяжелых случаях кожные покровы приобретают сероватый оттенок и становятся липкими и влажными. По мере развития заболевания артериальная гипертензия сменяется гипотонией, сознание угнетается, развивается кома и полиорганная недостаточность: анурия, язва желудка, парез кишечника, дисфункция почек и печени.
Основные симптомы хронической формы заболевания:
- Одышка различного происхождения;
- Учащение дыхания – тахипноэ;
- Синюшность кожных покровов – цианоз;
- Усиленная работа дыхательной мускулатуры;
- Тахикардия компенсаторного характера,
- Вторичный эритроцитоз;
- Отеки и артериальная гипертония на поздних стадиях.
Пальпаторно определяется напряжение мышц шеи, сокращение брюшных мышц на выдохе. В тяжелых случаях выявляется парадоксальное дыхание: на вдохе живот втягивается внутрь, а на выдохе — движется к кнаружи.
 У детей патология развивается намного быстрее, чем у взрослых благодаря целому ряду анатомо-физиологических особенностей детского организма. Малыши более склонны к отекам слизистой оболочки, просвет их бронхов довольно узок, ускорен процесс секретообразования, дыхательные мышцы слабые, диафрагма стоит высоко, дыхание более поверхностное, а обмен веществ очень интенсивный.
У детей патология развивается намного быстрее, чем у взрослых благодаря целому ряду анатомо-физиологических особенностей детского организма. Малыши более склонны к отекам слизистой оболочки, просвет их бронхов довольно узок, ускорен процесс секретообразования, дыхательные мышцы слабые, диафрагма стоит высоко, дыхание более поверхностное, а обмен веществ очень интенсивный.
Перечисленные факторы способствуют нарушению дыхательной проходимости и легочной вентиляции.
У детей обычно развивается верхний обструктивный тип дыхательной недостаточности, который осложняет течение ОРВИ, паратонзиллярного абсцесса, ложного крупа, острого эпиглотита, фарингита, ларингита и трахеита. У ребенка изменяется тембр голоса, появляется «лающий» кашель и «стенотическое» дыхание.
Степени развития дыхательной недостаточности:
- Первая — затрудненный вдох и беспокойство ребенка, сиплый, «петушиный» голос, тахикардия, периоральный, непостоянный цианоз, усиливающийся при беспокойстве и исчезающий при дыхании кислородом.
- Вторая — шумное дыхание, которое слышно на расстоянии, потливость, постоянный цианоз на бледном фоне, исчезающий в кислородной палатке, кашель, осиплость голоса, втяжение межреберных промежутков, бледность ногтевых лож, вялое, адинамичное поведение.
- Третья — выраженная одышка, тотальный цианоз, акроцианоз, мраморность, бледность кожи, падение артериального давления, подавлена реакция на боль, шумное, парадоксальное дыхание, адинамия, ослабление тонов сердца, ацидоз, мышечная гипотония.
- Четвертая стадия является терминальной и проявляется развитием энцефалопатии, асистолии, асфикции, брадикардии, судорог, комы.
Развитие легочной недостаточности у новорожденных обусловлено не полностью созревшей сурфактантной системой легких, сосудистыми спазмами, аспирацией околоплодных вод с первородным калом, врожденными аномалиями развития дыхательной системы.
Первая помощь при стенозе гортани 3-й и 4-й степени у детей
Во время оказания первой помощи при стенозе 3-й степени у ребенка необходимо:
ввести дексаметозон в дозе 0,6 мг/кг или преднизолон в дозе 5—7 мг/кг до 30 мг внутривенно;
оказывая помощь при стенозе гортани у детей, нужно выполнять повторные ингаляции (ингаляции аэрозоля с кортикостероидами (пульмикорт, будесонид, гидрокортизон); сальбутамол внутрь 3—8 мг/сут при приступе астмы или профилактически, в виде аэрозоля по 1—2 дозы 3—4 раза в сутки или небулайзер-ингаляции по 1,25—2,5 мг при приступе астмы повторно; фенотерол ингаляционно в дозе 200 мкг, повторно 100 мкг через 5 мин или фенотерол — р-р для ингаляций 1 мг/мл: детям
Оказывая неотложную помощь при стенозе гортани 4-й степени у детей, выполняют:
- интубацию трахеи, при невозможности — конико-томия после введения 0,1 %-ного раствора атропина в дозе 0,05 мл/год жизни внутривенно или в мышцы полости рта;
- при сохранении глоточного рефлекса внутривенно вводят 20%-ный раствор натрия оксибутирата из расчета 0,4 мл/кг (80 мг/кг);
- дексаметазон в/м 0,6—1,0 мг/кг или преднизолон 30 мг в/м или 20 мг внутрь;
- во время транспортировки проводится инфузионная терапия для коррекции нарушений гемодинамики.
Всем детям со стенозом со 2-й до 4-й степени показана оксигенотерапия.
После оказания первой помощи при стенозе гортани у детей необходима немедленная госпитализация в отделение реанимации и интенсивной терапии.
Статья прочитана 1 905 раз(a).
Диагностика и лечение
Если вы замечаете у ребенка одышку, которая не связана с бегом, прыжками, следует обязательно посетить врача. От своевременной диагностики зависит прогноз. Врач оценивает цветы кожных покровов, считает, с какой частотой малыш дышит, участвуют ли в дыхательных движениях другие мышцы, которым по происхождению это не положено.
Для оценки качества дыхания проводят специальные функциональные пробы. К ним относится спирометрия, пикфлоуметрия. Измеряется объем легких, скорость продвижения потока воздуха по трахее, бронхам. Непременно нужен анализ крови на газовый состав. Он позволяет оценить насыщенность артериальной крови кислородом или углекислым газом, а именно этот показатель считается главным в установлении диагноза. Также важным считается проведение рентгенографии легких.
Для лечения могут применяться самые разные подходы, предусмотренные клиническими рекомендациями при соответствующем диагнозе.
Важно поддерживать и нормальное состояние бронхов, поэтому в лечении важное значение уделяется их дренажной способности. Могут применяться антибиотики, муколитические препараты, массаж грудной клетки и спины, ЛФК. Каковы прогнозы, сказать однозначно сложно, ведь сама респираторная недостаточность может выступать осложнением самых разных заболеваний
ДН слишком часто приводит к летальному исходу (среди других осложнений), а потому прогнозы врачи стараются не строить
Каковы прогнозы, сказать однозначно сложно, ведь сама респираторная недостаточность может выступать осложнением самых разных заболеваний. ДН слишком часто приводит к летальному исходу (среди других осложнений), а потому прогнозы врачи стараются не строить.
Нужно отметить, что примерно у трети детей с обструктивными хроническими заболеваниями развивается дыхательная недостаточность той или иной степени. Но более опасной считается респираторная недостаточность у детей с нейромышечными недугами, которые прогрессируют. Если не поддерживать их дыхательную систему, то гибель может наступить уже в течение года.


Особенности профилактики заключаются в том, чтобы правильно лечить дыхательные недуги, не пытаясь помочь ребенку народными средствами, а обращаясь к врачу. Это поможет предупредить формирование обструктивного хронического заболевания. Во время беременности профилактика должна быть направлена на предотвращение преждевременных родов, на формирование пороков развития сердца плода
В любом случае при появлении любых признаков нехватки кислорода, одышки важно обратиться к врачу как можно раньше
Если ребенок внезапно начал синеть, не может сделать полноценного вдоха или выдоха, либо дышит часто, но не может надышаться, нужна неотложная помощь. В домашних условиях возможности родителей ограничены. Нужно вызвать «Скорую помощь», расстегнуть на ребенке одежду, которая может сковывать движения грудной клетки, тугие воротнички, пояса.

Симптомы
Рестриктивная форма дыхательной недостаточности отличается рядом симптомов.
- Снижение показателей легочной емкости в целом, их остаточного объема, ЖЕЛ (данный показатель отражает уровень легочной рестрикции).
- Дефекты регуляторных механизмов появляются также из-за нарушений функционирования дыхательного центра, а также его эфферентных и афферентных связей.
- Проявление альвеолярной рестриктивной гиповентиляции. Клинически значимыми формами являются затрудненное и апнейстическое дыхание, а также его периодические формы.
- Обусловленное предыдущей причиной и дефектами физико-химического мембранного состояния расстройство трансмембранного ионового распределения.
- Колебания нейронной возбудимости в дыхательном центре и, как следствие, — изменения глубины и частоты дыхания.
- Расстройства внешней дыхательной центральной регуляции. Самые частые причины: новообразования и травмы в продолговатом (при воспалении или отеке, кровоизлияниях в мозговое вещество или желудочки), интоксикация (к примеру, наркотическими препаратами, этанолом, эндотоксинами, которые образуются при недостаточности печени или уремии), эндотоксинами, деструктивные трансформации мозговой ткани (к примеру, при сифилисе, сирингомиелии, рассеянном склерозе и энцефалитах).
- Дефекты афферентной регуляции деятельности дыхательного центра, которые проявляются избыточной или недостаточной афферентацией.
- Дефицит возбуждающей афферентации альвеолярной рестриктивной гиповентиляции. Уменьшение тонической неспецифической активности нейронов, расположенных в ретикулярной формации мозгового ствола (приобретенное или наследуемое, к примеру, при передозировке барбитуратов, наркотических анальгетиков, транквилизаторов и прочих психо- и нейроактивных веществ).
- Чрезмерная возбуждающая афферентация альвеолярной рестриктивной гиповентиляции. Признаки следующие: учащенное то есть тахипнож, ацидоз, гиперкапния, гипоксия. Каков еще патогенез рестриктивной дыхательной недостаточности?
- Чрезмерная тормозящая афферентация альвеолярной рестриктивной гиповентиляции. Самые частые причины: повышенное раздражение слизистых системы (при вдыхании человеком раздражающих веществ, к примеру, нашатырного спирта, при остром трахеите и/или бронхите во время вдыхания горячего или холодного воздуха, сильная боль в дыхательных путях и/или в грудной клетке (к примеру, при плевритах, ожогах, травме).
- Дефекты нервной эфферентной дыхательной регуляции. Могут наблюдаться из-за повреждений на тех или иных уровнях эффекторных путей, которые регулируют функционирование дыхательных мышц.
- Дефекты кортико-спинальных путей к мышцам дыхательной системы (к примеру, при сирингомиелии, ишемии спинного мозга, травме или опухолях), что приводит к утере осознанного (произвольного) контроля дыхания, а также переходу на «стабилизированное», «машинообразное», «автоматизированное» дыхание.
- Поражения путей, проводящие к диафрагме от дыхательного центра (к примеру, при травме спинного мозга или ишемии, полиомиелите или рассеянном склерозе), которые проявляются потерей дыхательного автоматизма, а также переходом на дыхание произвольного типа.
- Дефекты спинальных нисходящих путей, нервных стволов и мотонейронов спинного мозга к дыхательной мускулатуре (к примеру, при ишемии спинного мозга или травме, ботулизме, полиомиелите, блокаде проводимости нервов и мышц при использовании лекарств кураре и миастении, невритах). Симптомы следующие: уменьшение амплитуды движений дыхания и апноэ периодического характера.
Лечение дыхательной недостаточности у детей
Неотложная помощь
Детям с тяжелой степенью дыхательной недостаточности, приведшей к нарушению витальных функций, проводятся реанимационные мероприятия. Комплексом базовой реанимации должен владеть врач любой специальности. Реанимация проводится по принципу АВС, где
- А (Airway) – восстановление проходимости респираторного тракта,
- В (Breathing) — подача воздуха методом искусственной вентиляции,
- С (Circulation) — непрямой массаж сердца.
Если есть данные о попадании в рото-, носоглотку инородного предмета, то для его эвакуации проводят прием Геймлиха.
Дыхательная поддержка
Для восстановления нормального РаО2 нужно обеспечить поступление кислорода в альвеолы. Для этого используют воздушно-кислородную смесь с различными концентрациями О2. Существует ряд методов, позволяющих доставить смесь в трахео-бронхиальное дерево:
- Оксигенотерапия. Увлажненный кислород подается свободным потоком через носовые канюли или кислородную палатку. Метод приемлем для детей в сознании, с незначительными отклонениями SpO2. Нужно выбрать минимальную концентрацию оксигена, которая позволяет удерживать стабильные цифры сатурации выше 95%.
- СДППД (спонтанное дыхание с постоянным положительным давлением). Применяется у пациентов с самостоятельным дыханием, в качестве вспомогательной вентиляции. Поток обогащенного воздуха подается под определенным давлением через назальную маску или канюли.
- ИВЛ. Искусственная вентиляция легких полностью замещает внешнее дыхание. ИВЛ показана в ситуациях, когда дыхание отсутствует или не способно поддерживать адекватный уровень оксигенации. Ребенку проводится интубация трахеи, согласно возрасту и состоянию подбирается режим и параметры вентиляции.
Медикаментозная терапия
Главный принцип лечения дыхательной недостаточности — устранение причины. В зависимости от течения основного заболевания используются группы препаратов:
- антибиотики из ряда полусинтетических пенициллинов, цефалоспоринов, аминогликозидов; назначаются при инфекционно-воспалительных патологиях;
- муколитики для разжижения и эвакуации мокроты;
- диуретики показаны при сердечной недостаточности;
- растворы для инфузии применяются для профилактики дегидратации, поддержания стабильного АД;
- растворы микроэлементов вводятся при электролитных расстройствах или с целью их предупреждения;
- глюкокортикостероиды в виде ингаляций или системного приема с противоотечной и противовоспалительной целью;
- бронходилятаторы местно или перорально при обструктивном синдроме.
Признаки заболевания
И все-таки отличить гипервентиляционный синдром от другого заболевания, помогает неврологическая симптоматика. Невроз дыхательных путей, кроме присущих именно этому заболеванию проблем с дыханием, имеет и общие для всех неврозов симптомы:
- нарушения со стороны сердечно-сосудистой системы (аритмия, частый пульс, боли в сердце);
- неприятные симптомы со стороны пищеварительной системы (нарушения аппетита и пищеварения, запоры, боли в животе, отрыжка, сухость во рту);
- нарушения со стороны нервной системы могут проявляться в головных болях, головокружениях, обмороках;
- тремор конечностей, мышечные боли;
- психологические симптомы ( тревожность, панические атаки, нарушение сна, снижение работоспособности, слабость, периодически возникающая невысокая температура).
И конечно, невроз дыхательных путей имеет присущие именно этому диагнозу симптомы – ощущение недостатка воздуха, невозможность сделать полный вдох, одышка, навязчивая зевота и вздохи, частый сухой кашель, невротическая икота.
Главная особенность этой болезни – периодические приступы. Чаще всего они возникают как следствие резкого снижения концентрации углекислого газа в крови. Парадоксально, но сам больной при этом ощущает наоборот, как бы нехватку воздуха. Во время течения приступа, дыхание больного поверхностное, частое, оно переходит в краткосрочную остановку дыхания, а потом – чреда глубоких судорожных вдохов. Такие симптомы вызывают у человека панику, и в дальнейшем заболевание закрепляется за счет того, что пациент с ужасом ждет следующих возможных приступов.
Гипервентиляционный синдром может протекать в двух формах – острой и хронической. Острая форма имеет сходство с паническим приступом – возникает страх смерти от удушья и нехватки воздуха, невозможности глубоко дышать. Хроническая форма болезни проявляется не сразу, симптомы нарастают постепенно, заболевание может продолжаться длительный период времени.

Симптоматика недуга
В обостренном состоянии, сердечно-легочная недостаточность проявляется следующим образом:
- Дыхание больного становится поверхностным.
- Человек испытывает удушье, острую нехватку кислорода.
- Появляется бледность кожного покрова.
- Больной покрывается холодным потом.
- В области грудины ощущается острая боль.
Если же заболевание перешло в хроническую форму, симптомы проявляются несколько иначе. На первых порах, недуг развивается практически незаметно для больного. Со временем, появляется:
- одышка,
- учащенное сердцебиение,
- пульсация вен на шее,
- боль в области сердца,
- нарушения неврологического характера,
- отечность.
Поначалу эти симптомы появляются только после физической нагрузки. С развитием заболевания, явные признаки становятся более выраженными.
ДН и степени её проявления в зависимости от происхождения
Причины, провоцирующие развитие недостаточности лёгких, делятся на две группы – патология дыхательной системы и заболевания других внутренних органов, не имеющих отношения к газообмену.

Типы лёгочной ДН:
- Обструктивная – сформированная в результате нарушения проходимости бронхиального дерева. Причины – спазм гладких мышц, аллергия, отёк, скопление мокроты, инфильтрация (уплотнение) слизистой склероз эпителия, деструкция каркаса бронхов.
- Рестриктивная дыхательная недостаточность – уменьшение вентиляции лёгких за счёт снижения или ограничения расправления паренхимы. Это увеличивает нагрузку на мышцы грудной клетки, участвующие в процессе дыхания. Так повышаются энергетические затраты при вдохе-выдохе. Причины развития рестриктивного типа – снижение эластичности и растяжимости ткани лёгкого, фиброз паренхимы, ателектаз (спадение органа), диффузные опухоли, плеврит, скопление в грудной клетке выпота (жидкости), окостенение хрящей рёбер и ограничение движения в суставах. Рестриктивная недостаточность относится к формам травматической этиологии – сдавление грудной клетки, переломы костей, нарушающие анатомию лёгких.
- Смешанная ДН.
Существуют другие виды дыхательной недостаточности.
Торако-диафрагмальная недостаточность дыхания – появляется из-за ограниченного движения (экскурсии) грудной клетки и диафрагмы. При этом центральная регуляция дыхания функционирует нормально, передача нервных импульсов от ЦНС к дыхательной мускулатуре осуществляется без сбоев.
Нервно-мышечная ДН – развивается при нарушении работы дыхательной мускулатуры по причине сбоя иннервации мышечных волокон.
Центрогенная дыхательная недостаточность – дисфункция головного мозга, приводящая к неправильной регуляции дыхания. Патология развивается в результате травм, опухолей, длительного приёма седативных препаратов. При этих состояниях повышается порог возбудимости дыхательного центра, искажается импульсация, нарушается дыхательный ритм. Клинические проявления – уменьшение альвеолярной вентиляции, периодическое апноэ (остановка дыхания), поверхностное ночное дыхание.
Лечение молочницы в ротовой полости у взрослых
Существует множество препаратов, которые призваны бороться с грибком, вызывающим кандидоз. Они выпускаются в разных лекарственных формах. Для лечения молочницы в полости рта применяются таблетки и полоскания. Это дезинфицирующие растворы, щелочные и противогрибковые вещества. Полоскания помогают замедлить распространение и уничтожить грибок. А также они восстановят слизистую, снизят интенсивность неприятных ощущений и успокоят очаги воспаления. Обычно назначаются:
- раствор борной кислоты 2%,
- водный раствор Йодинола,
- натрия тетраборат,
- раствор пищевой соды.
Молочница на языке, в ротовой полости и глотке обычно лечится такими таблетками, как:
- Дифлюкан в капсулах. Курс лечения составляет 1–2 недели.
- Флуконазол. Курс лечения также 1–2 недели. Это один из самых сильных противогрибковых препаратов.
- Низорал. Курс лечения составляет 2–3 недели.
- Декаминовая карамель. Это таблетки для рассасывания. Длительность лечения также 1–2 недели.
Для местного лечения используются аппликации и смазывания слизистой тампоном, смоченным в лекарственных растворах. Это и анилиновые красители, например, раствор фукорцина, бриллиантовой зелени или синего метиленового, и препараты йода. Ещё в этом случае эффективны Левориновая и Нистатиновая мазь, таблетки Лизак и Лизоцим.
Помимо лекарственных средств, врач чаще всего назначает применение препаратов для повышения иммунитета и витаминов. Обычно это таблетки глюконата кальция, антигистаминные средства, витамины группы B, а также C и PP.
В качестве народных методов борьбы с ротоглоточным кандидозом у взрослых уже давно зарекомендовали себя полоскания следующими отварами средств:
- отвар из корней петрушки, багульника, зверобоя, семян укропа, дубовой коры, зверобоя, календулы,
- содовые полоскания,
- смазывание поражённых зон маслами шиповника, алоэ, облепиховым или оливковым,
- смазывания соками моркови, калины или клюквы,
- смазывание луковым и чесночным соком.
Все эти народные средства желательно применять только как вспомогательные методы лечения и для облегчения состояния больного. Тем более что в особо запущенных и сложных случаях они вряд ли помогут.
Патогенез
Схема некоторых патогенетических механизмов нарушения нормального газообмена в крови при бронхолегочной дыхательной недостаточности: 1 — нормальная альвеола (для сравнения); 2 — заполнение альвеолы экссудатом или транссудатом; 3 — сдавление легкого (альвеолы); 4 — уменьшение дыхательной поверхности альвеолы (рестрикция); 5 — нарушение проходимости дыхательных путей (обструкция); 6 — нарушение легочного кровообращения (кровоток от альвеолы отсутствует); 7 — нарушение диффузии газов через альвеолокапиллярную мембрану. Стрелки указывают направление движения и характер крови в кровеносных сосудах (черные стрелки — венозная кровь, белые стрелки — артериальная кровь, чернобелые стрелки — смешанная кровь).
Различают три вида механизмов нарушения внешнего дыхания (см.), ведущих к Д. н.: нарушение альвеолярной вентиляции, нарушение вентиляционно-перфузионных отношений и нарушение диффузии газов через альвеолокапиллярную мембрану (рис.).
Наиболее частым механизмом развития нарушения вентиляции альвеол является обструкция дыхательных путей. Движение воздуха по бронхам подчиняется закону Гагена — Пуазейля:
где: ΔF— прирост объема; r— радиус дыхательных путей; l — их длина; P1 и Р2 — давление в начале и конце дыхательных путей; Δt — промежуток времени и μ — коэффициент трения газа. Из этого закона вытекает следствие, что сопротивление потоку газа (R) обратно пропорционально квадрату площади сечения дыхательных путей, т. е.
Поэтому даже небольшое уменьшение просвета бронхов вызывает значительное затруднение дыхания. В первую очередь при этом нарушается экспираторная фаза, т. к. при выдохе вообще происходит нек-рое сужение бронхов, а во время форсированного выдоха может наблюдаться почти полное их спадение, ибо при значительной скорости потока газа давление в воздухоносных путях становится ниже внутриплеврального. Ускорение выдоха за счет сокращения экспираторных мышц еще больше увеличивает сопротивление, к-рое возрастает соответственно квадрату скорости потока газа. В результате резко увеличивается работа дыхания, что сопровождается усиленным потреблением кислорода дыхательными мышцами; если у здорового человека на это уходит 1—3% поступающего в организм кислорода, то при обструктивной Д. н., по данным О. А. Долиной (1965) и Гренвика (A. Grenvik, 1966), на работу дыхания расходуется до 35—50% потребляемого кислорода.
Большую роль в патогенезе Д. н. играет нарушение соотношения вентиляция — перфузия (кровоснабжение) легких. Одной из причин дыхательных расстройств в этих случаях может быть появление вентилируемых, но не перфузируемых альвеол, что приводит к возрастанию физиол, мертвого пространства и увеличению его отношения к дыхательному объему, к-рое у здорового человека не превышает 0,3. Другой причиной нарушения дыхания является перфузия невентилируемых участков, что увеличивает примесь венозной, не насыщенной кислородом крови к артериальной (в норме такая примесь не превышает 3% объема сердечного выброса) и ведет к возникновению гипоксии. Гиперкапния при этом, как правило, не развивается в связи с усиленной элиминацией углекислоты в гипервентилируемых участках легких. Поступление же кислорода в кровь практически не возрастает даже в участках с усиленной вентиляцией и адекватным кровотоком, т. к. кислородная емкость крови ограничена и в этих участках кровь уже при нормальной вентиляции почти максимально насыщена кислородом.
Нарушения диффузии газов через альвеолокапиллярную мембрану обычно не сопровождаются гиперкапнией в силу большой диффузионной способности углекислоты и, как правило, вызывают гипоксемию.
Диффузионный фактор Д. н. встречается довольно редко. Некоторые исследователи вообще берут под сомнение роль нарушений диффузии в развитии Д. п., однако образование гиалиновых мембран в легких (см. Гиалиново-мембранная болезнь новорожденных) способно существенно нарушить процесс диффузии. Это же явление наблюдается в различной степени и при утолщении альвеолокапиллярной мембраны в результате интерстициального воспалительного процесса в легких.
Лечение и первая помощь
Лечение дыхательной недостаточности можно разделить на два вида: неотложную помощь, а также диагностическое и симптоматическое лечение болезни. Неотложную помощь оказывают при острой ДН, когда состояние больного ухудшается буквально на глазах. До приезда скорой необходимо выполнить следующую последовательность действий:
- Уложить больного на правый бок.
- Развязать галстук, шейный платок, верхние пуговицы блузки или рубашки для того, чтобы обеспечить приток кислорода.
- Удалить инородные тела или мокроту из горла с помощью марли (при необходимости).
- Если произошла остановка дыхания, начать реанимационные мероприятия. Например, искусственное дыхание и массаж сердца.
Если же речь идет о хроническом состоянии, то для лечения дыхательной недостаточности нужно, прежде всего, выявить причины ее возникновения. Для этого проводятся различные лабораторные и диагностические исследования. Можно выделить основные группы лечения:
- Оксигенотерапия или лечение кислородом. Даже при небольшой дыхательной недостаточности врачи прибегают к этому методу для того, чтобы избежать гипоксии в тканях и поддержать организм. Этот способ лечения мгновенно улучшает текущее состояние больного, но, к сожалению, не решает долгосрочных проблем.
- Антибактериальная позволяет вылечить ДН обструктивного типа, так как воздействует на бактерии и микроорганизмы, вызвавшие заболевание органов дыхания.
- Гормональные препараты типа «Пульмикорта» и «Преднизолона» помогают устранить отек легких и облегчить дыхание. При хронических болезнях органов дыхания эти препараты назначаются в качестве поддерживающей терапии.
- Бронхолитические и противовоспалительные препараты («Беродуал», «Сальбутомол») назначают для устранения обструкции. Они начинают действовать уже через несколько часов.
- Муколитические средства («Лазолван», «Амброксол») прописывают в случае сухого кашля и «застойной» мокроты.
- В случае тяжелого течения болезни с обильным отделением мокроты для профилактики воспаления в легких назначают дренажный массаж и санацию верхних дыхательных путей.
- Дыхательная гимнастика может значительно улучшить состояние больного в том случае, если проводится своевременно и регулярно.

ОДН у новорожденных
Недостаточность у новорожденных чаще происходит у тех детей, которые родились с низким весом. Свою роль играет и гипоксия эмбриона во время внутриутробного развития. Как следствие гипоксии развивается спазм сосудов, что ведет к недостатку кислорода.
ОДН у новорожденных возникает при засасывании в дыхательные пути внутренних вод, мекония, кровяной жидкости,
а также при пороках развития органов для дыхания:
- недоразвитие легких;
- закрытие носовых ходов;
- возникновение сообщения между пищеводным каналом и трубкой трахеи.
Это патологическое состояние возникает в первые дни или часы после появления на свет. Часто к острой недостаточности приводит внутриутробная или постнатальная пневмония.
Хроническая сердечно-легочная недостаточность
В связи с тем, что хроническая форма этой патологии развивается в течение многих лет, ее клинические проявления менее выражены. Так как в основе заболевания чаще всего лежат патологии дыхательной системы, то и проявляется оно в первую очередь одышкой. К ней могут присоединяться следующие симптомы:
- боли в груди;
- аритмия;
- тахикардия;
- цианоз;
- отеки на ногах;
- набухание вен шеи;
- энцефалопатия.
По мере того как болезнь прогрессирует, симптомы начинают усиливаться, и если вначале они появлялись после определенных нагрузок, то на заключительных стадиях (в стадии декомпенсации) это происходит в полном покое.
3 Классификация
Классификация дыхательной недостаточности довольно сложна и включает в себя разделения, основанные на этиологии, механизме возникновения и скорости течения. Так, в зависимости от этиологии выделяют следующие виды ДН:
- Обструктивную ДН — развивается при нарушении проходимости трахеобронхиального дерева, вследствие перекрытия его инородным телом, слизью или гноем. Такое состояние характерно при хронических бронхитах, опухолевых образованиях, растущих в просвет бронха и уменьшающих его просвет, бронхоспазме, различных стриктурах трахеи и бронхиального дерева и др.
- Рестриктивная — связана с нарушением эластичности легочной ткани. Дыхательную недостаточность рестриктивного типа еще называют ограничительной, так как происходит уменьшение растяжимости легких, что не позволяет осуществлять полноценный цикл вдоха и выдоха. Подобный вид ДН развивается при плевритах, гидротораксе, пневмотораксе, пневмосклерозе, кифосколиозе и др.
- Смешанная — при этом виде ДН имеются рестриктивные нарушения дыхания совместно с обструктивными. Развивается при длительно текущих заболеваниях сердечно-сосудистой системы в комбинации с патологией легких (легочное сердце).
- Гемодинамическая ДН — возникает в том случае, когда участок легочной ткани перестает кровоснабжаться. При непоступлении крови к альвеолам не происходит газообмен и организм не получает кислорода. Такое состояние развивается при закупорке тромбом или эмболом ветвей легочной артерии, в результате чего определенный участок легких выключается из кровообращения, и чем он больше, тем опаснее нарушение. Заболевание называется тромбоэмболия легочной артерии или ТЭЛА.
- Диффузная — особый вид дыхательной недостаточности также называется болезнью гиалиновых мембран или респираторным дистресс-синдромом. Особенно часто развивается у детей, рожденных раньше срока, и связана с недостаточностью сурфактанта в альвеолах. Суть образования этого типа дыхательной недостаточности заключается в том, что происходит утолщение мембраны между капилляром и альвеолой и газообмен через нее становится невозможен. У детей это связано с недоношенностью и незрелостью самой мембраны, а у взрослых с привлечением в легкие клеточных элементов, которые осаждаются в альвеоле и утолщают ее стенку, тем самым блокируя газообмен.
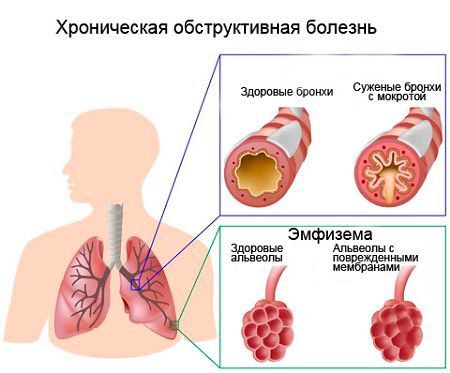
Обструктивный тип ДН, в последующем образуется эмфизема
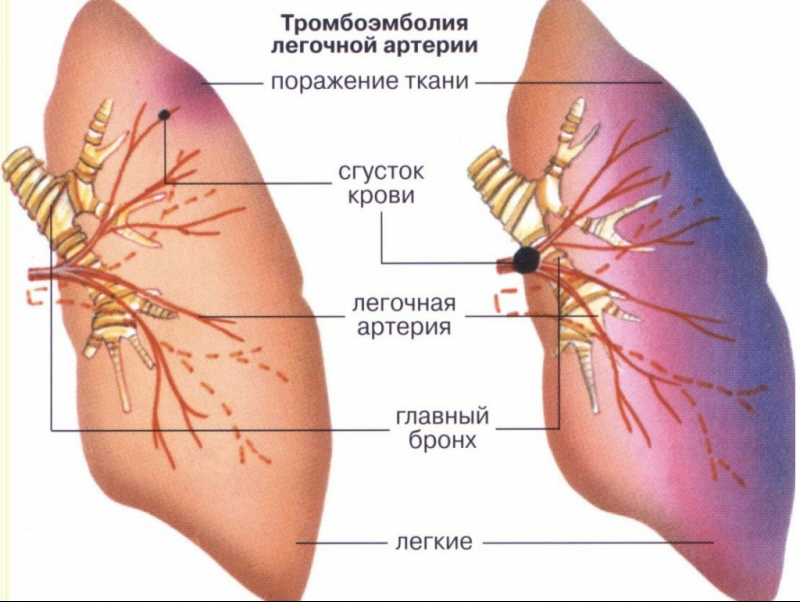
Тромбоэмболия легочной артерии
I. По этиологии (по б.Е. Вотчалу):
1. Центрогенная
(нарушение центральной регуляции
дыхания):
а) поражение ствола
головного мозга
б) угнетение
центральной регуляции дыхания в
результате отравления депрессантами
дыхания:
1. барбитураты,
наркотики
2. отравление
высокими концентрациями СО2
в) энцефалиты
г) неврозы
2. Нервно-мышечная:
а) расстройство
деятельности дыхательных мышц при
повреждении спинного мозга (травма,
полиомиелит и др.)
б) расстройство
двигательных нервов (полиневрит)
в) поражение
нервно-мышечных синапсов (ботулизм,
миастения, гипокалиемия, отравление
курареподобными препаратами, препаратами,
обладающими миорелаксирующим действием,
транквилизаторами, ганглиоблокаторами)
3. Торако-диафрагмальная
или париетальная(может быть вызвана
расстройством биомеханики дыхания)
а) при патологии
грудной клетки (перелом ребер, кифосколиоз,
болезнь Бехтерева)
б) высокое стояние
диафрагмы (парез желудка и кишечника,
асцит, ожирение и др.)
в) распространенные
плевральные сращения
г) сдавление легкого
при скоплении жидкости или газа в
плевральной полости (гидро- или
пневмоторакс)
4. Бронхо-легочная(при наличии патологических процессов
в легких и дыхательных путях).