Плюсы и минусы использования анестезии при родах
Содержание:
- Кому противопоказано?
- Причины неэффективности и осложнения эпидуральной анестезии
- Эпидуральная анестезия: плюсы и минусы
- Показания к анестезии при родах
- Что это такое – эпидуральная анестезия
- Техника проведения процедуры
- Что такое спинальный наркоз и в чем его преимущества перед общим
- Как делают эпидуральную анестезию?
- Спинальная и эпидуральная анестезия
- Страхи молодых матерей перед эпидуральным обезболиванием
- Техника проведения
- Противопоказания
- Полезное видео: мнение акушера-гинеколога об эпидуральной анестезии
Кому противопоказано?
Ни одной роженице не могут сделать эпидуральную анестезию, если она категорически возражает против этого. Поэтому главным противопоказанием считается собственное желание пациентки. Если женщина считает, что может справиться с родовыми схватками сама либо предпочитает лечь на операционный стол под общим наркозом, ей нужно всего лишь подписать соответствующий отказ.
Но есть женщины, которые как раз хотят, чтобы им помогли именно таким способом. И вот тут могут встретиться определенные препятствия, которые не позволят врачам сделать перидуральную анестезию. К абсолютным противопоказаниям относят:
- несогласие пациентки;
- наличие гнойного воспалительного процесса, гнойничков и гнойной сыпи на спине в области предполагаемой пункции;
- коагулопатию (особенно на фоне тяжелых форм гестоза).
Относительными противопоказаниями к эпидуральной анестезии считаются:
- заболевания нервной системы женщины, особенно связанные с нарушениями функций позвоночника;
- татуировки в месте предполагаемой пункции;
- деформационные изменения спины, травмы позвоночника (при травмах в области поясничного отдела в уколе, скорее всего, будет отказано);
- геморрагия (патологические кровоизлияния в разных участках тела);
- системный сепсис у роженицы;
- высокий риск дистресс-синдрома у плода (при преждевременных родах, когда легочная ткань плода не до конца созрела).
Отказать по относительным показаниям могут и женщинам с высокой степенью ожирения. Не будут делать эпидуральную анестезию, если вторые роды протекают с рубцом на матке – обезболивание может сделать совершенно незаметными симптомы разрыва матки, если он произойдет.
Опасна перидуральная анестезия может быть и при острой гипоксии плода. Если в родовом процессе что-то пошло не так, начались осложнения и другие меры акушерского реагирования не оказали влияния, принимается решение о проведении экстренной операции кесарева сечения. В этом случае женщине делают исключительно общий наркоз. Также общий наркоз рекомендуется в том случае, если нужно дополнительное хирургическое вмешательство, например, удаление матки после кесарева.
Женщинам с сердечной недостаточностью и кардиостимуляторами такое обезболивание могут проводить исключительно с разрешения кардиохирурга. Если такого специалиста нет и разрешение не было получено заблаговременно, в введении обезболивающих средств в позвоночник может быть отказано.
Причины неэффективности и осложнения эпидуральной анестезии
Успех при проведении эпидуральной блокады зависит от множества факторов. Низкий уровень анальгезии может быть связан с недостаточной дозой препарата, слишком ранним началом операции, индивидуальными особенностями анатомии эпидурального пространства.
В некоторых случаях эффект может не наступить по причине отклонения движения катетера от срединной линии, и тогда обезболивание будет либо слишком слабым, либо односторонним. В таких случаях оперируемого поворачивают на сторону с недостаточной анестезией и препарат вводят повторно.
При операциях на нижних конечностях возможна недостаточная блокада нижних отделов спинного мозга по причине большого диаметра спинномозговых корешков. Для устранения этого недостатка первую дозу препарата вводят в положении оперируемого сидя либо добавляют анестетик с подъемом головного конца операционного стола.
При перфорации твердой мозговой оболочки возможно проведение длительной анестезии специальным катетером либо следует провести эпидуральную пункцию заново.
Опасным, хотя и редким, следствием эпидуральной анестезии считается катетеризация субдурального пространства, при этом ликвор не вытекает наружу и заметить осложнение не так просто. Последствия от этого явления могут быть самыми разными: высокая односторонняя блокада, утрата чувствительности при сохранении двигательной функции и наоборот.
Причиной технических погрешностей и неадекватной анестезии может быть ложное чувство потери сопротивления в связи с мягкостью связок, что особенно заметно у людей молодого возраста, а также у пациентов с кистозным перерождением связочного аппарата.
Эпидуральная анестезия считается безопасным вариантом обезболивания, осложнения при котором довольно редки, но все же случаются. Среди последствий процедуры возможны:
- Недостаточное обезболивание или полное его отсутствие — встречается примерно в 5% случаев;
- Образование гематомы в эпидуральном пространстве — чаще у пациентов с нарушениями свертывания крови;
- Токсическое общее действие анестетиков (бупивакаин);
- Повреждение твердой мозговой оболочки с попаданием ликвора в эпидуральное пространство;
- Артериальная гипотония;
- Тошнота, рвота, зуд кожи;
- Угнетение дыхания;
- Паралич и слишком высокая блокада при неправильно подобранной дозе или технических ошибках.
Часть пациентов жалуется, что у них болит голова после перенесенной анестезии. Это последствие может быть связано с попаданием ликвора в эпидуральную область. Головные боли бывают длительными и очень интенсивными, но чаще всего сами проходят спустя несколько суток после вмешательства.
Эпидуральная анестезия: плюсы и минусы
Как и любая другая медицинская процедура, эпидуралка имеет свои плюсы и минусы
Очень важно хорошо продумать все, прежде чем принять решение: необходимо, чтобы у женщины не было противопоказаний. Прежде чем рассматривать появление ребенка на свет с помощью обезболивания во время родов, подумайте, возможно, вы вполне справитесь самостоятельно
Плюсы эпидуральной анестезии
Что можно отнести к преимуществам эпидуральной анестезии:
- процесс родов становится максимально безболезненным, схватки чувствуются не так сильно;
- при очень длительных родах с помощью введения катетера с медикаментами можно немного передохнуть: прилечь, даже подремать;
- если у женщины часто бывает гипертония, анестетик поможет снять риск повышения артериального давления.
Минусы эпидуральной анестезии
Не стоит забывать и о минусах процедуры:
- если женщина страдает гипертонией, у нее может резко упасть давление;
- могут возникать осложнения разной степени тяжести;
- нарушается психоэмоциональный контроль с малышом. Многие женщины смотрят на это скептически, ведь главное – родить малыша без невыносимой боли и минимальным стрессом для него.
В процессе родов малыш также подвергается огромному стрессу – он познает новый мир. Есть исторический факт, который гласит о странном названии родов: «изгнание», проход крохи по половым путям.
Как проходит эпидуральная анестезия?
Материнская утроба – самое безопасное место для ребенка, а огромный внешний мир воспринимается им как неизвестная, во многом враждебная среда. Каждая мама проходит этот болезненный процесс вместе со своим ребенком
В дальнейшем ей важно оберегать его от стрессовых факторов, а во время любой болезни хочется перенести все самой, только бы не болел ребенок
При родах происходит то же самое, поэтому лучше отдать предпочтение естественному пути. Подготовьтесь к этому сложному процессу, выучите техники дыхания, помогайте себе и малышу, настраивайтесь на лучшее. Ваш кроха получит от вас заряд эндорфина, выработка которого невозможна его организмом.
Если молодая мама не ощущает боли, ее организм блокирует продуцирование этого гормона. Эпидуральная анестезия может быть показана роженице с медицинской точки зрения, при осложнениях или экстренному хирургическому вмешательству. Нужно исходить из состояния женщины: если ей очень больно, лучше не медлить.
Каждая женщина сама решает, как ей быть: просить анестезию или отказаться. Если нет проблем и осложнений, постарайтесь пройти этот процесс самостоятельно. К тому же, есть много рисков, ведь это вмешательство в позвоночник.
Во избежание осложнений, нужно выполнять все рекомендации доктора
Показания к анестезии при родах
Процесс рождения ребенка является стрессом для организма женщины, поэтому многие беременные стараются заранее оговорить с врачом возможность введения анестетика эпидуральным путем.
Нельзя точно предсказать скорость появления малыша на свет. Поэтому акушеры будут до последнего откладывать эпидуральную анестезию и введут препараты только в действительно необходимый момент. При надобности потуги будут стимулироваться иными способами, например, увеличением количества и интенсивности маточных сокращений.
Анестетик помогает мышцам таза расслабится, а снижение мышечного тонуса уменьшает давление на родовые пути, благодаря чему головка ребенка проходит их легче и быстрее.
Длительные потуги изматывают материнский организм. При сложном, затянувшемся процессе эпидуральная анестезия используется как возможность сохранения сократительной способности матки. Сама роженица в это время имеет возможность отдохнуть.
В некоторых случаях во время родов мышцы матки становятся инертными и сокращаются не волнообразно, что физиологично, а импульсно. Разная активность отделов репродуктивной системы приводит к угасанию потуг и ослаблению родовой деятельности. В таком случае врачи с помощью эпидурального введения анестетика блокируют боль. А затем, используя препараты окситоцина, подстегивают или замедляют интенсивность сокращений матки.
В качестве дополнительных показаний для применения эпидуральной анестезии в родах можно рассматривать следующие осложнения беременности:
- гестоз на поздних сроках и хронические отеки,
- воспалительные процессы в органах мочеполовой системы женщины,
- угрозу выкидыша,
- почечную недостаточность,
- эндокринные заболевания,
- высокое артериальное давление,
- астигматизм.
Ведение анестезирующего препарата начинается с момента открытия шейки матки минимум на 4 см. В это время родовая активность должна достигнуть пика. Если поставить катетер раньше, то потуги могут вовсе прекратиться.
Что это такое – эпидуральная анестезия
Так уж устроено природой, что радость рождения ребенка для мамы связана с серьезными болевыми ощущениями. Родовые боли при схватках достаточно сильны, хоть и физиологичны. Процесс родов для женщины сопряжен не только с физическими, но и психоэмоциональными нагрузками. А в частных случаях роженице требуется экстренная помощь, когда нельзя обойтись без оперативного вмешательства и обезболивания.
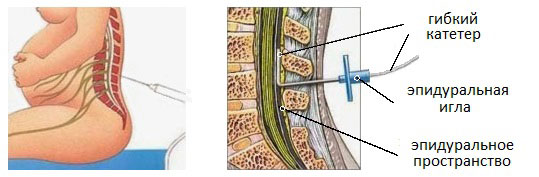
Эпидуральная анестезия – это процесс введения обезболивающего средства (местного анестетика) в эпидуральное пространство позвоночника, которое находится внутри позвоночного канала между надкостницей позвонков и внешней твердой оболочкой спинного мозга. Боль при родах эффективно блокируется, облегчая при этом движения нижней части тела, и позволяя женщине, когда это необходимо, вытолкнуть ребенка.
Нельзя сказать, что процедура относится к очень сложным манипуляциям, но при недостаточной подготовке или неправильном введении становится причиной осложнений. Качественность проведения такого вида анестезии напрямую зависит от опытности и квалификации врача-анестезиолога.
На уровне поясничного отдела позвоночника устанавливается катетер, через него подается анестетик. Лекарство, попадая в полость позвоночного канала, воздействует на скорость передачи нервных импульсов спинномозговых сегментов, отвечающих за иннервацию матки и органов малого таза, вызывая прицельное обезболивание.
Дозировка препарата зависит от течения родов и общего состояния женщины. Необходимо подобрать ее так, чтобы роженица не чувствовала сильной боли, могла родить самостоятельно, но при этом должны сохраниться все ощущения, являющиеся важными диагностическими критериями для определения характера потуг и контроля родовой деятельности.
В тяжелой ситуации, если возникает угроза для жизни матери и плода, дозу увеличивают. Это приводит к полной потере чувствительности, что позволяет врачам прибегнуть к экстренному кесареву сечению.
Ни роженицам, ни специалистам не стоит забывать, что эпидуральная анестезия во время родов является медицинским вмешательством и имеет показания, противопоказания и не исключает некоторых осложнений.
Техника проведения процедуры
Техника эпидуральной анестезии имеет много общего со спинномозговой анестезией, но в данном случае прокол нужно провести таким образом, чтобы не пробилась ТМБ. Специалист пользуются специальной иглой Туохи, благодаря которой можно без особого усилия завести катетер в необходимую зону.
После заранее проведенного обезболивания кожи на спине, иглой с мандреном пробивают надостистую и межкостную связку (приблизительно на 5 сантиметров). После этого мандрен извлекается из иголки и присоединяется шприц, который наполнен 0.9% физраствором. Использовать шприц с препаратом для наркоза нельзя, ведь если врач по ошибке повредил твердую оболочку, большое количество препарата способно попасть в подпаутинное пространство.
После всего этого, иглу Туохи медленно проталкивают вглубь, проходя сквозь желтую связку до проникновения в эпидуральную клетчатку. Чтобы проверить правильность проведения иглы, нужно воспользоваться определенными методами проверки:
- Утрата сопротивления – когда игла Туохи продвигается сквозь желтую связку, сжимание шприца сопровождается чувством тугости, но если конец иглы попал в нужную доктору точку (эпидуральную клетчатку), врач почувствует как шприц «проваливается», поршень свободно сжимается пальцем.
- Пузырек воздуха – в шприце с физраствором, к которому присоединена пункционная игла, остается мелкий воздушный пузырек. Если она упрется в связку, сдавливание поршня вызовет сжатие капли. Если игла каким-то образом проникла в эпидуральное пространство, пузырь не будет сжиматься, и поршень будет двигаться легче.
- Признак подвешенной капли – на павильон иголки помещают капельку физраствора. Если игла попала в клетчатку, при вдохе больного, капля начнет всасываться в иглу.
Когда врач окончательно убеждается в идеальном попадании в эпидуральное пространство, он должен остановить движение иглы и проверить, не поступает ли по игле кровь или ликвор. Если все хорошо, можно начать введение препарата.
Если из иглы отходит кровь, это значит, что произошло травмирование венозного сплетения. В подобной ситуации нужно произвести еще одну попытку пунктирования, на один позвонок вверх либо вниз. Выступление капель спинномозговой жидкости указывает на то, что игла попала в подпаутинное пространство. В данной ситуации утверждения ученных немного расходятся. Одни утверждают, что нужно проводить спинномозговую анестезию. Другие же, настаивают на том, что нужно немного протянуть иглу назад (пока не прекратит выделяться ликвор), и проводить попытку заново. Шансы того, что катетер проникнет сквозь твердую мозговую оболочку, по их мнению, низкие.
По высоте пунктирования, процедура разделяется на следующие виды:
- Высокая (грудной отдел): область пунктирования между 2 и 3 грудными позвонками, позволяет обезболить область грудной клетки. Между 7 и 8 грудными позвонками, обезболивают верхнюю часть живота. Между 10 и 11 – нижнюю часть живота.
- Средняя (верхний поясничный отдел): пункция между 1 и 2 позвонками поясницы, обезболивает нижнюю часть брюшной полости.
- Нижняя (нижнепоясничный отдел): введение препарата между 3 и 4 поясничными позвонками, обеспечивают обезболивание промежности и нижних конечностей.
Но на этом, действия анестезиолога не заканчиваются. Когда он удостоверился в точности проникновения иглы в эпидуральное пространство, начинает проводить катетер. Он продвигается на 3-5 сантиметра дальше, после чего иголку нужно медленно извлечь.
В упакованных стерильных наборах для проведения перидуральной анестезии, находится специальный резиновый катетер с рентгенконтрастной отметиной на кончике, благодаря которой можно проконтролировать локализацию катетера. Введенный катетер фиксируется в коже вдоль хребта обычным лейкопластырем, а его другую часть выводят к надплечью. На кончике катетера присоединен адаптер. Ввод препарата в катетер проводится исключительно через специальный бактериальный фильтр.
По завершению катетеризации, врач начинает ввод тестовой дозы местного анестетика (около 2-3 миллилитров) для того, чтобы исключить любую вероятность проникновения катетера в субарахноидальное пространство. Если у пациента не появляются признаки спинального блока (через несколько минут), вводится основное количество анестетика в 15-20 миллилитрах раствора. В случае добавления к анестезирующему раствору адреналина (1:2000) получается увеличение действия препарата в 1.5-2 раза, за счет замедления адсорбции.
Что такое спинальный наркоз и в чем его преимущества перед общим
Рассмотрим, зачем проводится наркоз в спинной мозг и что это такое. Спинальный наркоз — наркоз в позвоночник при операции. Это частый метод обезболивания в нижней части туловища. Лекарство вводят через специальную иглу в область поясничного отдела позвоночного столба близко к нерву. Анестезиолог проходит иглой через позвоночник, межпозвоночные связки, эпидуральный отдел и оболочку спинного мозга и вводит анестетик.
Пациент испытывает только дискомфорт, так как место пункции ранее обезболивают. После больной чувствует онемение с нижних конечностей до пояса. Болевые сигналы блокируются, происходит расслабление мышц, пациент теряет меньше крови.
Какой наркоз лучше во время операции — общий или спинной — решает врач. Техника спинномозговой анестезии сложная и небезопасная, но вероятность опасных последствий меньше, чем при общем наркозе. Выбор методики зависит от ситуации и наличия противопоказаний. Спинальная анестезия безопаснее и дешевле, человек легче переносит период реабилитации после наркоза.
Преимущества и недостатки метода
Спинальная анестезия имеет преимущества перед другими методами:
- мгновенный болеутоляющий эффект при меньшей дозировке анестетиков;
- уменьшение количества теряемой крови;
- риск развития тромбообразования ниже;
- применима при хронических и острых легочных заболеваниях, помогает избежать удушья;
- подходит для обезболивания во время родов, кесарева сечения, при этом медикаменты не поступают в организм ребенка;
- снижает мышечный тонус тонкого кишечника при операции на этом участке;
- расслабляет гладкую мускулатуру стенок сосудов, поэтому подходит для пациентов с сердечной недостаточностью;
- нет ограничений по приему напитков и пищи в послеоперационный период;
- пациент в сознании, общается с анестезиологом и хирургом до, в течение хирургического вмешательства и сразу после операции;
- быстрое восстановление самочувствия, отсутствие слабости;
К недостаткам спинальной анестезии относят:
- тошноту, рвоту, судороги;
- головную боль, боли в спине;
- неврологические осложнения;
- гематомы, спинномозговой абсцесс;
- аллергию.
Отличия от эпидуральной и общей анестезии
Современная медицина использует два основных вида наркоза:
- Общий. Больного переводят в искусственный сон. Сознание и болевая чувствительность отключены во всем теле.
- Эпидуральный. Отключается чувствительность только на определенном участке тела, непосредственно в области операции, человек находится в сознании.
Спинальный наркоз — одна из разновидностей эпидуральной анестезии. Такое обезболивание медицина использует при родах и кесаревом сечении, при этом роженица находится в сознании. Спинальную и эпидуральную анестезии проводят в одном месте, но они имеют различия.
Чем отличается эпидуральный наркоз от спинального:
- Одинаковый набор для пункции, но игла для спинномозговой анестезии более тонкая.
- Доза анестетика для спинальной анестезии меньше, чем для эпидуральной. Анестетик вводят ниже уровня спинного мозга в область, содержащую ликвор (спинномозговую жидкость). Практически мгновенно после введения препарата развивается чувство онемения ниже укола.
Главные отличия спинальной анестезии от общего наркоза: меньше требований к проведению, меньше осложнений, быстрое восстановление самочувствия — человек передвигается самостоятельно уже в первые сутки после процедуры. Пациенты, перенесшие общий наркоз, первые сутки нуждаются в длительном сне, у них часто развивается тошнота, депрессия, забывчивость, апатия.
Как делают эпидуральную анестезию?
Если роженица нуждается в этой анестезии, то ей придется пройти ряд небольших действий для введения препарата. В первую очередь женщину кладут на бок, немного сгибают спину с помощью позы «калачик» и вводят анестетик в позвоночник. Чаще всего процедуру выполняют несколько врачей, чтобы пациент лишний раз не двигался и не создавал дополнительных проблем.
Дополнительно место будущего прокола могут обезболить и обязательно протирают спиртом или каким-либо другим антисептическим препаратом. Чтобы подавать обезболивающее постепенно в позвоночник могут вводить дополнительный катетер, который сможет переносить родовую боль на протяжении всего процесса.
Если при введении катетера женщина начинает испытывать сильные схватки, то лучше всего отказаться от этого варианта и не мешать роженице делать все самостоятельно. Во время введения препарата также могут возникнуть различные негативные изменения в организме. Не исключена тошнота, головокружение, онемение тела. Если подобные симптомы начинаются о них немедленно нужно сообщить доктору.
Вся процедура прокола позвоночника и введение катетера в организм займет не более 10 минут у опытных врачей. Многие будущие мамы с трепетом и страхом начинают задавать накануне вопросы: «больно ли делать эпидуральную анестезию» или же «болит ли спина после эпидуральной анестезии». Однако, не стоит беспокоится, самое неприятное – это пережить несколько не совсем удобных секунд во время прокола. Все последующие действия врачей будут организмом просто не ощутимы. Установленный катетер не будет мешать родовому процессу и не выпадет из спины в самый ответственный момент. Часто препарат могут вводить разными дозами и на разных временных отрезках. Все это напрямую зависит от состояния роженицы и ее индивидуальных особенностей организма.
Будущим мамам также не стоит переживать за весь процесс родовой деятельности с этим препаратом. В наше время учеными доказано, что такой анестетик не успевает проникнуть через плаценту в кровь ребенка. Таким образом эпидуральная анестезия последствия на ребенка не имеет.
А вот эпидуральная анестезия при родах последствия будет иметь для самой мамы. Женщина не может в полной мере контролировать свою боль и свои природные ощущения при родах. Некоторые врачи относятся к этому препарату с недоверием, так как скорость раскрытия шейки матки значительно увеличивается, но сами потуги становятся слабыми и неестественными. Таким образом, техника эпидуральной анестезии может незначительно влиять на весь родовой процесс и деятельность.
Спинальная и эпидуральная анестезия
На сегодняшний день эти два вида анестезии широко используются в хирургии и являются одинаково эффективными. Как спинальная, так и эпидуральная анестезия относятся к регионарному обезболиванию и имеют свои сходства и различия. Какой из них лучше, трудно сказать, поскольку имеются как положительные, так и отрицательные моменты применения.
Сходными чертами является, то, что анестетики вводят в область позвоночника. Разница между ними в том, что раствор поступает на разную глубину в спинномозговой канал. При этом врач использует определенный набор инструментов и обезболивающие препараты, (Лидокаин, Ультракаин или Бупивакаин).
Как осуществляется?
Для осуществления эпидуральной анестезии пациенту требуется сесть. Некоторое время необходимо сидеть абсолютно неподвижно, чтобы манипуляция была выполнена точно и быстро. Для этой процедуры врач обычно использует:
- специальную иглу длиной около 9 см и диаметром 2 мм;
- бактериальный фильтр;
- катетер;
- анестетик.
Место предстоящей манипуляции обрабатывают антисептиком. Иглу вводят между 4 и 5 позвонком в эпидуральное пространство, которое находится перед субарахноидальным. В образовавшийся канал вводят катетер, который оставляют в позвоночнике пациента на весь период операции. К катетеру врач прикрепляет специальный проводник, через который подается лекарственный препарат.
Для выполнения спинального обезболивания пациенту предлагают занять подходящее положение, сидя или лежа на боку. Ноги нужно поджать близко к лицу, чтобы добиться максимального растяжения позвонков. В этом случае врачу понадобится:
- спинальная игла – длина 13 см, диаметр которой около 1 мм;
- новокаин;
- шприц с анестетиком;
- стерильная повязка.
Перед процедурой зону между 4 и 5 позвонком обкалывают новокаином. Укол делают в то же место, но иглу вводят глубже, проходя твердую мозговую оболочку. Врач должен почувствовать некий провал. Это означает, что игла попала в правильное место – субарахноидальное пространство.
Затем к игле присоединяется шприц с анестетиком для постепенного введения препарата. После этого иглу вынимают, а на это место накладывают стерильную повязку.
Каким образом действует?
Действие эпидуральной анестезии контролируют подачей необходимого количества раствора через катетер. Анестетик воздействует на нервные окончания, которые находятся в эпидуральном пространстве, при этом спинной мозг не затрагивается. Такой наркоз также называется перидуральным.
При спинальной анестезии затрагиваются не только нервные корешки, но и часть спинного мозга. При этом мышечное напряжение снимается, и болевые ощущения полностью блокируются. Такое обезболивание способно снизить бронхиальную секрецию.
Время ожидания и действия обезболивания
Спинальная анестезия действует уже через 5–10 минут после введения, эффект потери чувствительности длится от 40 минут до 2 часов. В случае возникновения в ходе естественных родов необходимости оперативного вмешательства этот вид обезболивания предпочтителен.
Эпидуральный наркоз начинает действовать примерно через полчаса после введения, поэтому не подходит для срочных операций. Иногда (у 5 % женщин) его действие не ощущается пациенткой, тогда через катетер вводится дополнительная доза препарата. Плюсом процедуры является возможность продления времени действия анестетика.
Есть ли разница в ощущениях после анестезии?
После введения спинального анестетика многие пациенты ощущают покалывание в ногах. Чувствуется слабость, головокружение и тошнота, которые быстро проходят. Может снизиться артериальное давление. Анестезиолог следит за самочувствием больного и в случае возникновения таких симптомов быстро стабилизирует его состояние.
Чувствительность восстанавливается после 2–4 часов. Это зависит от вида лекарственного препарата, применяемого в качестве анестетика.
Применение эпидуральной анестезии практически не вызывает побочных эффектов, поскольку обезболивание наступает не так быстро – организм успевает приспособиться к новым ощущениям. При такой анестезии также возможно снижение артериального давления.
Страхи молодых матерей перед эпидуральным обезболиванием
Большинство страхов беременной женщины касаются безопасности препарата для малыша. Вредна ли эпидуральная анестезия, как она действует на ребенка, и почему многие женщины крайне негативно относятся к таким процедурам?
В большинстве случаев такое негативное влияние обусловлено незнанием в данной области, неудачным опытом знакомых, родственников. Стоит помнить, что каждый организм имеет свои индивидуальные особенности, и если женщина имеет низкий болевой порог и просто физически не способна вынести муки, то целесообразно сохранить силы для встречи со своим малышом, воспользовавшись новыми вариантам простых и безболезненных родов.
Техника проведения
Исполнение процедуры требует от анестезиолога специальной подготовки и большой точности. После обработки наружных кожных покровов антисептиком женщину размещают на боку лежа или сидя с низко опущенной головой и плечами (спина «дугой»). Врач вводит в пространство между позвонками тонкую специальную иглу для люмбальной пункции. Преодолев связки, игла попадает в пространство, которое и называется эпидуральным.
Убедившись, что попадание точное (игла свободно входит и не встречает сопротивления), доктор вводит катетер и тестовую дозу препарата. Через несколько минут состояние женщины оценивают. Затем вводят остальную дозу препарата.
Противопоказания
Как и любое медикаментозное вмешательство эпидуральная анестезия во время родов имеет ряд противопоказаний:
- аномалии давления: низкое артериальное или повышенное черепное;
- деформация позвоночника и затрудненный доступ для введения катетера;
- воспаления в зоне потенциального прокола;
- нарушение свертываемости, низкое количество тромбоцитов или заражение крови;
- возможность акушерского кровотечения;
- непереносимость препаратов;
- психоневрологические заболевания или бессознательное состояние роженицы;
- некоторые заболевания сердца или сосудов; в этом случае возможность эпидуральной анестезии рассматривается индивидуально;
- отказ роженицы от обезболивания.
Полезное видео: мнение акушера-гинеколога об эпидуральной анестезии
Мне нравится!
В последнее время нам частенько приходится слышать, читать на форумах «я рожала с эпидуралкой», «а у меня спинальная была». Что это? Речь идет об анестезии при родах. Так уж сложилось, что процесс появления на свет ребенка сопровождается болью. У кого-то она терпимая, а у кого-то такая, что приходится задумываться об анестезии.
В зарубежных странах обезболивание родов довольно привычное явление. В наших же учреждениях здравоохранения поголовно этого никто не делает. Обезболивание происходит лишь по ряду показаний либо на платной основе.
Эпидуральная и спинальная анестезия — один из лучших вариантов снять болевые ощущения при родах. Однако чем же они отличаются или никакой разницы здесь нет? Попробуем в этом разобраться.
Название
Говорит само за себя. Оно соответствует области, куда вводится обезболивающее вещество. Итак, при выполнении эпидуральной анестезии
анестетик вводится в эпидуральное пространство спинного мозга. При спинальной
— в спинномозговое пространство. В обоих случаях пункция проводится в поясничном отделе позвоночника.
Механизм действия анестезирующего препарата
Для эпидуральной
анестезии он основан на блокаде нервных пучков, которые находятся в эпидуральной области. При спинальном
обезболивании блокируется близлежащий участок спинного мозга.
Инструменты для выполнения процедуры
Эпидуралка
выполняется очень толстой иголкой, а спиналка
— тоненькой. Перед обоими пункциями проводится местное обезболивание.
Клиника
Эффект, который достигается спинальной и эпидуральной анестезией, очень похож. И в том, и в другом случае мышцы расслабляются и чувствительность теряется.
Время наступления анестезирующего эффекта
При эпидуральном
обезболивании потеря чувствительности наступает через 20-30 минут.
Спинальная
блокирует чувствительность через 5-10 минут.
Этот момент очень важен, поскольку при экстренной операции эпидуралка не подойдет.
Время действия
спинномозговой анестезии 1-2 часа, эпидуралку можно пролонгировать, то есть продлить ее действие.
Побочные эффекты
могут наблюдаться при любой анестезии. Разница только в частоте встречаемости при том или ином виде. К наиболее частым негативным явлениям регионарной анестезии относят головные боли, падение артериального давления, тошноту, рвоту, боль в месте пункции. Побочные эффекты при эпидуральной анестезии
выражены меньше.
Дозировка анестетика
При спинальной
анестезии доза обезболивающего препарата значительно ниже, чем при эпидуральной
. При выполнении последней после излечения иглы остается катетер, с помощью которого можно добавлять анестетик в процессе родов при необходимости.
Показания
к эпидуральной
анестезии:
1. преждевременные роды;
2. неправильное положение плода;
3. заболевания сердца, почек, легких;
4. близорукость;
5. поздний токсикоз;
6. дискоординация родовой деятельности;
7. повышенная болевая чувствительность.
Спинальную
анестезию чаще выполняют при плановом и экстренном кесаревом сечении.
Противопоказания
для эпидуральной и спинномозговой
анестезии:
Инфекционные поражения в месте прокола;
Гипотония;
Заболевания ЦНС;
Аллергия;
Проблемы со свертываемостью крови.
Сложно сказать, какая анестезия (спинальная или эпидуральная) будет лучшей, ведь у каждой есть свои недостатки и преимущества. Вероятнее всего, что самой оптимальной и менее опасной будет та, которую назначит и проведет грамотный специалист.
Многие пациенты при выборе метода обезболивания слышат, что существует спинальная и эпидуральная анестезия, различия между ними их и интересуют. Оба метода успешно применяются, схожи между собой, но есть и некоторые отличия.












