Молочница у беременных женщин: причины и лечение, народные средства, признаки
Содержание:
- Как вылечить молочницу при беременности используя народные средства и способы
- Молочница при беременности и ее лечение
- Симптомы ранней стадии молочницы и причины развития заболевания
- Эффективные техники цветосочетаний
- Особенности течения молочницы во время беременности
- Нитроксолин при беременности
- Местные лекарственные средства от молочницы во время беременности: плюсы и минусы
- Какими свечами можно пользоваться на первом триместре?
- Процедуры для лечения молочницы во время беременности: «за» и «против»
- Лечение
- Хлоргексидин при молочнице
- Молочница у беременных в 1 триместре: симптомы
- Что такое молочница?
Как вылечить молочницу при беременности используя народные средства и способы
Результаты экспериментов с «эффективными» бабушкиными рецептами часто подвергают медиков в шок. Пациентки обращаются с ожогами слизистой влагалища, отеками, отравлениями. Гинекологи буквально уговаривают: «Не издевайтесь над собой. Тем более, в период вынашивания ребенка».
Гинекологи не отрицают пользы немедикаментозных методов при симптоматической терапии кандидоза. Иногда они даже сами рекомендуют будущим мамочкам обтирания и туалет наружных половых органов антисептическими растворами, составами с противозудным успокаивающим эффектом.
Подходящие варианты:
- фитонастои ромашки, лопуха, коры дуба, календулы;
- медовый или содовый раствор;
- слабый концентрат зеленки или прополиса (3-4 капли лекарственного средства, разведенные в литре воды).
Способ применения: подмываться утром и вечером.
Для восстановления микрофлоры влагалища половые губы и прилегающие участки кожи протирают обогащенным лактобактериями кисломолочным напитком. Для этого готовят закваску Vivo или Нарине, настаивают в два раза дольше, чем указано в инструкции.
Спринцевание или введение тампонов, пропитанных целебными средствами, беременным противопоказано.
Такие методы, во-первых, потенциально травматичны, во-вторых, пересушивают слизистую, в-третьих, вызывают местные аллергические реакции и разрушают микробиоценоз влагалища.
Запомните, ни отзыв в интернете, ни рассказ подруги, ни совет родственницы о том, как вылечить молочницу при беременности, не являются руководством к действию. Примите к сведению «чудодейственный» способ, обсудите возможность его применения с лечащим врачом. Учтите, любая халатность может пагубно сказаться на здоровье будущего ребенка.
Запомните, грибок не вылечить ни спринцеваниями, ни травками и другими немедикаментозными способами.
Некоторый смысл имеют симптоматические манипуляции. Беременным разрешено обтирать пораженные места. Для этого используют одноразовые тампоны, смоченные в одном из описанных ниже растворов.
Состав 1: покупная закваска йогурта, настоянная на молоке 2 дня. В инструкции указано сутки, но период удваивают для лучшего размножения лактобактерий.
Состав 2: отвар дубовой коры и ромашки. Использовать аккуратно, поскольку существует риск пересушивания слизистой.
Состав 3: отвар календулы и зверобоя. Обтирать половые губы без фанатизма, чтобы не обжечь слизистую.
Состав 4: медовый раствор в концентрации 2 ст. ложки на 0,5 литра кипяченой воды.
Как видите, существует достаточное количество препаратов и способов, которыми можно и нужно лечить молочницу у беременных женщин. Только выбирать конкретный вариант должен квалифицированный гинеколог.
http://rerere.ru/%D0%BC%D0%BE%D0%BB%D0%BE%D1%87%D0%BD%D0%B8%D1%86%D0%B0-%D0%BF%D1%80%D0%B8-%D0%B1%D0%B5%D1%80%D0%B5%D0%BC%D0%B5%D0%BD%D0%BD%D0%BE%D1%81%D1%82%D0%B8-1-%D1%82%D1%80%D0%B8%D0%BC%D0%B5%D1%81%D1%82%D1%80/http://stanumamoy.com.ua/molochnitsa-v-pervom-trimestre-beremennosti/http://webmolochnica.ru/chem-lechit-u-beremennyh.html
Молочница при беременности и ее лечение
Особое внимание следует уделять лечению в первом триместре. Это связано с начальным этапом формирования плода и всем изменениям, происходящим в организме будущей матери.
Лечить молочницу необходимо в каждом триместре, если на то есть необходимость
Обычно назначаются средства местного действия, чтобы не причинить дополнительного вреда слизистой влагалища и всему организму. Противогрибковые препараты общего действия назначаются только после рекомендации специалиста, при необходимости. В большинстве случаев они не применяются ни в одном триместре, если без них можно вылечить заболевание.
Современные препараты позволяют лечить молочницу даже в период беременности, не причиняя вреда женщине и ее будущему ребенку. Однако следует помнить, что самолечение в это время противопоказано. Рекомендации и курс терапии может назначить только врач.
Лечить дрожжевую инфекцию необходимо комплексно, с применением противогрибковых препаратов, к которым относятся многочисленные средства, предлагаемые сегодня фармацевтическими компаниями. Среди наиболее популярных препаратов, находится Пимафуцин, который активно борется с грибком и помогает вылечить молочницу в любом триместре беременности. Пимафуцин считается наиболее безопасным в лечении грибка, может использоваться в каждом триместре и не имеет значительных побочных эффектов.
Длительные исследования приема препарата Пимафуцин в каждом триместре говорят о том, что он практически безопасен для плода и самой женщины. Но и в этом случае надо придерживаться строгих рекомендаций врача, потому что любая передозировка, любого препарата, может привести к серьезным последствиям, даже если противопоказаний не выявлено.
Первый триместр является самым ответственным, поэтому необходимо особенно аккуратно использовать Пимафуцин или другие препараты, назначенные для лечения грибковой инфекции
Применение свечей возможно в этот период, но с особой осторожностью
Важно не повредить слизистую влагалища, которая итак раздражена грибковой инфекцией. Свечи Пимафуцин позволяют снимать симптомы, устраняют воспалительные процессы и предотвращают дальнейшее развитие грибка в организме
Иногда, при своевременном обращении к специалисту, болезнь можно вылечить в первичном триместре, чтобы в дальнейшем она не беспокоила женщину возможными рецидивами
Поэтому, использование Пимафуцина ускоряет процессы выздоровления.
При хронической форме молочницы, возникшей до начала беременности средство Пимафуцин может быть использовано в виде таблеток, которые считаются также безопасными для будущего ребенка и мамы. Лечение кандидоза должно быть под контролем врача.
Лечение с применением свечей во время беременности проводится один раз в день, в вечернее время, чтобы активные составляющие средства полностью проникли в слизистую. Уже через день симптомы болезни обычно исчезают, но прерывать лечение не следует самостоятельно. Отсутствие симптоматики еще не говорит о полном выздоровлении. Обычно лечение длиться минимум неделю, но может продлеваться в зависимости от формы болезни.
Лечить заболевание необходимо комплексно, поэтому кроме использования свечей или таблеток Пимафуцин, важно проводить гигиенические процедуры, такие как подмывание или спринцевание лекарственными растворами, с применением целебных трав, марганцовки или соды. Спринцевание во время вынашивания ребенка делать не рекомендуется, чтобы не повредить слизистую влагалища дополнительно. Поэтому женщины во время беременности используют подмывание, минимум два раза в день и только после этого применяют свечи.
Пимафуцин способен лечить молочницу в любом триместре, именно поэтому этому препарату уделяется особое внимание.
Чтобы избежать повторения или обострения заболевания, необходим комплекс мер, для устранения размножения грибка. Сделать это в период вынашивания ребенка значительно труднее, поэтому женщинам рекомендуется подготовиться к предстоящему материнству и заблаговременно пройти полное обследование организма. Если же вылечить молочницу заранее не удалось, то только после всех назначенных средств и выполнения всех процедур, можно говорить о том, что проблема инфекционного заболевания исчезла. Одновременно не следует забывать о профилактике кандидоза и стараться следить за состоянием иммунной системы, используя витаминные комплексы для полного восстановления здоровья и иммунной системы, чтобы лечить молочницу не пришлось повторно.
Симптомы ранней стадии молочницы и причины развития заболевания
Возбудитель заболевания – дрожжеподобные микроорганизмы рода candida albicans, своей средой обитания предпочитающие слизистые оболочки. Грибки считаются условнопатогенными, и в незначительном количестве их присутствие в организме (слизистых оболочках желудка, кишечника, половых органов и ротовой полости) считается нормой, но при превышении максимального показателя областью поражения микроорганизмами могут стать вульва и шейка матки, что чревато инфицированием водного пузыря.
Причинами активизации кандид и их чрезмерного размножения являются внутренние факторы:
- снижение функций иммунной системы;
- изменение гормонального фона в организме будущей мамы и его подготовка к вынашиванию ребенка;
- хронические заболевания, обострившиеся в период беременности;
- прием медикаментозных препаратов, в том числе антибиотиков;
- сахарный диабет и заболевания крови (анемия, высокий сахар или холестерин);
- скудный рацион питания;
- частые вирусные и инфекционные заболевания будущей мамы;
- заболевания пищеварительной системы;
- прием некоторых препаратов без назначения врача;
- кольпит и другие «женские» заболевания.
Также к предпосылкам развития молочницы нередко причисляют излишнюю массу тела и ношение тесного и неудобного белья из синтетических недышащих тканей, в этом случае гинекологи рекомендуют отказаться от трусиков-стринг.
Нередко микроорганизмы передаются при незащищенном половом контакте от партнера к партнеру.
Симптоматика заболевания более чем характерна:
- зуд и незначительное воспаление половых органов;
- возникновение творожистых выделений различной интенсивности и цвета, от белого до желто-зеленоватого;
- характерный кисловатый запах на ластовице белья.
Зуд может быть непостоянным, обычно пик активности дрожжей приходится на вторую половину дня и вечернее время, а также после мочеиспускания. Как показывает практика, чем запущенней по времени и области инфицирования грибками процесс, тем гуще и обильней наблюдаются выделения. Однако это не должно служить причиной самопостановки диагноза – в любом случае необходима консультация специалиста.
При отсутствии лечения помимо выделений наблюдается значительное покраснение слизистых тканей, часто достигающее 85-90 %, симптомы идут на убыль, но при врачебном осмотре могут быть выявлены участки с белым или серовато-светлым налетом, микротрещины, области эрозии и повышенной отечности.
Опасность молочницы усугубляется тем фактом, что воспаленные ткани более уязвимы и восприимчивы для размножения патогенных и опасных бактерий и микроорганизмов.
Точная постановка диагноза осуществляется врачом после тщательного осмотра пациентки и взятого на анализ мазка.
Эффективные техники цветосочетаний
1. Акцент.
Однообразное сочетание + контрастная небольшая по площади мелочь. Усиливает общее впечатление.
2. Контраст.
Насыщенный + бедный, светлый + темный. Создает сбалансированную динамику, сильное впечатление с резкими переходами.
3. Градация.
Гармоничные переходы в границах спектра с постепенным изменением яркости или насыщенности.
4. Доминант.
Комбинация из нескольких расцветок, когда одна доминирует, а остальные (максимально близкие) дополняют.
5. Сепарация.
Два слишком интенсивных тона + нейтральный. Черный, белый или серый между двумя несбалансированными дают более спокойное гармоничное впечатление.
Особенности течения молочницы во время беременности
В период беременности в организме женщины происходит серьезная гормональная перестройка, связанная с формированием и развитием плода. Так как ДНК плода является наполовину чужеродным для матери, чтобы предотвратить его отторжение, возникает физиологическое снижение иммунитета. Кроме этого, высокий уровень женского полового гормона (эстрогена) может провоцировать нарушение углеводного обмена в клетках слизистых оболочек, что приводит к повышению уровня глюкозы и усиленному размножению грибков.
Зачастую развитие кандидозного вульвовагинита в период вынашивания связано с активизацией хронической, недолеченной ранее инфекции. Также молочница может возникнуть после проведенной (еще до зачатия) антибиотикотерапии, для лечения других воспалительных заболеваний половых путей (хламидиоз, трихомониаз). Такой вариант болезни характеризуется скудной симптоматикой и часто остается незамеченным, что провоцирует развитие серьезных осложнений:
- Хронический кандидоз может привести к возникновению эрозии шейки матки, что увеличивает риски ее разрыва во время родов.
- При длительном вялотекущем воспалении часто формируются спайки, что вызывает боли в животе, патологии развития плаценты, нарушения текущей беременности и бесплодие в будущем.
- Уменьшение эластичности стенок родовых путей может привести к разрывам при родовой деятельности.
- Молочница часто становится причиной выкидышей и преждевременных родов.
- Воспалительный процесс, вызванный грибками Кандида, способствует медленному заживлению послеоперационных швов и более длительному восстановительному периоду после родов.
Сильное инфицирование родовых путей может привести к отказу врачей от ведения естественных родов у женщин. В этом случае назначается кесарево сечение в плановом порядке. Избежать подобных последствий помогут регулярные посещения гинеколога и профилактические осмотры.

Опасность кандидоза для будущего ребенка
Игнорирование симптомов или самолечение молочницы во время беременности может создать проблемы не только для здоровья матери, но и навредить малышу.
Кандидоз опасен для плода на любом сроке вынашивания:
- В первом триместре нарушается формирование плаценты и внутренних органов зародыша.
- С 38 недели, непосредственно перед родами, грибки могут проникать через раскрытую шейку матки и провоцировать формирование ВУИ плода.
- Во время прохождения ребенка по родовым путям, инфекция может поразить его чувствительную кожу и слизистые оболочки.
У ребенка с ВУИ, рожденного от матери с молочницей, встречаются низкий вес, кандидозный стоматит и поражение ЖКТ, воспаление головного мозга и его оболочек, эритематозная сыпь, специфические узелки на коже и во внутренних органах, содержащие грибковую инфекцию.
Молочница как признак беременности
Молочница, сопровождающаяся задержкой, является вероятным признаком беременности, который отмечается у 30% женщин. Возникновение и усиление неприятных симптомов кандидоза, связано с гормональной перестройкой в организме матери:
- Увеличение уровня прогестерона, отмечаемое с первых дней зачатия вплоть до формирования плаценты, способствует не только закреплению зародыша в маточной полости и характерных скачкам настроения у беременной, но и изменению кислотности и густоты влагалищного секрета, что способствует размножению грибковых микроорганизмов.
- Повышенный уровень эстрогена, выделяемого надпочечниками в период беременности, также приводит к дисбиозу на слизистых половых путей и возникновению кандидозного воспаления.
- Главный маркер беременности — хорионический гонадотропин человека приводит к активации щитовидной железы, гормоны которой способствуют молочнице.
При появлении кандидоза на фоне задержки, особенно если он сопровождается другими вероятными симптомами беременности (извращение вкусовых предпочтений, изменение полового влечения, тянущие боли внизу живота и в области промежности, чувствительность и набухание молочных желез, вздутие живота, тошнота, обострение обоняния) следует купить в аптеке специальный тест и сдать анализ на ХГЧ. В случае положительного результата необходимо обратиться к врачу-гинекологу в женскую консультацию по месту жительства, стать на учет по беременности и начать противогрибковую терапию.

В случае возникновения генитального кандидоза, важно как можно раньше пройти полный курс комплексной, безопасной и эффективной терапии, во избежание возникновения осложнений у женщины и плода
Нитроксолин при беременности
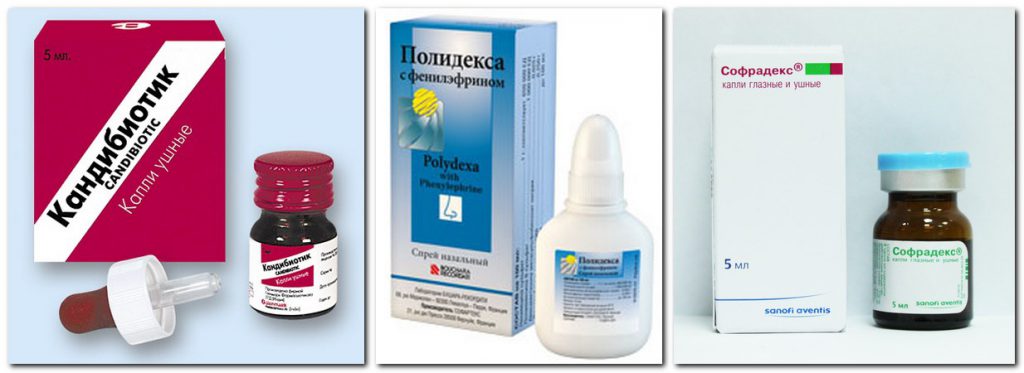
Местные лекарственные средства от молочницы во время беременности: плюсы и минусы
К этой категории относят: вагинальные таблетки и суппозитории, кремы и мази. Такие формы лекарственных препаратов наиболее предпочтительны. Хотя они характеризуется не только положительными, но и отрицательными моментами.
Аргументы в пользу лечения перечисленными средствами следующие:
- местное воздействие на очаги инфекции минимизирует негативное влияние на общее состояние женщины и, главное, на плод;
- сравнительно короткий курс (минимум 3 дня, максимум 2 недели);
- результативность (неприятные симптомы перестают беспокоить после второго-третьего применения);
- профилактический эффект.
Следует помнить: не все вагинальные антимикотики разрешены во время беременности. Препараты на основе йода, метронидозола, миконазола, нистатина, флуконазола, фентиконазола и ципрофлоксацина назначают только при острой необходимости.
В числе минусов обычно выделяют два нюанса:
- неудобство интравагинального введения во время беременности на поздних сроках;
- дискомфорт психологический и физический, возникающий из-за вытекания свечи или, скажем, крема.
По словам медиков, без указанных «неприятностей» быстро купировать симптомы молочницы и вылечить грибок при вынашивании ребенка не получится.
Замечательный эффект дает местное применение (гигиеническое обтирание тампонами пораженных участков) средства для интимной гигиены Лактацид Фемели, Важно только выбрать состав, обеспечивающий уровень кислотности pH=3,5.
Хорошо зарекомендовал себя лечебный гель Вагисан.
Эти средства, благодаря молочной кислоте, позволяют оптимально выровнять и подержать нормальный уровень рН интимной зоны, исключающий развитие паразитарной микофлоры.
Весь период лечения молочницы у беременной женщины должен сопровождаться приемом эубиотиков, – комбинированных или монокультуральных концентратов апатогеных микроорганизмов и бактерий. Классические в этом списке: Лактовит-Форте, Линекс, Вагилак, Лацидофил, Бифидум Бактерин, Лактобактерин.
Во втором и третьем триместрах рекомендуют антимикотики Полижинакс или Тержинан. Гинекологи объясняют выбор соображениями безопасности, ценовой доступности и результативности.
Полижинакс – вагинальные капсулы. Стандартная терапия предполагает ежевечернее введение в течение 12 дней.
Тержинан – вагинальные таблетки. Их назначают беременным после 22 недели. На весь курс требуется одна упаковка №10, вводить вечером по 1 шт. Для более быстрого и полного эффекта рекомендуют перед введением подержать таблетку в воде полминуты.
Дополнительно, при необходимости перорального приема системных препаратов, консультируются с ведущим гинекологом. Решение принимают на основании ПЦР-диагностики, результатов рекомендованных анализов, анализа общего физического состояния пациентки.
При хронической форме кандидоза у беременных возможно поражение практически всех органов, ткани которых имеют слизистые оболочки. Помимо влагалища, местами обитания патогенных колоний могут стать: пищеварительная система, легочная ткань, желчные пути, веки. Реже: лимфатические протоки, участки кожи вокруг очагов локализации грибка. На момент зачатия и вынашивания плод надежно защищен от внешних, в том числе и инфекционного, воздействий в маточной полости. Однако при прохождении родовых путей, после отторжения пуповины присутствие грибкового компонента Candida Albicаns вполне вероятно.
Какими свечами можно пользоваться на первом триместре?
Свечи для женщин при молочнице чаще всего назначаются гинекологами при беременности. Они имеют ряд преимуществ по сравнению с другими препаратам:
- Результат достигается быстрее;
- Меньше вреда для малыша, побочных действий;
- Иногда достаточно 1-2 применений.
Свечи при кандидозе для первого триместра:
- «Пимафуцин». Действующее вещество нитамицин разрушает клетки грибка, снимает воспаление, отечность. Не сказывается негативно на здоровье ребенка, беременной. Ежедневно необходимо вводить одну свечу вагинально. Курс лечения 3-7 дней в зависимости от развития клинической картины, масштаба пораженных областей. Одной упаковки из 6 свечей (500 руб.) будет достаточно.
- «Полижинакс» Свечи для введения внутрь влагалища в виде капсул. Нистатин, полимиксин активно уничтожают патогенную микрофлору, восстанавливают кислую среду влагалища, снимают отечность. Частичное облегчение наступает после первого введения препарата. Действующие вещества поглощаются слизистой поверхностью, но не всасываются в кровь. Вводить «Полижинакс» желательно в ночное время суток перед сном, один раз. Полное выздоровление достигается после 12-ти регулярных применений свечей.
- «Натамицин». Активное вещество препарата нарушает целостность клетки грибка Кандида, сокращается его количество до полного исчезновения, пропадают неприятные симптомы. Свечи оказывают только местное воздействие, не всасываются в кровь, за счет чего никак не сказываются на здоровье ребенка. Ежедневно нужно вводить «Натамицин» один раз внутрь влагалища перед сном. Зуд пропадает после 1-2 применений, а молочница через неделю.
- «Макмирор» — сильное антигрибковое средство. Повышенную эффективность обеспечивает сочетание нифуратела и нистатина. Действующие вещества хорошо проникают внутрь клетки Кандиды, разрушают ее мембрану. Препарат не влияет агрессивно на слизистую влагалища, это положительно сказывается на скорости восстановления микрофлоры, предотвращает развитие дисбактериоза. Каждый день нужно один раз вводить свечу «Максмрор» в течение 8 дней. Низкая проницаемость в кровь, бережное отношение к микрофлоре, позволяет использовать препарат до задержки.
Процедуры для лечения молочницы во время беременности: «за» и «против»
Запрет на употребление таблеток и желание сэкономить – часто являются поводом для экспериментов. «Проверенные» методики: спринцевание, введение тампонов, смоченных в травяных отварах или фармакологических растворах, ванночки. Только результаты домашнего лечения в лучшем случае отсутствуют, в худшем – откровенно плачевны.
Врачи предупреждают: самостоятельные спринцевания и тампонада беременным запрещены. Первая опасность – травматизм. Неловкое движение наконечником груши может повредить стенки влагалища.
Растворы с «чудодейственной» содой, марганцовкой, йодом, которыми пользовались наши мамы и бабушки, при попадании внутрь уничтожают местную флору, не разделяя бактерии на вредные и полезные. Они же могут вызывать аллергические реакции, высушивать слизистую.
Менее категорично гинекологи относятся к ванночкам и подмыванию. Для этих процедур рекомендуют отвары трав, оказывающие антисептическое и противовоспалительное действие. Разрешено использовать ромашку, календулу, кору дуба, шалфей, чабрец. Важный нюанс: вода должна быть не горячей, не холодной, а теплой.
Также допускается обтирать наружные половые губы ватным диском, смоченным в целебных отварах.
Но следует понимать, что перечисленные процедуры не помогут полностью избавиться от грибка, а лишь облегчат зуд и жжение.
Лечение
Грибки рода Кандида относятся к условно-патогенным микроорганизмам, присутствуют в нормальной микрофлоре влагалища и кишечника и становятся опасными только на фоне нарушений иммунитета, поэтому вылечить их полностью невозможно – да и не нужно. Даже самое сильное средство не способно полностью уничтожить грибок.
Когда необходимо лечить молочницу в 1 триместре? В некоторых случаях она проходит сама – иммунитет собственными силами справляется с инфекцией, и ее острые симптомы угасают (в 40%). В этом случае кандидоз в 1 триместре не рекомендуют лечить вообще – для ребенка будет полезнее санация влагалища (профилактическое лечение) в последние недели перед родами.
Если она не проходит самостоятельно, а проявления кандидоза становятся все более выраженными (увеличивается количество выделений, усиливается зуд) – лечить нужно обязательно.
Запущенная грибковая инфекция настолько угнетает местный иммунитет слизистой половых путей женщины, что может вызвать превращение любой условно-патогенной микрофлоры (гарднереллы) или внутриклеточной инфекции (вирус герпеса, цитомегаловирус) в острую патологию. Любые подобные процессы в этот период чрезвычайно опасны и приводят к развитию внутриутробной инфекции, ослаблению иммунитета матери и ребенка, снижению веса малыша, развитию инфекционных послеродовых заболеваний (пневмония).

Гарденелла – условно-патогенная бактерия микрофлоры влагалища, при определенных условиях может вызывать воспалительные заболевания половых органов у женщин (чаще кольпиты и вагиниты)
Особенности лечения в 1 триместр беременности
Беременность на ранних сроках становится не только непосредственной причиной снижения иммунитета и появления молочницы, но и фактором, сильно затрудняющим лечение:
-
Выбор любых лекарственных препаратов ограничен из-за вреда, который можно нанести будущему ребенку в момент закладки и формирования органов и тканей.
-
Медикаменты для приема внутрь назначают только при необходимости (если процесс сильно запущен, появляется угроза развития системной инфекции, серьезного воспаления).
-
При использовании наружных методов лечения не рекомендуют самостоятельно спринцеваться (можно спровоцировать инфекцию плодного пузыря), лучше ограничиться вагинальными суппозиториями, масляными или кремовыми аппликациями (введение ватно-марлевого тампона, пропитанного лекарством), сидячими ванночками, обмыванием промежности.
В лечении молочницы при беременности в 1 триместре основной упор делают на восстановление иммунитета, назначая препараты для нормализации микрофлоры влагалища, регулируя диету.

Вагинальные свечи Пимафуцин, которые используют и для лечения молочницы
Медикаментозное лечение
Если лечение все же назначают, предпочтение отдают средствам, которые не связываются белками плазмы при приеме внутрь и не всасываются в кровь при наружном применении.
|
Для приема внутрь: |
|
|
Пимафуцин (активный компонент – натамицин) в капсулах |
Нарушает синтез липидных элементов мембраны грибка (стеролов), тем самым способствует разрушению клетки |
|
Для местного и наружного применения: |
|
|
Пимафуцин (вагинальные суппозитории и крем) |
Нарушает синтез липидных элементов мембраны грибка (стеролов), тем самым способствует разрушению клетки |
|
Вагилак (вагинальные капсулы) |
Содержит лактобактерии, которые входят в состав нормальной микрофлоры влагалища. Продукты их жизнедеятельности угнетают рост, развитие, размножение грибков рода Кандида |
|
Лекарственное средство для наружного применения, антисептик, которые не дают грибковой инфекции закрепиться на слизистых и активно размножаться, подавляют развитие патогенных бактерий, быстро снимают выраженные проявления молочницы |

Вагинальные капсулы Вагилак
Все лекарственные средства, предназначенные для лечения кандидоза в 1 триместре беременности, используют исключительно после назначения и под наблюдением лечащего врача-гинеколога.
После согласования в домашних условиях можно использовать для гигиенических процедур (ванночки, обмывание промежности):
- отвары ромашки, тысячелистника, календулы или коры дуба;
- содовый раствор (чайная ложка на литр теплой воды).
Для интимной гигиены предпочтительнее нейтральные косметические средства (гели, мыло с уровнем кислотности, или рН, около 7).
Хлоргексидин при молочнице
Хлоргексидин — бактерицидное средство на водной основе, обладающее фунгицидной активностью. Останавливает рост и дальнейшее размножение грибков Кандида, за счет изменения состава из стенок и клеточных мембран.
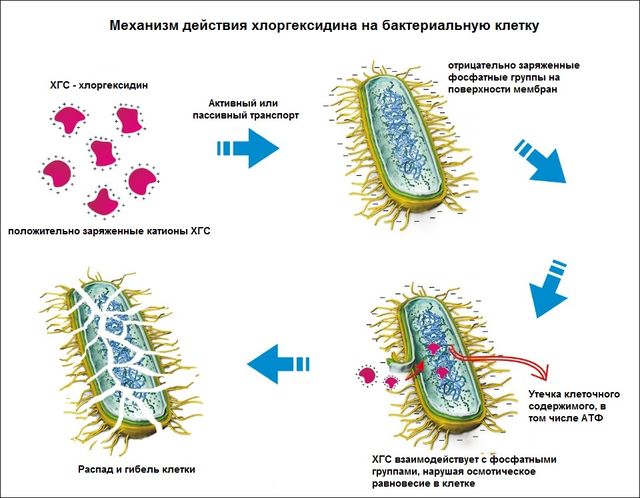
Относится к местным антисептикам, не всасывается в кровь и не оказывает системного действия, поэтому может применяться для профилактики и в составе комплексного лечения молочницы даже на ранних сроках беременности.
Водный раствор Хлоргексидина биглюконата используется для подмываний и спринцеваний. В аптечной сети продается 20% раствор препарата. При его использовании, возможно дополнительное разведение лекарства чистой теплой водой по рекомендации лечащего врача.
Также можно применять суппозитории Гексикон, активным действующим компонентом которых является хлоргексидин. Длительность курса лечения при этом составляет 10 суток, на протяжении которых свечи необходимо вводить во влагалище на ночь (перед сном).
К достоинствам препарата относят его невысокую цену, доступность, безрецептурный отпуск и хорошую переносимость пациентками.
Для предотвращения вытекания свечи и снижения эффекта от препарата, рекомендуется сохранять горизонтальное положение при использовании Гексикона в течение 20 минут после введения суппозитория.
Молочница у беременных в 1 триместре: симптомы
Классическая триада симптомов молочницы, которые можно наблюдать у беременных в первом триместре, включает:
- сильный зуд в области влагалища;
- жжение;
- появление белых творожистых выделений.

Симптомы могут возникнуть все одновременно или появляться по очереди. Обильные выделения характерны для женщин во время беременности. Но в период развития молочницы они меняют свой характер: из прозрачных становятся белыми, густыми, напоминают по консистенции комочки творога. Нормальные выделения не имеют запаха, при молочнице они приобретают характерный кисловатый запах.
При осмотре на кресле гинеколог заметит отек и покраснение половых губ. Половая жизнь становится невозможной вследствие жжения и болезненности. Подтвердить чрезмерное размножение грибка можно результатами лабораторного анализа влагалищного мазка, но врач обычно уже после визуального осмотра легко ставит диагноз.
Лечение следует начинать, если женщина испытывает неприятные ощущения, и молочница самостоятельно не отступает.
Что такое молочница?
Практически у каждой представительницы слабого пола возникала подобная проблема. Молочница имеет научное название – кандидоз. Это болезнь влагалища.
А подобное название закрепилось, в связи с появлением на половых органах творожистых выделений.
- Причиной является развитие грибка Candida albicans;
- Он присутствует в организме на 80% в виде нормальной микрофлоры и не причиняет проблем;
- Данный грибок присутствует на стенках влагалища, способствует поддержанию уровня рН, что крайне необходимо для оплодотворения;
- Иммунитет строго следит за нормой бактерий. Если, по определенным причинам, иммунная защита ослабевает, грибок начинает развиваться в благоприятной среде;
- Поскольку, после оплодотворения, защитные способности организма снижаются, повышается вероятность проявления этого заболевания.