Клинические рекомендации приобретенные нейтропении сокращённый вариант
Содержание:
- Причины нейтропении
- Прогноз
- Организация медицинской помощи
- Диагноз и Лечение
- Диагностика
- Чем можно лечить нейтропению
- Что такое агранулоцитоз и нейтропения
- Что такое сегментоядерные и палочкоядерные нейтрофилы?
- Как диагностируют?
- Диагностика
- Лечение лейкопении
- Диагностика
- Причины развития и формы нейтропении
- Течение болезни
- Классификация
- Чем лечат НП у взрослых?
Причины нейтропении
Нейтропения может развиваться как самостоятельная аномалия, так и вследствие различных заболеваний крови. Самой распространенной причиной нейтропении является снижение образования нейтрофильных лейкоцитов под воздействием лекарственных препаратов (противоопухолевых и противосудорожных средств, пенициллина, антиметаболитов и проч.). Иногда заболевание является предсказуемым побочным эффектом приема ряда медикаментов, а иногда возникает вне зависимости от дозировки и сроков употребления того или иного лекарства.
В редких случаях нейтропения бывает врожденной аномалией. Угнетение выработки нейтрофилов может происходить из-за наследственного агранулоцитоза, семейной или циклической нейтропении, недостаточности поджелудочной железы, почечной недостаточности или ВИЧ. Также причиной нейтропении могут оказаться повреждения костного мозга, онкологические заболевания или даже авитаминоз (недостаточность витамина В12 и фолиевой кислоты).
Прогноз
Существует очень высокий риск возникновения опасных для жизни инфекций и смерти в раннем возрасте. Качество жизни и выживания значительно улучшается при лечении рчГ-КСФ, которое практикуется с конца 1980-х годов. В отличие от тяжелой врожденной нейтропении, люди с циклической формой заболевания имеют лучший ответ на рчГ-КСФ и не имеют риска развития миелодиспластического синдрома (МДС) и острого миелоидного лейкоза (ОМЛ). Однако, при длительном наблюдении более 300 пациентов с заболеванием, был один случай развития хронического миелогенного лейкоза (ХМЛ) и один из ОМЛ, что указывает на то, что это также состояние, предшествующее лейкемии, но риск «очень низок» и риск «коррелирует с серьезностью заболевания, а не с появлением мутации ELANE».
Организация медицинской помощи
Показания для плановой госпитализации:
1. Плановая КМП + ЦГ исследование;2. Динамический контроль состояния при хронических очагах инфекции, проведения инструментального обследования, по показаниям (бронхоальвеолярный лаваж, КТ и т.д.);3. Подбор дозы и частоты введения рчГ-КСФ.
Показания для экстренной госпитализации:
1. Фебрильная лихорадка на фоне агранулоцитоза;2. Отсутствие ответа на рчГ-КСФ при инфекционном эпизоде;3. Подозрение на развитие онкогематологической патологии.
Показания к выписке пациента из стационара:
1. Стабилизация состояния;2. Окончание планового обследования;3. Подбор дозы и кратности введения рч-ГКСФ.
Диагноз и Лечение
Диагноз устанавливают на основании клин, признаков и характерной картины крови и костного мозга.
Лечение направлено на предупреждение и лечение инф. осложнений. При периодической Н. н. в период криза применяют антибиотики, действующие на стафилококки, напр, оксациллин; кроме того, рекомендуется тестостерон по 500 мг 1—2 раза в неделю внутримышечно, к-рый предупреждает развитие инф. осложнений, однако не предотвращает развитие нейтропении. При постоянной нейтропении для купирования тяжелых инф. осложнений помимо введения антибиотиков может быть использован лейкоконцентрат (см.). В эксперименте на собаках с периодической нейтропенией проверена эффективность применения препаратов лития, предотвращающих развитие нейтропении.
Диагностика
Таблица – нормы нейтрофилов в крови:
| возраст | норма нейтрофилов | |
| сегментоядерные | палочкоядерные | |
| новорождённые | 50-70% | 5-12% |
| 5 сутки | 35-55% | 1-5% |
| 10 сутки | 27-47% | |
| 1 месяц | 17-30% | |
| 1 год | 20-35% | |
| 2-5 лет | 32-55% | |
| 6-7 лет | 38-58% | |
| 8-10лет | 40-60% | |
| 12 и старше | 45-79% |
Точный диагноз нейтропении врач вправе поставить исключительно после лабораторных исследований:

- Общий анализ крови выявляет количество гранулоцитов.
- Биохимический анализ – информативный, может обнаружить заболевание лейкоз в самом начале.
- Исследования функции кроветворения костного мозга.
- Двукратный посев крови находит в организме бактерии, грибки.
- Посев из дренажного выпускника послеоперационных больных также определяет патогенную зону.
- Исследования кала выявляют инфекционные заболевания.
- Миелограмма может определить качественную, количественную составляющую клеток.
- Гемограмма помогает выявить, на какой стадии происходит патологический процесс в организме больного.
При гнойных воспалениях нужно взять бакпосев крови. При показателях нейтрофилов в интервале 500-1000 в анализе срочно сделать миелограмму. Своевременное обращение в поликлинику способствует правильному диагнозу и подобранному лечению. Исход предвидится благоприятный
Обнаружив в детском возрасте признаки нейтропении, важно определить злокачественный или доброкачественный характер
Если в лабораторных исследованиях обнаружен моноцитоз, это означает повышение общего числа моноцитов (лейкоцитов, агранулоцитов). Это не всегда патология. В организме больного наблюдается относительный и абсолютный моноцитоз. Если увеличиваются только моноциты, а количество лейкоцитов в норме, можно говорить об относительном виде. Абсолютный моноцитоз свидетельствует об инфекции организма.
Чем можно лечить нейтропению
Лечат нейтропению исходя из причины её возникновения.
Обычно процедуры назначаются для уничтожения инфекции, которая привела к развитию заболевания. В зависимости от тяжести состояния врач может порекомендовать больному лечение в стационаре. Если сопротивляемость организма к инфекционным возбудителям крайне низка, то пациента могут перевести в отдельную палату с постоянной дезинфекцией и ультрафиолетовым облучением помещения. Показано либо медикаментозное лечение, либо хирургическое вмешательство при наиболее тяжёлых формах.
Лёгкие и доброкачественные формы нейтропении порой не нуждаются в терапии. В таком случае пациент должен встать на учёт в диспансер и проходить ежемесячные осмотры у гематолога. В случае медикаментозной формы патологии показана отмена приёма препаратов, которые способствовали снижению нейтрофилов в крови. Обычно состояние нормализуется в течение короткого промежутка времени самостоятельно.
Использование жаропонижающих средств (Нурофена, Парацетамола и других), нейролептиков (Фенотиазина), антибиотиков пенициллинового ряда (Амоксициллина) и некоторых других средств способствует развитию медикаментозной нейтропении. После их отмены количество нейтрофилов в крови увеличивается до нормального уровня без лекарственной коррекции состояния.
Отмена некоторых лекарственных средств может способствовать улучшению состояния при нейтропении
Питание больных
Особая диета пациентам обычно не назначается, рекомендуется лишь соблюдать принципы здорового питания. Может быть показано употребление свежих овощей и фруктов для насыщения организма полезными веществами. Специфических физиотерапевтических методов также не существует.
Включение в рацион большого количества овощей и фруктов насытит организм полезными веществами
Лечение медикаментозными препаратами
Врач может назначить специфическую терапию для всех заболеваний, которые сопровождают нейтропению. Также для лечения применяют следующие средства:
- Иммуномодуляторы и иммуностимуляторы. Необходимы для повышения резистентности организма к возбудителям болезней (Анаферон, Виферон, Кипферон, Иммуноглобулин).
- Витамины. Необходимы для общего укрепления и восполнения недостатка полезных веществ. Особенно важны различные антиоксиданты, которые способствуют быстрому восстановлению здоровья и усиливают сопротивляемость организма к всевозможным болезням. Могут назначить Корилип, в состав которого входят витамины группы В и липоевая кислота.
- Колониестимулирующие факторы роста для синтеза лейкоцитов. Назначаются при тяжёлых формах нейтропении или после трансплантации костного мозга (Филграстим, Молграмостин). Их приём приводит к нормализации показателей содержания нейтрофилов в крови.
- Гормональные препараты. Не влияют напрямую на синтез нейтрофилов, но участвуют в процессах их распределения и распада. Наиболее часто применяют Гидрокортизон.
- Антибиотики. Назначаются при инфекционных заболеваниях (Аугментин, Медаксон, Гентамицин и так далее).
- Противовирусные и фунгицидные препараты. Их используют для устранения инфекции. Выбор средства зависит от возбудителя. При грибковых поражениях часто применяют Флуконазол, Амфотерицин.
- Стимуляторы метаболических процессов. Необходимы для улучшения синтеза нейтрофилов (Пентоксил, Лейкоген, Метилурацил).
- Фолиевая кислота (витамин В9). Крайне важна для работы кровеносной и иммунной систем. Этот водорастворимый витамин заметно улучшает гематологические показатели.
При заражении крови может понадобиться переливание нейтрофильной плазмы.
Хирургическое вмешательство
Оперативные методы применяются крайне редко. К примеру, при значительном увеличении селезёнки в ней усиленно разрушаются нейтрофилы, и врач может провести её удаление. Такая операция называется спленэктомией. Однако её не назначают при тяжёлом течении заболевания или нагрузке на иммунитет при инфекционном процессе.
Врачи говорят об абсолютной нейтропении при снижении абсолютного количества нейтрофилов. Такое состояние возникает при апластической анемии, и если медикаментозное лечение не принесло результата, назначается пересадка костного мозга.
Спленэктомия — крайняя мера, к которой прибегают при тяжёлых поражениях селезёнки
Что такое агранулоцитоз и нейтропения
Агранулоцитоз — это уменьшение количества циркулирующих гранулоцитов (зерен лейкоцитов) в периферической крови. Хотя гранулоциты также включают эозинофилы и базофилы, наиболее важными считаются нейтрофилы, поэтому нейтропения является синонимом агранулоцитоза.
Нейтрофилы — самые важные клетки в борьбе организма с микроорганизмами, поэтому когда их количество уменьшается, человек становится уязвимым для различных инфекций.
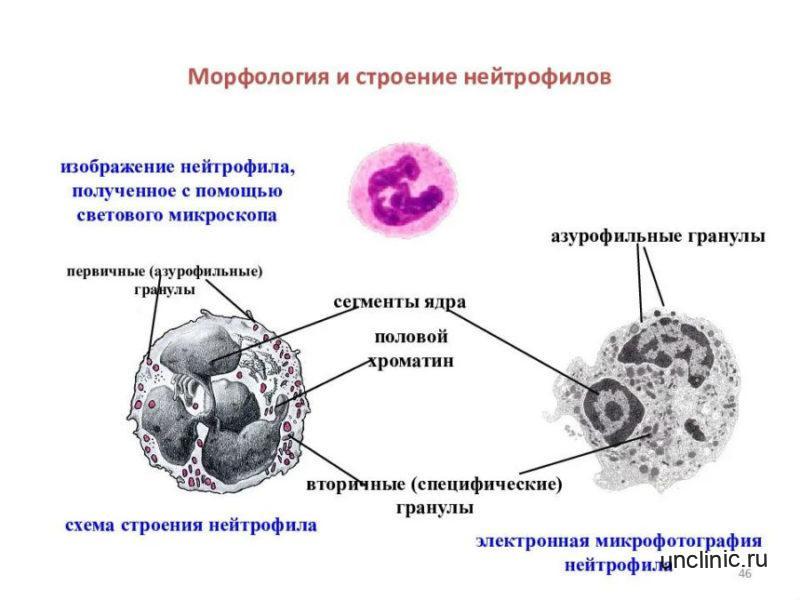
Морфология и строение нейтрофилов
Нейтропения делится на формы:
- легкая — 2,0-1,0 х 109 / л нейтрофилов;
- умеренная — 1,0-0,5 х 109 / л нейтрофилов;
- тяжелая — 0,5-0,1 х 109 / л нейтрофилов;
- очень тяжелая форма — менее 0,1 х 109 / л нейтрофилов.
Что такое сегментоядерные и палочкоядерные нейтрофилы?
Нейтропения является заболеванием крови, которое может коснуться каждого. Некоторые люди рождаются с этим, однако нейтропения может появиться и после вирусной инфекции, быть побочным эффектом от наркотиков либо воздействием определенных препаратов.
Нейтропения может быть вызвана недостаточной выработкой или ускоренным разрушением белых кровяных клеток. Нейтропения может возникнуть при лечении рака, при химиотерапии, или противовирусной терапии вирусных гепатитов.
https://youtube.com/watch?v=DraImatLQH4
Кровь состоит из миллиардов клеток. Есть много различных типов клеток крови, однако основные — это красные и белые кровяные тельца. Эритроциты (красные кровяные тельца) преобладают над другими типами клеток крови.
Они очень важны, поскольку несут кислород из легких во все части Вашего тела, однако лейкоциты (белые кровяные тельца) являются столь же важными, но по совершенно иной причине.
Каждый из них имеет особую функцию. Наиболее распространенными из них являются нейтрофилы, задача которых выявлять и уничтожать бактерии, и лимфоциты, которые являются ключевой частью иммунной системы, а также защитой от вирусов.
Сегментоядерные нейтрофилы – это основной вид лейкоцитов, количество которых достигает до 70% общего количества этих клеток крови. Ещё 1—5% в норме составляют юные, функционально незрелые нейтрофилы, имеющие палочкообразное сплошное ядро и не имеющие характерной для зрелых нейтрофилов сегментации ядра — так называемые палочкоядерные нейтрофилы.
Как диагностируют?
Для точной постановки диагноза, в случае подозрения на нейтропению врач направляет пациента на лабораторные исследования крови. К наиболее распространённым методам исследования крови при нейтропении относят:
- Общий анализ крови (ОАК). Поможет определить количественное состояние гранулоцитов;
- Биохимический анализ крови (БАК). Является более информативным методом исследования крови, нежели клинический анализ крови;
- Исследование кроветворной функции костного мозга. Имеет наибольшее значение, при котором можно оценить угнетение какого-либо из ростков кроветворения и выявить почему так произошло;
- Двукратный посев крови. Проводится посев крови на проверку наличия патологических бактерий и грибковых агентов;
- Посев содержимого из дренажного выпускника. Производится у больных, которые перенесли оперативное вмешательство;
- Исследование кала. Рекомендуется исследование каловых масс на инфекционные заболевания, при ослаблении стула, после хирургического вмешательства;
- Миелограмма. Выраженный в виде таблицы, или диаграммы результат микроскопии мазка костного мозга, по которому определяют качественную и количественную составляющую ядер клеток в миелоидных тканях;
- Гемограмма.
Диагностика
Обследование, как ни странно, начинается с общего анализа крови и подсчета количества нейтрофилов. В отличие от исследования прочих показателей, врачи редко прибегают к изолированной оценке процентного соотношения. Это недостаточно информативно. Куда эффективнее подсчет абсолютного количества гранулоцитов. (в бланке обозначаются как GRA)
Адекватные значения примерно такие:
| Возраст | Показатели (число клеток x10⁹ на литр крови) |
|---|---|
| Появление на свет | 6.1-26.0 |
| До окончания 1-х суток | 5.0-20.5 |
| 1 нед. | 1.5-9.8 |
| 2 нед. | 1.1-9.0 |
| 1 мес. | 1.0-9.0 |
| До полугода | 1.0-8.5 |
| 1 год | 1.5-8.7 |
| 2 года | 1.5-8.5 |
| 4 года | 1.5-8.5 |
| 6 лет | 1.5-8.1 |
| 8 лет | 1.5-7.9 |
| 12 лет | 1.8-8.2 |
| 13-18 лет | 1.6-8.1 |
| 18-25 лет | 1.8-7.5 |
| 26-50 | 1.5-7.7 |
| 26-50 | 1.5-7.5 |
| Старше 60 | 1.5-7.6 |
Как правило, показатель находится на уровне нижней границы. Все отклонения в рамках диапазона — допустимы. Прочие изменения классифицируются как возможные болезнетворные процессы.
Нужны вспомогательные мероприятия:
- Консультация гематолога. На первичном приеме врач опрашивает пациент или его родственников. Нужно исследовать жалобы на здоровье. Систематизировать их и составить единую клиническую картину. Затем проанализировать ее. Разобраться в происхождении проблемы помогает сбор анамнеза.
- Генетические аномалии требуют участия профильного специалиста.
- Биохимическое исследование крови. Оценка СРБ, C-реактивного белка. Наиболее часто эти уровни указывают на аутоиммунный воспалительные процесс.
- По необходимости исследуется титр антител к пиогенной флоре. Эта мера нужна, чтобы диагностировать инфекционные явления. Особенно, когда общее исследование кров и клиника не проливают свет на ситуацию.
- Если есть подозрения на центральное происхождение нейтропении, проводят биопсию костного мозга. Гистологическую оценку полученного образца. Это крайняя мера, но порой без нее не обойтись.
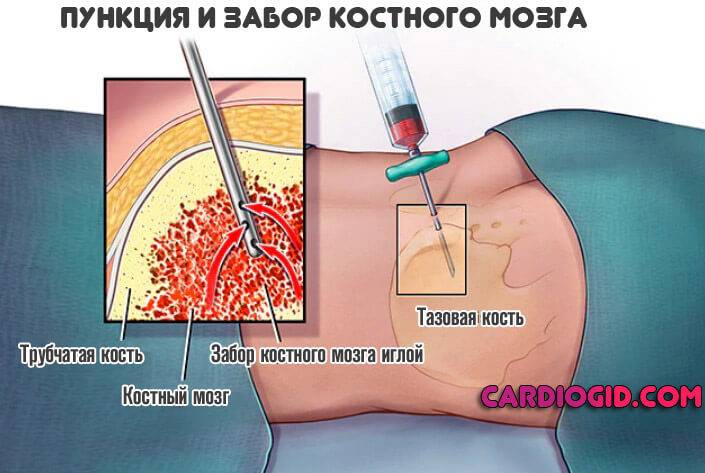
Прочие диагностические процедуры назначают врачи, по показаниям.
Лечение лейкопении
Как именно будет проводиться лечение лейкопении, зависит от установленного диагноза
Поэтому очень важно провести комплексное медицинское обследование, чтобы определить, почему проявляется лейкопения у взрослых и детей
Доктора
специализация: Гематолог
Рамеев Вилен Вилевич
10 отзывовЗаписаться
Подобрать врача и записаться на прием
Лекарства
Пентоксил
Лейкоген
Метилурацил
Пиридоксин
Фолиевая кислота
Определив, что такое лейкопения у взрослых или ребенка в конкретном случае, врач назначает комплексное лечение медикаментозными препаратами.
- Если отмечаются низкие лейкоциты в крови у женщины или мужчины, назначают препараты стимулирующие метаболические процессы: Пентоксил, Лейкоген, Батилол, Метилурацил и др.
- В процессе лечения применяют препараты, стимулирующие пролиферативную активность стволовых клеток костного мозга. Назначают Нуклеоспермат натрия, Натрия нуклеинат.,
- Также назначают витаминосодержащие препараты и комплексы – Пиридоксин, витамин В12, фолиевая кислота и др.
- Может также назначаться прием антибиотиков.
- В случае генетических нарушений применяется гранулоцитарный колониестимулирующий фактор роста и другие факторы роста, которые получают из костного мозга.
- Другие медикаменты назначают в зависимости от заболевания, которое спровоцировало низкий уровень лейкоцитов в крови у женщин и мужчин.
Правильно назначенный комплекс медикаментов дает возможность поднять количество лейкоцитов в организме.
Процедуры и операции
Быстро понизить лейкоциты в крови способно лечение некоторыми препаратами, в частности химиотерапия, лучевая терапия. Поэтому в некоторых случаях требуется только приостановить прием лекарств, ставших причиной снижения количества лейкоцитов.
При низком количестве лейкоцитов рекомендуется соблюдать назначенную диету, питаться разнообразно, не допуская дефицита витаминов и минералов в рационе. Рекомендуется посоветоваться с диетологом по поводу составления правильного меню.
Важен также полноценный отдых и меры, направленные на укрепление иммунитета.
При тяжелых врожденных заболеваниях может понадобиться трансплантация стволовых клеток (костного мозга). Больной костный мозг заменяют здоровыми донорскими тканями. Эффективность трансплантации зависит от многих факторов, в частности от возраста больного (лучше всего трансплантацию переносят маленькие дети), близости соответствия между донором и больным (лучшими донорами являются родные братья и сестры).
Лечение народными средствами
Существует много народных средств, которые применяются при лейкопении. Однако все эти методы могут использоваться только как вспомогательные средства и после того, как их применение одобрил врач.
- Настой полыни. 30 г сухой полыни залить 600 мл кипятка, настоять на протяжении ночи. Пить трижды в день по 100 мл перед приемом пищи.
- Отвар овса. 40 г неочищенного овса заливают 2 стаканами воды и кипятят 15 минут. Настоять 12 часов, процедить. Пить по 100 мл 3 раза в день.
- Отвар шиповника. 50 г шиповника залить 1 стаканом воды. Варить 20 минут, настоять на протяжении суток. Пить 3 раза в день по 50 мл.
- Цветочная пыльца. Ее нужно смешать с медом в соотношении 2:1, настаивать 3 дня. Каждый день пить 1 ч. л. средства. Рекомендуется запивать его молоком.
- Свекла с медом. Нарезать свеклу большими кусками, наполнить ними 3-литровую банку. Добавить 30 г меда и немножко соли. Залить теплой водой, закрыть банку и настаивать 3 дня. Квас из свеклы пить по 60 мл 4 раза в день.
- Настой донника. 20 мл травы донника залить 300 мл кипятка, настоять несколько часов. Пить по 50 мл трижды в день.
Прием любого из перечисленных средств должен длиться не менее месяца.
Диагностика
Если у пациента наблюдаются частые или необычные инфекции, или если бальной получает препараты, способные вызвать нейтропению, врачи назначают анализ крови (общий анализ крови) для установления диагноза. Пониженное количество нейтрофилов указывает на нейтропению.
В ряде случаев развитие нейтропении не является неожиданным и причина заболевания известна (например, у больных, проходящих химиотерапию или лучевую терапию). Если причина неизвестна, ее необходимо определить. И независимо от того, известна причина заболевания или нет, врачи также обычно проводят обследование для выявления скрытых инфекций, которые могут развиваться в результате нейтропении.
— Установление причины.
Врачи выясняют, какие лекарственные препараты принимает больной и подвергается ли он токсическому воздействию, и обследуют его на наличие инфекций или других расстройств, которые могут являться причиной нейтропении. Часто они берут образец костного мозга при помощи иглы. Образец костного мозга обследуют под микроскопом, чтобы установить наличие отклонений от нормы во внешнем виде клеток, количестве нейтрофильных стволовых клеток (предшественников) и развитии нейтрофилов.
Определив, происходит ли сокращение количества стволовых клеток, и установив, нормально ли созревают такие клетки, врачи получают возможность выяснить, с чем связана проблема — с нарушением выработки клеток либо со слишком интенсивным расходованием или разрушением клеток в крови. В некоторых случаях исследование костного мозга позволяет понять, имеются ли у человека другие заболевания (например, злокачественные опухоли, такие, как лейкоз) или инфекции (например, туберкулез), поражающие костный мозг.
— Обследование на наличие инфекций.
У больных с нейтропенией типичные симптомы и результаты обследований, которые свидетельствовали бы о наличии инфекций, могут отсутствовать, поэтому врачи задают пациентам подробные вопросы об их симптомах и обследуют их с головы до пят. При обнаружении любых неоднозначных симптомов проводятся соответствующие анализы и исследования, например, если у человека возникают неприятные ощущения в животе, может быть выполнена компьютерная томография (КТ) брюшной полости.
Даже при отсутствии каких-либо специфических симптомов врачи обычно также проводят общий анализ мочи, посев мочи, посев крови и рентген грудной клетки. При проведении посева врачи берут образец материала, который необходимо обследовать (в данном случае образец мочи или крови), и отправляют его в лабораторию, где в образце выращивают бактерии или другие организмы (при их наличии).
Причины развития и формы нейтропении
Выделяют несколько видов нейтропении, которые, как правило, различаются по причинам, вызвавших патологию. Очень часто у грудных детей развивается доброкачественная нейтропения.
Зачастую патология длится около двух лет, никак не проявляется и не угрожает организму. После этого доброкачественная нейтропения проходит сама собой. Специалисты считают, что подобная форма заболевания связана с недостаточной зрелостью костного мозга.
Различают еще относительную и абсолютную нейтропении. Вторая форма патологии диагностируется у больных, страдающих дифтерией, коклюшем, брюшным тифом, панмиелопатией, острым лейкозом.
К относительным формам нейтропении относят заболевания, при которых процентное содержание нейтрофилов в крови уменьшено, но абсолютные значения находятся в норме.
Есть довольно редкая форма болезни – циклическая нейтропения. Отличительной особенностью этого недуга является периодическое возникновение грибковых или бактериальных процессов.
Как правило, циклическая нейтропения возникает из-за воздействия на организм различных микроорганизмов, которые довольно быстро нейтрализуются иммунной системой человека.
Видео:
Заболеванию свойственны регулярные снижения и повышения уровня нейтрофилов в крови. Циклическая нейтропения чаще всего диагностируется у пациентов младше одного года. Длительность одного цикла составляет две-три недели.
Аутоиммунная нейтропения – еще одна довольно редко встречающаяся форма заболевания. При этой патологии организм воспринимает нейтрофилы в крови как чужеродные клетки и начинает вырабатывать антитела для их нейтрализации.
Часто причиной развития иммунной нейтропении становится регулярный прием определенных лекарственных средств. Как правило, после прекращения курса лечения уровень белых клеток в крови приходит в норму.
Самая тяжелая форма болезни – фебрильная нейтропения. Патология характеризуется резким падением уровня нейтрофилов в крови до критических значений.
Как правило, фебрильная нейтропения возникает во время химиотерапии, лучевой терапии и лечения цитостатиками при онкологических заболеваниях.
Непосредственной причиной появления такой формы нейтропении считается тяжелая инфекция, которая активизируется при подобной терапии.
Кроме того, во время онкологических заболеваний иммунная система больного практически не функционирует, что дает возможность вредоносным микроорганизмам размножаться без всяких помех.
Течение болезни
Течение болезни напрямую зависит от причин:
- При врожденных причинах нейтропения бывает циклической или стойкой.
- При неопластических заболеваниях, когда костный мозг поврежден, нейтропения развивается медленно.
- Когда лекарства расщепляют гранулоциты, агранулоцитоз развивается очень остро.
Прогноз также варьируется от случая к случаю. Например, некоторые врожденные нейтропении, например, ретикулярная дисгенезия, приводят к смерти младенцев от различных инфекций уже через 2-17 недель после рождения. Хороший прогноз можно ожидать у пациентов с хронической доброкачественной нейтропенией, которая обычно протекает в легкой форме.
Классификация
В зависимости от тяжести нейтропении выделяют следующие формы этого состояния:
- легкая (количество нейтрофилов — 1000–1500/мкл);
- умеренная (500–1000мкл);
- тяжелая (меньше 500/мкл).
В зависимости от особенностей течения процесса выделяются такие формы:
- Острая – развивается быстро, за несколько часов или дней. Является следствием очень быстрого разрушения или потребления нейтрофилов.
- Хроническая – развивается на протяжении нескольких месяцев или лет. Как правило, развивается вследствие снижения выработки нейтрофилов, избыточной селезеночной секвестрации.
В зависимости от происхождения выделяются такие формы нейтропении:
- Первичная – связана с внутренним недостатком миелоидных клеток костного мозга.
- Вторичная – связана с воздействием внешних факторов.
Согласно патогенетическому фактору выделяют следующие формы этого состояния:
- Миелотоксический агранулоцитоз – развивается вследствие воздействия ионизирующего излучения, влияния паров бензола. Также миелотоксический агранулоцитоз может являться следствием применения цитотоксических средств.
- Иммунный агранулоцитоз – следствие влияния аутоантител и антител к гранулоцитам после приема препаратов-гаптенов. Иммунный агранулоцитоз может отмечаться при системной красной волчанке и др.
- Идиопатическая форма – имеет неустановленную этиологию.
В зависимости от особенностей состояния выделяются такие формы:
- Абсолютная нейтропения — это снижение в крови абсолютного числа нейтрофилов. Абсолютная нейтропения характерна для ряда состояний и болезней: острых и хронических вирусных, бактериальных и грибковых болезней, аутоиммунных заболеваний, острого лейкоза, лимфомы и др.
- Относительная нейтропения – это снижение удельного веса нейтрофилов в крови на фоне нормального или повышенного количества этих клеток.
Чем лечат НП у взрослых?
Какой-то одной определенной схемы лечение нейтропении нет, так как симптомы у всех разные, и провоцируются разными заболеваниями. Серьезность терапии зависит от возрастной категории пациента, характера бактерий, которые спровоцировали воспаление и общего состояния здоровья пациента.
При диагностировании тяжелой формы нейтропении нужно постоянное наблюдение врачей, двадцать четыре часа в сутки, так что госпитализации не избежать.
Если организм поражают заболевания инфекционного происхождения, то назначают следующие группы препаратов:
- Противогрибковые;
- Противовирусные;
- Антибактериальные.
Назначение того или иного препарата, в основном, зависит от индивидуальной реакции организма на переносимость того, или иного медикамента.
Основными методами терапии являются:
Антибиотики широкого спектра. Применяются, пока врач не определит, что воспринимается организмом лучше всего. Введение таких препаратов положено в вену.
Об улучшении состояния и эффективно подобранным препаратом идет речь, в случае улучшения состояния здоровья пациента, в первые трое суток, с момента начала лечения. Если никакого прогресса не наблюдается – доза увеличивается, либо применяется другое средство терапии;
При прогрессировании нейтропении от облучений или химиотерапии, назначаются антибиотики, до момента, пока уровни НФ в крови не достигнут хотя бы пятисот нейтрофилов на один микролитр крови:
- Препараты группы фунгицидов (Амфотерицин) применяются, в случае, если к инфекционным заболеваниям добавляются грибковые поражения, но для профилактических действий в сторону грибковых агентов фунгициды не применяются;
- Колониестимулирующие препараты (Филгастрим). Применяются при тяжелых формах нейтропении, а также детям с врожденными отклонениями иммунитета;
- Витамины (фолиевая кислота). Назначаются в качестве поддерживающей терапии;
- Глюкокортикостероиды. Назначаются при провоцировании нейтропении иммунными заболеваниями;
- Медикаменты, улучшающие процессы обмена веществ в организме (Метилурацил, Пентоксил). Назначаются в качестве поддерживающей терапии.
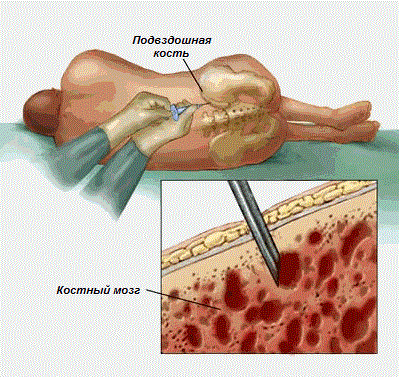
Кардинальное лечение состоит в хирургическом вмешательстве, которое заключается в пересадке костного мозга.
Метод лечения наиболее опасный, но наиболее эффективный.