Современные методы обезболивания при родах: медикаментозное и естественное обезболивание
Содержание:
- Плюсы и минусы эпидуральной анестезии
- Обезболивание трихлорэтиленом
- Что можете сделать вы?
- Осложнения сакральной анестезии
- Почему все равно больно?
- Что такое эпидуральная анестезия?
- Вода как помощник
- Как делают?
- Анестезия и преждевременные роды
- При кесаревом сечении
- Боль во время схваток и способы ее облегчения
- Как влияет эпидуральная анестезия на роды и ребенка
- Анестезия при родах и бета-блокаторы
- Обезболивание фентанилом
Плюсы и минусы эпидуральной анестезии
Плюсы ЭА:
- Эпидуральная анестезия позволяет сократить период раскрытия шейки матки и способствует плавному продвижению ребенка по родовому каналу.
- Полное отсутствие боли при ясном сознании женщины.
- Эпидуральная анестезия позволяет отдохнуть и сохранить силы во время наиболее продолжительной части родов — при открытии шейки матки.
- Незначительное проникновение анестетика в кровь ребенка в концентрации, не оказывающей существенного отрицательного влияния на его состояние.
- Эпидуральную анестезию можно сделать тем женщинам, которым противопоказан ингаляционный наркоз.
- При введении обезболивающего средства в эпидуральное пространство снижается артериальное давление, что хорошо для рожениц с гипертонией.

Минусы ЭА:
- Хотя при эпидуральном обезболивании сокращается период раскрытия шейки, период изгнания плода удлиняется. В потужном периоде в результате снижения активности матки продолжительность родов часто увеличивается, что в свою очередь увеличивает количество разрывов и акушерских пособий.
- Если женщина — гипотоник, то есть ее артериальное давление меньше 100 мм рт. ст., эпидуральная анестезия ей может быть противопоказана.
- Не получится использовать этот вид анестезии при некоторых деформациях позвоночника, сепсисе, нарушении свертываемости крови, кровотечении или воспалительных процессах в области предполагаемого прокола.
- Как и любая медицинская манипуляция, при которой вводятся лекарственные препараты, эпидуральная анестезия может вызвать ряд побочных эффектов и осложнений.
При эпидуральной анестезии не исключены осложнения или побочные эффекты. Например, снижение артериального давления и головная боль, озноб, кожный зуд. Более тяжелые осложнения — аллергическая реакция на местные анестетики, неврологические нарушения. Они встречаются крайне редко, но все-таки о них надо знать, решаясь на этот метод обезболивания.
Обезболивание трихлорэтиленом
Для достижения аналгезии в родах ингаляция трихлорэтилена (см.) осуществляется в концентрации 0,3—0,5 об.%. Трихлорэтилен используется в смеси с кислородом или воздухом. Ингаляция осуществляется с помощью аппаратов НАПП-2, «Автонаркон», «Трилан». Трихлорэтилен проникает через плаценту, поэтому во избежание наркотической депрессии плода ингаляция трихлорэтилена осуществляется прерывистым способом (по 15—20 мин.) и прекращается за 30—40 мин. до начала второго периода родов. Удовлетворительный эффект обезболивания достигается у 80—90% рожениц. При длительной ингаляции трихлорэтилена возникает кумулятивный эффект, что может сопровождаться наркотической депрессией новорожденного.
Для уменьшения отрицательного влияния анестетика на организм матери и плода ингаляцию трихлорэтилена (0,3—0,5 об.%) сочетают вместе с закисью азота с кислородом (1 : 1 и 2 : 1). Снижение концентрации трихлорэтилена до указанных выше соотношений уменьшает опасность депрессивного воздействия анестетика на плод и новорожденного.
Противопоказания к применению трихлорэтилена: декомпенсированные пороки сердца, стойкие функц, нарушения и морфол, изменения паренхиматозных органов, анемия, тяжелые формы токсикоза беременных, а также недоношенная беременность.
Что можете сделать вы?
Вы должны знать правила, которые сделают вашу операцию еще более безопасной.
Важно следить за тем, в какой форме вы находитесь. Вы должны знать нормы привеса при беременности, которые в каждом месяце отличаются
Записывайте то, что вы едите, чтобы отслежить количество потребляемых калорий и БЖУ. Гуляйте на свежем воздухе. Сегодня разработано множество систем физической нагрузки для беременных. Они помогут вам поддерживать мышечный тонус. Объясним, почему это важно для наркоза. Если беременная на момент родов будет иметь лишний вес, вероятны осложнения.
Отказ от вредных привычек также важен. Нужно бросить курить. Если вы не сделали это на этапе подготовки к беременности, нужно отказаться от привычки минимум за 6 недель до проведения кесарева. Иначе дыхательные нарушения могут быть как во время наркоза, так и после него. Самым опасным осложнением может быть остановка дыхания.
Когда вы готовитесь к кесаревому под анестезией, не пейте алкоголь. Он грозит расстройствами кровообращения. Самое сложное осложнение — инсульт.
Пейте те лекарства, что были назначены вам ранее. Но о них должен знать как хирург (который будет делать кесарево сечение), так и анестезиолог. На свертывании крови могут сказаться НСПВП и аспирин. Потому анестезиолог должен знать о вашей терапии ими. Он может посоветовать за некоторое время до родов прекратить их прием.
Если у вас есть проблемы со здоровьем (или были такие в анамнезе), об этом врачам лучше знать заблаговременно. Может быть, вам будет назначено обследование у врачей узкой специализации. Это должно быть сделано за 7-14 дней до проведения кесаревого.
Если вы хотите знать подробности проведения наркоза, поговорите с анестезиологом до того, как вы легли в родильное отделение.
На протяжении 3 недель до проведения анестезии при родах откажитесь от пищи с экстрактами трав.
Если вы принимайте какие-либо седативные средства, анестезиолог заблаговременно должен быть поставлен в известность. Действие этих лекарств может сказаться на особенностях наркоза.
Если ваши принципы противоречат переливанию крови от доноров, об этом за неделю должны знать ваши врачи.
Осложнения сакральной анестезии
Каудальная блокада – одна из наиболее безопасных методик нейроаксиальных блокад при точном соблюдении правил ее безопасного проведения. Тем не менее, осложнения при ее проведении также возможны и в целом соответствуют осложнениям при эпидуральной анестезии.
- Внутрисосудистая инъекция препарата приводит к развитию системной токсической реакции, особенно при использовании бупивакаина. Помощь включает в себя лечение системной токсической реакции по общим принципам (борьба с судорогами, вентиляционная и гемодинамическая поддержка).
- Интратекальное введение анестетика вследствие прокола дурального мешка ведет к немедленному и неминуемому развитию тотального спинального блока. Лечение включает в себя респираторную и гемодинамическую поддержку до восстановления всех функций.
- Перфорация прямой кишки возникает при неконтролируемом введении иглы. Опасна сама по себе, но еще более опасно попадание инфицированной иглы в эпидуральное пространство при ее извлечении.
- Повреждение надкостницы возникает при нанесении ей царапин острым концом иглы, как правило, сопровождается весьма ощутимым болевым синдромом, который может сохраняться в течение нескольких недель. В последнем случае проводится назначение НПВС и физиолечение.
- Задержка мочи встречается относительно часто, требует проведения катетеризации мочевого пузыря.
- Эпидуральная гематома встречается редко, как правило, при проведении каудальной блокады на фоне приема антикоагулянтов. Лечение хирургическое.
- Внутрикостная инъекция также встречается редко, но способна привести к развитию системной токсической реакции на местный анестетик. Отличительным признаком является развитие реакции не мгновенно, как при внутривенном введении, а через несколько минут.
- Гипертензия встречается при форсированном введении раствора анестетика и связана с ответной реакцией на сдавление нервных структур, находящихся в сакральном канале. Обычно проходит самостоятельно и предотвращается медленной инъекцией.
Фото — фотобанк Лори
Почему все равно больно?
В своих отзывах многие женщины отмечают, что им так и не удалось полностью избавиться от всех неприятных ощущений после проведения эпидуральной анестезии. Официальное описание таких случаев и причин включено в протокол эпидуральной анестезии, которая является основной клинической рекомендацией для врачей. Итак, перидуральная анестезия может быть неэффективной, если:
- операцию начали раньше, чем состоялось полное распределение препарата по эпидуральному пространству;
- начальная доза препарата была слишком малой;
- происходит мозаичная блокада (препарат распределяется неравномерно, и одна сторона обезболивается, а другая – нет или теряет чувствительность частично);
- индивидуальное отсутствие восприятия препарата (помогает смена препарата на другой);
- молодой возраст пациентки (связки в позвоночнике мягкие, поэтому попадание в них ложно трактуется анестезиологом как попадание в эпидуральное пространство, утрата сопротивления).

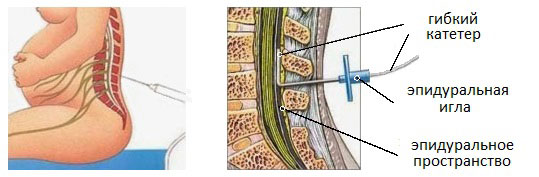
Что такое эпидуральная анестезия?
ЭА – это регионарная анестезия, которая блокирует боль в определенной части тела. Ее цель – обеспечить в большей степени анальгезию (обезболивание), а не анестезию, которая приводит к полной утрате ощущений. ЭА блокирует нервные импульсы от нижних сегментов спинного мозга, что приводит к снижению ощущений в нижней половине тела.
Препараты, использующиеся при ЭА, принадлежат к группе местных анестетиков. Чаще всего применяют бупивакаин или ропивакаин. Часто их вводят в комбинации с опиоидами (фентанил или суфентанил), чтобы снизить требуемую дозу местного анестетика. Кроме этого, для продления действия и стабилизации артериального давления матери иногда используются эпинефрин (адреналин) или клонидин.
Вода как помощник
Основной плюс акватерапии — в расслабляющих и обезболивающих свойствах воды. В теплой воде схватки ощущаются мягче, кровообращение улучшается, роженица имеет возможность расслабиться и принять удобное положение тела, меньше устает. Вода исключает возникновение таких побочных факторов дискомфорта в родах, как сухость кожи, повышенное потоотделение, озноб или чувство жара,
В последнее время во многих родильных домах начали применять немедикаментозное обезболивание схваток с помощью воздействия воды. Для родов с акватерапией используют специальные душевые кабины и резервуар с гидромассажем, расположенные в родильном отделении. Помещения для водных процедур в родблоке специальным образом дезинфицируются. Конечно, пребывание в воде во время родов без риска для здоровья роженицы и плода возможно лишь под контролем квалифицированного медицинского специалиста. При пользовании специальной ванной будущая мама должна помещаться в ней целиком, имея возможность поворачиваться и менять положение тела. Температура воды не должна превышать нормальную температуру тела (36,0°С-37,0°С) и не опускаться ниже 30,0°С. Рядом с роженицей (в душе или около массажной ванны) постоянно должен находиться партнер по родам или специалист роддома.
К сожалению, этот замечательный метод обезболивания можно использовать не всегда. Пребывание в резервуаре с водой во время родов можно считать абсолютно безопасным только до тех пор, пока малыш и полость матки защищены стенкой плодного пузыря. После разрыва плодных оболочек исчезает последняя преграда между стерильной маткой и нестерильным влагалищем. Ведь вода через влагалище может проникнуть в полость матки и вызвать ее инфицирование. Ограничений для использования в родах душа меньше: от этого способа придется отказаться лишь в том случае, когда врач рекомендует роженице постельный режим.
Если роды протекают без осложнений, посещать душевую можно довольно часто в течение всего первого периода родов. Для этого необходимо два условия: наличие в родблоке душевой, оборудованной для рожениц, и возможность наблюдения за будущей мамой во время водных процедур. Душевые кабины для рожениц делают открытыми (без дверей — для возможности медицинского наблюдения), используют поддоны с «нескользящим» покрытием, а по стенам устанавливают удобные поручни. В течение всего пребывания в душевой рядом с будущей мамой должна неотлучно находиться акушерка или доктор. Конечно, это возможно лишь в случае индивидуального ведения родов; однако, при партнерских родах «наблюдателем» и помощником может стать супруг роженицы.
Оптимального обезболивающего и расслабляющего эффекта можно добиться, используя струю воды, как аквамассажер. Для этого нужно взять насадку душа в руку и, меняя напор воды от слабого до среднего и даже сильного, поливать живот круговыми движениями в течение всей схватки. Если у вас есть помощник, можно попросить его помассировать струей воды поясницу и крестцовую зону. Между схватками стоит сделать напор воды послабее и направлять струю на лицо, плечи, грудь и ноги, добиваясь полного расслабления. Идеальная температура воды для обезболивания в родах 36-40°С; более низкая температура действует на нервную систему возбуждающе, а слишком горячая вода может спровоцировать кровотечение.
Рождение ребенка — самое замечательное событие в жизни женщины. Конечно, процесс, предшествующий этому событию, требует от будущей мамы много сил и терпения. Но ждать от родов мук и невыносимой боли не стоит; роды — это благодарный труд. И если женщина готовилась к родам, умеет себе помогать и идет рожать с улыбкой, это волнующее событие становится настоящим праздником. А боли на празднике не место!
Как делают?
1. Для осуществления прокола женщине необходимо сесть, согнув спину, или лечь на бок и свернуться «калачиком». Иными словами — обеспечить максимальный доступ к позвоночнику
Причем нужно очень постараться не двигаться вообще – замереть в положении, которое определить анестезиолог и быть готовой к тому, что вы почувствуете некоторые кратковременные неприятные ощущения (в этот момент важно не отстраняться от врача). Чем неподвижное вы будете – тем меньше риск осложнений после эпидуральной анестезии
2. Область прокола тщательно обрабатывается антисептическим раствором.
3. Делается обычная инъекция обезболивающего, для того, чтобы снять чувствительность кожи и подкожно-жировой клетчатки в месте предстоящего прокола.
4. Анестезиолог делает прокол и вводит в эпидуральное пространство позвоночника иглу до тех пор, пока она не достигнет твердой мозговой оболочки.
Если вы чувствуете, что во время манипуляции должна начаться схватка – обязательно сообщите об этом анестезиологу, он остановится. Запомните: ваша главная задача – не двигаться!
Также сообщайте анестезиологу, если чувствуете какие-либо изменения в своем состоянии. Это могут быть: чувство онемения ног или языка, головокружение, тошнота и т.п. В норме ничего подобного быть не должно, и, если что-то пошло не так – нужно немедленно сообщить об этом врачу, так как исправить ситуацию на этом этапе легче всего.
5. По игле проводят тонкую силиконовую трубку – катетер – по которому обезболивающие препараты и поступают в эпидуральное пространство. Катетер остается в спине столько, сколько необходимо обезболивающее действие. С ним женщина может свободно двигаться, однако резких движений нужно избегать. Во время самих родов, катетер также будет находиться в спине роженицы.
Во время ввода катетера вы можете почувствовать «прострел» в ногу или спину. Это нормально – значит трубка задела корешок нерва.

6. Игла извлекается, а трубка катетера крепится к спине с помощью лейкопластыря.
7. Проводится пробная подача небольшого количества анестезии для проверки на неадекватные реакции организма.
8. После родов катетер извлекаютиз спины счастливой мамы, место прокола заклеивают лейкопластырем и рекомендуют женщине некоторое время оставаться в положении лежа, это нужно для минимизации риска возможных осложнений после эпидуральной анестезии.
Прокол и установка катетера занимают около 10 минут. Действовать препараты обычно начинают в пределах 20 минут после введения. Многих женщин пугает возможность манипуляций с позвоночником, как правило, все задаются вопросом — больно ли делать эпидуральную анестезию. Спешим вас упокоить, рожаница почувствует вполне терпимые неприятные ощущения, которые продлятся всего несколько секунд. В последующем, даже при движении, катетер не чувствуется.
Введение обезболивающих препаратов возможно в двух режимах:
- непрерывно, через небольшие промежутки времени – малыми дозами;
- однократно, с повтором при необходимости через 2 часа — пока препараты действуют, женщине рекомендуется лежать, так как сосуды ног расширяются, и отток крови к ним может привести к потери сознания, если роженица встанет.
Влияет ли эпидуральная анестезия на здоровье ребенка и родовую деятельность?
На данный момент большинство специалистов считают, что эпидуральная анестезия, используемая во время родов, никак не влияет на ребенка. Вводимые анестетики не проникают через плаценту и не всасывается в кровь малыша.
Что же касается родовой деятельности, тут мнения расходятся. Кто-то из практикующих анестезиологов утверждает, что анестезия никак не отражается на течение родов, в том числе и на скорости раскрытия, кто-то говорит, что скорость первого периода родов (раскрытие шейки матки) увеличивается, а вот потуги становятся менее выраженными. В любом случае, если анестезия и влияет на родовую деятельность, то незначительно.
Анестезия и преждевременные роды
В процессе ведения преждевременных родов следует избегать применения наркотических анальгетиков и седативных препаратов на протяжении родов. Тщательно выполненная регионарная анестезия является лучшим видом обезболивания при родоразрешении недоношенным плодом. Продленный поясничный эпидуральный блок, поддерживаемый на протяжении всех родов, является при этом идеальной формой анальгезии, так как позволяет строго контролировать течение родов и выполнить рассечение промежности. В случае необходимости выполнения кесарева сечения эпидуральный блок может быть быстро усилен.
При кесаревом сечении
Средняя длительность операции родоразрешения – 25-45 минут. Сам факт применения перидурального обезболивания сделает операцию чуть более продолжительной – на длительность латентного периода, пока не подействует анестезия (15-20 минут).
Поскольку для хирургических родов требуется более глубокое снижение чувствительности, перед тем, как вести наркоз, анестезиолог должен быть уверен, что его пациентка чувствует себя хорошо. Женщине измеряют давление и частоту сердечных сокращений. Специальную манжету, которая будет в режиме реального времени непрерывно измерять давление и выдавать данные на монитор, закрепляют на руке.


Положение тела при введении инструментов в позвоночник будет таким же, как и при естественных родах – роженица будет либо сидеть, либо лежать на боку. Прямо на коже спины врач делает разметку карандашом. Позвонки, между которыми должны ввести иглу для обезболивания хирургических родов, находятся в диапазоне между 2 и 5 поясничными позвонками. Наиболее приемлемое место пункции определяется по факту и на месте.
Как и в случае с обезболиванием в родах, кожные покровы подлежат тщательной асептической обработке. Тонкая игла проходит через так называемую желтую связку между двумя позвонками. Как только сопротивление становится отрицательным, игла «проваливается», к ней присоединяют шприц с катетером. Отсутствие сопротивления по ту сторону иглы и будет означать, что попадание к эпидуральное пространство прошло успешно.


Хирурги приступают к операции после соответствующей команды анестезиолога. Этот специалист на протяжении всего процесса хирургических родов находится рядом с роженицей, разговаривает с ней, добавляет нужное количество лекарственных средств через катетер.
Поддержка оказывается до момента, когда операция завершается. На протяжении всего кесарева сечения за самочувствием женщины внимательно следят анестезиолог и акушерка.

Все это время женщина может видеть и слышать все происходящее. Это дает две прекрасных возможности – увидеть, как малыш появится на свет и приложить ребенка к груди прямо в операционной, что чрезвычайно полезно для последующего установления лактации.
Когда женщине делают эпидуральную анестезию перед хирургическим родоразрешением, анестезиолог всегда готов к общему наркозу. Это правило. Может получиться так, что «эпидуралка» будет проведена с ошибкой, она не подействует, а потому в любой момент специалист должен быть готов к тому, чтобы дать женщине общий наркоз.

Боль во время схваток и способы ее облегчения
 Какая она боль при схватках, с чем ее можно сравнить и каким образом облегчить? Кому при родах бывает больнее всего и почему? Все это вопросы, особенно тревожащие первородящих женщин. А тревожатся они потому, что начитались и наслушались рассказов от уже родивших женщин о том, что боль при схватках и родах практически невыносимая, что во время этого хочется умереть и прочее. Между тем есть женщины, которые говорят о том, что все было вполне терпимо даже без использования эпидуральной анестезии. Нужно просто знать как облегчить боль во время схваток, уметь полностью расслабляться между ними и постараться больше думать о ребенке, которому при родах куда страшнее и больнее, вполне возможно, чем его матери.
Какая она боль при схватках, с чем ее можно сравнить и каким образом облегчить? Кому при родах бывает больнее всего и почему? Все это вопросы, особенно тревожащие первородящих женщин. А тревожатся они потому, что начитались и наслушались рассказов от уже родивших женщин о том, что боль при схватках и родах практически невыносимая, что во время этого хочется умереть и прочее. Между тем есть женщины, которые говорят о том, что все было вполне терпимо даже без использования эпидуральной анестезии. Нужно просто знать как облегчить боль во время схваток, уметь полностью расслабляться между ними и постараться больше думать о ребенке, которому при родах куда страшнее и больнее, вполне возможно, чем его матери.
Очень важен правильный психологический настрой. Нежелательно читать о родах то, что пишут женщины, чтобы не настраивать себя изначально на боль. Кстати, схватки без боли или вполне терпимые вполне возможны. Таковые бывают у женщин с высоким болевым порогом. Быть может, вы как раз из этой категории женщин? Да и в любом случае примерно до 5 сантиметров раскрытия шейки матки болезненные ощущения вполне терпимые.
Еще до начала родовой деятельности многие женщины сталкиваются с таким явлением, как тренировочные схватки, которые протекают без боли или с минимальными болезненными ощущениями. Возникают эти неприятные ощущения просто из-за напряжения мышц матки, но не провоцируют раскрытие шейки матки, поскольку недостаточно сильны и регулярны.
Настоящие схватки могут начинаться с боли в спине, в пояснице или нижней части матки. А некоторые женщины рассказывают о том, что боль, наоборот, сначала появлялась в верхней части матки, потом опускалась вниз и становилась опоясывающей. Все это индивидуально. Между первыми схватками, если засечь время, будут промежутки по 20-30 минут. Если женщина в начале родовой деятельности находится вне дома, на прогулке, то запросто может принять их за тренировочные или ложные. При этом боли между схватками отсутствуют, состояние роженицы нормальное. Бывает, что родовая деятельность в таком случае обнаруживается случайно, если женщина в этот день, например, посещает планово своего гинеколога, и тот ее осматривает. Также выявить настоящие схватки помогает аппарат КТГ.
Когда спрашивают на что похожа боль при схватках, с чем ее можно сравнить, то сравнение обычно приводят с волной. Боль появляется, нарастает как волна, а потом также постепенно уходит. Причем чем дольше длятся схватки, если ход родовой деятельности не нарушен, тем схватки будут сильнее. И пока они не превратятся по сути в одну длительную схватку. Не станут таким продолжительными с короткими промежутками, что женщине будет не до отдыха. Но такие сильные схватки обычно наблюдаются уже к концу первого периода родов, перед полным раскрытием шейки матки (10-12 см) и началом потужного периода.
Наиболее болезненно схватки протекают у женщин, которые зажимаются, кричат, сильно волнуются, не могут расслабиться, стискивают зубы. Все это мешает раскрытию шейки матки и продлевает родовой процесс. А положительно на нем сказывается умеренная активность, ходьба, правильное дыхание.
Также бывает сложно облегчить схватки при родах женщинам, которым прокололи плодный пузырь (у которых он был плоским). «На сухую» схватки очень болезненны. Примерно так же болезненны, как во время стимуляции «Окситоцином».
Самым реальным способом избавиться от боли является эпидуральная анестезия, но ее необходимо делать только при определенном раскрытии шейки матки и быть готовой к побочным действиям в виде последующей боли в спине, головной боли и т. д.
Как влияет эпидуральная анестезия на роды и ребенка
Какие могут быть последствия для ребенка при использования эпидуральной анестезии? В настоящее время большинство специалистов едины во мнение, что эпидуралка никак не отражается на здоровье малыша. Это связано с тем, что применяемые обезболивающие не проникают через плаценту и не всасываются в кровеносное русло ребенка.
Мнения специалистов расходятся, когда речь идет о влиянии эпидуральной анестезии на родовую деятельность. Некоторые практикующие анестезиологи считают, что обезболивание никак не влияет на течение родов и раскрытие шейки матки. Другие специалисты уверяют, что анестезия ускоряет раскрытие шейки матки, но снижает выраженность потугов. Исходя из этого можно сделать вывод, что если анестезия оказывает влияние на родовую деятельность, то незначительное.

С катетером можно ходить, но нельзя совершать резкие движения
Анестезия при родах и бета-блокаторы
Пропранолол (бета-адреноблокатор) потенцирует действие наркотических и ненаркотических анальгетиков, анестетиков, устраняет чувство страха, напряжения, обладает антистрессовым и родоактивирующим эффектами, увеличивает степень нейровегетативного торможения (НВТ) при анестезии. Родоактивирующий эффект пропранолола обусловлен блокадой бета-адренорецепторов матки и повышением чувствительности альфа-адренорецепторов к медиаторам (норэпинефрину) и утеротоникам. ЛС назначают под язык (необходимо предупреждать о местно-анестезирующем действии ЛС) после в/в введения атропина, дифенгидрамина и кеторолака (схемы 1 и 2; при выраженном болевом синдроме, в комбинации с тримеперидином — не более 2/3 указанной дозы) в сочетании с кальция хлоридом, если стоит задача лечения ДРД:
Пропранолол сублингвально 20-40 мг (0,4-0,6 мг/кг) + Кальция хлорид, 10% р-р, в/в 2-6 мг.
При необходимости эту дозу пропранолола можно повторить дважды с интервалом в час, если акушер видит недостаточный эффект лечения ДРД.
Противопоказания к назначению бета-адреноблокаторов — бронхиальная астма, ХОБЛ, недостаточность кровообращения II-III степени, брадикардия у плода, чрезмерно сильная родовая деятельность, гипертонус нижнего сегмента и тетания матки.
При продолжительности родов 18 ч и более исчерпываются энергетические ресурсы матки и организма беременной. Если в течение этих 18 ч наблюдается картина первичной слабости родовой деятельности и полностью исключена возможность окончания родов в ближайшие 2-3 ч (определяет акушер), показано предоставление роженице медикаментозного сна-отдыха. Анестезиологическое пособие оказывают по одной из вышеприведенных схем, но с обязательным применением натрия оксибата:
Натрия оксибат в/в 30-40 мг/кг (2-3 г).
При наличии абсолютных противопоказаний к его применению используют Дроперидол: Дроперидол в/в 2,5-5 мг.
При вторичной слабости родовой деятельности тактика анестезиолога аналогичная, но медикаментозный сон-отдых должен быть менее продолжительным. В связи с этим дозу натрия оксибата уменьшают.
Натрия оксибат в/в 20-30 мг/кг I (1-2 г).
В случае необходимости наложения акушерских щипцов могут быть использованы: в/в анестезия на основе кетамина или гексобарбитала; внутривенная анестезия при родах на основе кетамина или гексобарбитала
[], [], [], [], [], [], []
Обезболивание фентанилом
Для О. р. фентанил вводят подкожно или внутримышечно в дозе 0,05—0,1 мг (1 — 2 мл 0,005% р-ра). Обезболивающий эффект кратковременный — в течение 20—25 мин. Оптимальным для обезболивания неосложненных родов является внутримышечное введение 0,05— 0,1 мг фентанила и 2,5—5 мг (1 — 2 мл) дроперидола (см. Нейролептаналгезия).
Противопоказано применение фентанила при преждевременных родах, внутриутробной гипоксии плода. Анальгетик проникает через плаценту и может оказать депрессивное влияние на дыхательный центр плода. Последнее введение фентанила может быть не менее чем за 1 — 2 часа до предполагаемого родоразрешения.